Revista Venezolana de Endocrinología y Metabolismo
ISSN 1690-3110
Diabetes mellitus en niños y adolescentes
Dra. Matilde García de Blanco, Dra. Gisela Merino, Dra. Nora Maulino, Dra. Nélida Coromoto Méndez.
INTRODUCCIÓN
La diabetes mellitus (DM) es una enfermedad crónica de etiología multifactorial, caracterizada por hiperglucemia, producida por defectos en la secreción y/o acción de la insulina. La incidencia global ajustada de diabetes tipo 1 (DM1) varía desde 0,1/100.000 habitantes por año en China y Venezuela, hasta 36,8/100.000 por año en Cerdeña, esto representa una variación importante entre las diferentes poblaciones del mundo1. La incidencia de DM1 en los niños menores de 15 años de edad ha aumentado en un 2-5% por año2. La diabetes tipo 2 (DM2) también está aumentando rápidamente a nivel mundial y cada vez se presenta a edades más tempranas, incluso en la adolescencia y niñez.
En los EE.UU., aproximadamente un tercio de los adolescentes recién diagnosticados corresponden a DM22. El aumento de la prevalencia de obesidad en el niño y adolescente es uno de los factores más importantes en el desarrollo de este tipo de diabetes3. Si esto continúa y no manejamos adecuadamente ese desafío, en las próximas décadas nos enfrentaremos a una epidemia de morbilidad y mortalidad debido a las enfermedades cardiovasculares en edades más tempranas4.
ETIOPATOGENIA
En la DM1 la deficiencia absoluta de insulina es la principal característica, y el componente de autoinmunidad es el evento central de su base etiopatogénica (Figura 1). Está bien establecido que la DM1, es una enfermedad autoinmune, multifactorial, T-dependiente, poligénica, restringida al complejo de histocompatibilidad mayor (antígenos leucocitarios humanos abreviados HLA por sus siglas en inglés) el cual confiere la susceptibilidad para la aparición de esta enfermedad, que es desencadenada por agentes ambientales (tóxicos, virales). Los autoanticuerpos anti célula beta se detectan en más del 90 % de los pacientes que debutan con DM1, sin embargo, hoy se sabe que estos marcadores también pueden estar presentes en 4 a 5% de los pacientes con DM25,6.
La DM2 ocurre cuando la secreción de insulina es inadecuada para satisfacer el incremento en las demandas causado por la resistencia a la insulina7. La obesidad y el sedentarismo, en los individuos predispuestos genéticamente, favorecen el desarrollo de la insulino-resistencia en los distintos tejidos, por lo cual la célula beta debe incrementar su secreción para mantener el equilibrio metabólico y con el tiempo cuando comienza a fallar da lugar a hiperglucemia y en consecuencia a la DM2, la cual se asocia frecuentemente con otros factores del síndrome de resistencia insulínica como hiperlipidemia, hipertensión arterial, acantosis nigricans, hiperandrogenismo ovárico e hígado graso no alcohólico8,9 (Figura 2).
CRITERIOS DIAGNÓSTICOS Y CLASIFICACIÓN
Diabetes Tipo1
La expresión clínica de la enfermedad es variable, se puede presentar como un debut clásico, con las siguientes manifestaciones clínicas: poliuria, polidipsia y pérdida de peso las cuales conforman la triada clásica en el niño, precedido de un período variable asintomático de 2 a 6 semanas. En algunos casos, existe una rápida progresión de los síntomas, como: vómitos, deshidratación, y grados variables de compromiso de conciencia, cuadro correspondiente a cetoacidosis diabética10.
Diabetes Tipo 2
Presenta un inicio insidioso, con un mínimo de síntomas al diagnostico y en el 8 al 25% de los casos puede presentarse como una cetoacidosis. La obesidad y el sobrepeso se observa entre el 85% al 95%11 de los casos y la acantosis nigricans hasta el 90%12.
Criterios diagnósticos
La mayoría de los pacientes con DM1, se diagnostican fácilmente por la clínica, no obstante, los criterios diagnósticos de laboratorio son los siguientes:
Iguales a los estipulados para los adultos (ver capítulo 2)
La diferencia existe únicamente para la realización de sobrecarga de glucosa, esta última se realiza administrando glucosa a razón de 1,75 g/kg de peso (máximo 75 g) vía oral después de 3 días de alimentación con, al menos, 150 g de hidratos de carbono y más de 8 horas en ayunas. Este método diagnóstico sólo debe realizarse cuando hay glucemias dudosas13.
Clasificación
La siguiente clasificación es un resumen modificado de la Asociación Americana de Diabetes (ADA por sus siglas en inglés)14, el comité de expertos de la Organización Mundial de la Salud (OMS)15 y del International Society Pediatric and Adolescents Diabetes (ISPAD)5:
Tipo 1: La destrucción de la célula ß usualmente conlleva a una deficiencia absoluta de insulina.◊ Inmunomediada (más frecuente)
◊ Idiopática
Tipo 2: Puede variar desde predominantemente insulino- resistente con deficiencia relativa de insulina a un defecto secretor con o sin resistencia insulínica.
Otras formas de diabetes:
neonatal, inducida por drogas, infecciones, secundaria a enfermedades como la fibrosis quística.Las características clínicas de la diabetes tipo 1 en comparación con la tipo 2, pueden observarse en la tabla 1
TRATAMIENTO
Los objetivos son: lograr un buen control metabólico, mantener el crecimiento y desarrollo normal del niño y adolescente, evitar las complicaciones agudas y prevenir o posponer las crónicas, detectar y tratar las enfermedades asociadas16.
El tratamiento integral contempla como pilares fundamentales:
a. Educación diabetológica. Es indispensable para el paciente y su familia y constituye uno de las bases principales del tratamiento. Debe brindar conocimientos sobre el automonitoreo, administración de insulina, antidiabéticos orales, manejo de las situaciones de riesgo, como la hipoglucemia y la cetosis.
b. Un plan de alimentación balanceado que garantice el aporte correcto de nutrientes dirigido a mantener las metas de glucemia y evitar las hipoglucemias.
En la DM1, los requerimientos de insulina han de adaptarse a los hábitos alimentarios y a la actividad física. En la DM2, se debe facilitar los cambios en la alimentación y promover la actividad física para disminuir la insulinorresistencia y el sobrepeso. Es recomendable que la dieta sea individualizada y supervisada por un experto en nutrición17.
La ingesta energética ha de ser distribuida en la
siguiente forma: Carbohidratos del 50 al 60% promoviendo el consumo de fibra
Grasas del 20 al 30 % con menos del 10% en grasas saturadas, poliinsaturadas y monoinsaturadas y minimizando las grasas trans. El colesterol no debe pasar de 300 g/día.
Proteínas del 15 al 20%18.
c. Actividad física regular y vigorosa. d. Apoyo psico-emocional. Por sus características al ser una enfermedad crónica con necesidad de controles y cambios frecuentes en el tratamiento, lleva al niño y a su familia a un estado de ansiedad que hace indispensable el apoyo psicosocial.
TRATAMIENTO FARMACOLÓGICO
Diabetes tipo 1
El pilar fundamental es terapia insulínica (las empleadas hoy día son insulinas humanas recombinadas) y según su velocidad de acción se clasifican en: de acción rápida, análogos de acción rápida (aspártica, lispro, glulisina), de acción intermedia (NPH) y análogos basales de acción prolongada (glargina y detemir) (tabla 2).
Los análogos de insulina corresponden a insulinas modificadas en algunos aminoácidos, que cambian sus características farmacodinámicas y sus tiempos de acción.
Los análogos de acción ultrarrápida tienen un inicio de acción más breve y menor tiempo de acción que la insulina regular. Pueden administrarse inmediatamente antes de las comidas, reduciendo las hiperglucemias post-prandiales. También se pueden usar por vía endovenosa
10. Generalmente se utiliza insulina de acción intermedia NPH, 2 veces al día o un análogo basal una o dos veces al día, más bolos de insulina cristalina o análogo de acción rápida antes de las comidas. Las metas en relación al control glucémico varían de acuerdo a la edad y se listan en la tabla 3.19Diabetes tipos 2
En la diabetes tipo 2 la base del tratamiento son los cambios en el estilo de vida y la rerapia farmacológica. El objetivo de la terapia farmacológica es disminuir la resistencia a la insulina, aumentar la secreción de insulina, o retardar la absorción de glucosa postprandial.
El medicamento aprobado por la Food and Drug Administration (FDA) en la edad pediátrica y del adolescente es la metformina, con esta se reducen los niveles de triglicéridos y de LDL-C durante el tratamiento y también el peso disminuyendo o se matiene estable20.
Otras drogas que pueden utilizarse son las glitazonas (teniendo e
n cuenta que su seguridad está en entredicho), sulfonilureas, meglitinidas, análogos de GLP-1, o inhibidores de la DPP-IV (ninguna de las cuales ha sido aprobada para men nores de 18 años). Si no se logra un adecuado control con la metformina debe utilizarse insulina (Figura 3) 20COMPLICACIONES
a. Agudas
Consisten en la hipoglucemia y la cetoacidosis diabética.
a.1. Hipoglucemia:
Para un diabético se define como cifra de glucemia menor de 60-70 mg/dL10 y las manifestaciones clínicas se expresan por síntomas autonómicos y neuroglucopénicos, tales como palidez, temblor, sudoración fría, desorientación, palpitaciones, irritabilidad; en casos severos puede llegar a la pérdida de conciencia, convulsiones y muerte. En lactantes y preescolares muchas veces la sintomatología no es clara. La hipoglucemia requiere intervención rápida, administración de líquidos azucarados si el paciente está consciente y capaz de deglutir. Idealmente estos líquidos deben ser sin proteínas ni grasas, para una absorción más rápida. Otra alternativa útil es una jalea especial para colocarla en la cavidad oral. Si el paciente no está consciente y/o no puede deglutir, administrar glucagon intramuscular (30 μg/kg con un máximo de 1 mg). Si el paciente está en un centro asistencial, administrar suero glucosado en bolo (2 cc/kg de dextrosa al 10%) y luego solución de mantenimiento con suero glucosado (3 a 5 mg/kg/min), para mantener una glucemia cercana a 100 mg/dL.
a.2.Cetoacidosis diabética (CAD):
Se caracteriza por intensificación de la tríada clásica de la enfermedad, a lo que se agrega deshidratación, vómitos, dolor abdominal, dificultad respiratoria, con o sin compromiso de conciencia. El diagnóstico se confirma con una glucemia mayor de 250 mg/dL, pH < 7,3, bicarbonato < 15 mEq/L, cuerpos cetónicos positivos en sangre y orina. Su tratamiento requiere de hospitalización y en algunos ser ingresados en una Unidad de Cuidados Intensivos. El edema cerebral es la complicación más grave de la CAD y principal responsable de la mortalidad. Se presenta generalmente entre las 24 y 48 horas de evolución, se manifiesta por cefalea, náuseas, vómitos y compromiso sensorial y su tratamiento consiste en administrar manitol 0,5 a 1 g/kg por vía endovenosa en 15-20 minutos y restricción hídrica
9.b. Complicaciones crónicas
b.1. Diabetes tipo 1
Las complicaciones crónicas son del tipo microvascular: nefropatía, retinopatía y
neuropatía diabética. La hiperglucemia afecta los vasos sanguíneos de los ojos, riñones y nervios provocando incapacidad y muerte. A nivel ocular se puede producir retinopatía, cataratas, glaucoma y ceguera. La microalbuminuria es la primera manifestación de la nefropatía que puede conducir a albuminuria franca, HTA e insuficiencia renal. La neuropatía periférica o autonómica es la expresión de las alteraciones a nivel del sistema nervioso con la presencia de dolor y/o gastroparesia. Todas esta complicaciones requieren una detección temprana21,22.El consenso de ISPAD aconseja determinar microalbuminuria anualmente en mayores de 11 años con 2 años de evolución de la diabetes y desde los 9 años con 5 años de duración
18. Para la detección de retinopatía se sugiere realizar fondo de ojo anual por oftalmólogo a partir de 5 años con la diabetes; la ADA recomienda además realizar esta evaluación a los tres años de evolución en pacientes con edad igual o mayor a 10 años19.En relación a la detección precoz de neuropatía no existe evidencia que señale la edad en la cual iniciar la pesquisa y prevalece el criterio clínico. Se debe medir la presión arterial en cada visita médica utilizando el brazalete adecuado
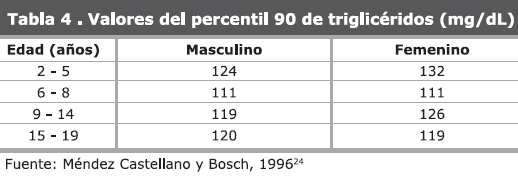
20. Con respecto a la prevención de enfermedad macrovascular es necesario determinar el perfil lipídico a partir de los 12 años con control cada 5 años en caso de normalidad o anual a partir de los 2 años de edad frente a dislipidemia o antecedentes familiares de enfermedad cardiovascular. Los valores de colesterol y triglicéridos para niños y adolescentes venezolanos están reflejados en las tablas 4 y 5, las concentraciones ideales son LDL-C < 100 mg/dL, HDL-C > 35 mg/dL y triglicéridos < 150 mg/dL23.Si bien los problemas de los pies son raros en este grupo etario, debe realizarse revisión anual que incluya la prueba del monofilamento, instruir al paciente sobre el calzado y el autocuidado
19.Diabetes tipo 2
Las comorbilidades características del síndrome de resistencia a la insulina están comúnmente presentes al momento del diagnóstico, apareciendo tempranamente en el curso de la enfermedad, y requieren ser descartadas más tempranamente que en la DM1.
Las complicaciones más comunes en la diabetes tipo
2, son: La micro o albuminuria franca puede estar presente al momento del diagnóstico. Ha de ser evaluada al realizar el diagnóstico y luego anualmente.
Descartar HTA en cada evaluación médica (Ver tabla 6 para los valores correspondientes).
Es necesario realizar perfil lipídico una vez lograda lacompensación metabólica del paciente, ya que la dislipidemia es una patología frecuente.
Descartar la presencia de hígado graso no alcohólico al momento del diagnóstico y posteriormente anualmente.
Irregularidades menstruales.
Apnea obstructiva del sueño.
COMPLICACIONES MACROVASCULARES
El riesgo de desarrollar enfermedad cardiovascular (ECV) aumenta con el grado de hiperglucemia, ya que ésta provoca alteraciones vasculares que aceleran el proceso de aterosclerosis. La fisiopatología de la aterosclerosis en la DM1, no ha sido completamente aclarada26. La HTA junto a la dislipemia son factores de riesgo sinérgicos para el desarrollo de ECV, la asociación clínica entre DM1 y enfermedad cardíaca parece ser el resultado de la aterosclerosis acelerada, la neuropatía autonómica cardíaca y la miocardiopatía diabética intrínseca. Dentro de los factores contribuyentes estarían además los ácidos grasos no esterificados, la hiperinsulinemia, el manejo deficiente del calcio intracelular y la activación del sistema renina-angiotensina27. La pubertad es un período de intensos cambios hormonales y metabólicos, los cuales también juegan un papel preponderante en el desarrollo de las complicaciones diabéticas.
Los pacientes con DM2 en la infancia o la adolescencia presentan una alta prevalencia de factores de riesgo para enfermedad cardiovascular en comparación a los diagnosticados en la edad adulta, lo que sugiere que las complicaciones cardiovasculares son más precoces y severas28.
CONCLUSIONES
La diabetes es una enfermedad crónica multifactorial caracterizada por la hiperglucemia, producida por defectos en la secreción y/o acción de la insulina. Su incidencia es variable en diferentes países, coincidiendo en todos, el incremento de su aparición, en edades más tempranas. Más del 90% de los casos diagnosticados en niños y adolescentes corresponden a la DM1, no obstante actualmente el incremento de la DM2 es significativo, con una prevalencia de hasta un 40%.
En la DM1, la autoinmunidad es la base etiopatogénica, desencadenada por agentes ambientales, mientras que en la DM2, la obesidad y los antecedentes familiares son factores de riesgo.
El procedimiento diagnóstico es igual que en el adulto y las diferencias entre tipo 1 y 2, se basan en las características del paciente, la historia clínica y los exámenes de laboratorio. El tratamiento integral consiste en: educación diabetológica, un adecuado plan de alimentación, actividad física y apoyo psicoemocional para el niño y la familia. El tratamiento farmacológico para la DM1 es la insulina y la metformina y/o insulina para la DM2, junto con los cambios de estilo vida. El objetivo del tratamiento es garantizar un crecimiento y desarrollo adecuado, evitar las complicaciones agudas e impedir o retardar las complicaciones crónicas. Un buen control metabólico desde la infancia, puede prevenir la enfermedad cardiovascular, la cual es la primera causa de muerte en el paciente diabético adulto.
REFERENCIAS BIBLIOGRÁFICAS
1. Karvonen M, Viik-Kajander M, Moltchanova E, Libman I, LaPorte R, and Tuomilehto J. Incidence of childhood type 1 diabetes worldwide. Diabetes Mondiale (DiaMond) Project Group. Diabetes Care 2000;23:1516-26. [ Links ]
2. Silink M. Childhood Diabetes: A Global Perspective. Horm Res 2002;57(suppl 1):1–5. [ Links ]
3. Silverstein JH; Rosenbloom AL. Type 2 diabetes in children. Curr Diab Rep 2001;1:19-27. [ Links ]
4. Pontiroli AE. Type 2 diabetes mellitus is becoming the most common type of diabetes in school children. Acta Diabetol 2004;41:85-90. [ Links ]
5. Craig ME, Hattersley A, Donaghue KC. Definition, epidemiology and classification of diabetes in children and adolescents. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium. Pediatric Diabetes 2009;10(Suppl. 12):3–12. [ Links ]
6. Poskus E. Autoinmunidad en la Diabetes Mellitus Tipo 1. Aplicaciones clínicas. Revista ALAD 2008;16(4):122. [ Links ]
7. Druet C, Tubiana-Rufi N, Chevenne D, Rigal O, Polak M, Levy-Marchal C. Characterization of insulin secretion and resistance in type 2 diabetes of adolescents. J Clin Endocrinol Metab 2006;91:401–404. [ Links ]
8. Miller J, Silverstein JH, Rosenbloom AL. Type 2 diabetes in the child and adolescent. In: Lifshitz F (ed) Pediatric Endocrinology: fifth edition, volume 1. New York: Marcel Dekker 2007: pp 169–188. [ Links ]
9. Arslanian S. Type 2 Diabetes in Children: Clinical Aspects and Risk Factors. Horm Res 2002;57(suppl 1):19–28. [ Links ]
10. Asenjo S, Muzzo S, Pérez MV, Ugarte F, Willshaw ME. Consenso en el diagnóstico y tratamiento de la diabetes tipo 1 del niño y del adolescente. Rev Chil Pediatr 2007;78: 534-541. [ Links ]
11. Fagot-Campagna A, Narayan KMW, Imperatore G. Type 2 diabetes in children. BMJ 2001;322:377-78. [ Links ]
12. American Diabetes Association. Type 2 Diabetes in Children and Adolescents. Pediatrics 2000;105:671-680. [ Links ]
13. American Diabetes Association. Diagnosis and Classification of Diabetes Mellitus. Diabetes Care 2010; 33 Suppl 1:S62-69. [ Links ]
14. American Diabetes Association. Diagnosis and Classification of Diabetes Mellitus. Diabetes Care 2009; 32: S62–S67. [ Links ]
15. World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2. Geneva. Ref Type: Report. 1999. [ Links ]
16. Montagna G, Manucci C, Ramos O, Santillán S, Agnese L, Moreno I. Tratamiento de la Diabetes Mellitus Tipo 1. Revista ALAD 2008 ;16:129-131. [ Links ]
17. American Diabetes Association. Nutrition Principles and Recommendations in Diabetes. Diabetes Care. 2004;27, Suppl 1:S36-46. [ Links ]
18. Donaghue KC, Chiarelli F, Trotta D, Allgrove J, Dahl-Jorgensen K. Microvascular and macrovascular complications associated with diabetes in children and adolescents. Pediatric Diabetes 2009; 10 (Suppl. 12): 195–203. [ Links ]
19. Silverstein J, Klingensmith G, Copeland K, Plotnick L, Kaufman F, Laffel L, et al. Care of Children and Adolescents With Type 1 Diabetes. Diabetes Care 2005;28:186-212. [ Links ]
20. Rosenbloom AL, Silverstein JH, Amemiya S, Zeitler P, Klingensmith, G. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium. Type 2 diabetes in children and adolescents. Pediatric Diabetes 2009;10 (Suppl. 12):17–32. [ Links ]
21. Eisenbarth GS. Update in type 1 diabetes. J Clin Endocrinol Metab 2007;92:2403- 407. [ Links ]
22. Brink S. Complicaciones micro y macrovasculares en niños y adolescentes con diabetes mellitus tipo 1. Revista ALAD. 2008;16:124-125. [ Links ]
23. Kershnar AK, Daniels SR, Imperatore G, et al. Lipid abnormalities are prevalent in youth with type 1 and type 2 diabetes: the SEARCH for Diabetes in Youth Study. J Pediatr 2006; 149:314–319. [ Links ]
24. Méndez Castellano H, Bosch V. Bioquímica: Colesterol y Triglicéridos. Percentiles según intervalos de edad y sexo. En: H. Méndez Castellano (editor). Estudio Nacional de Crecimiento y Desarrollo Humano de la República de Venezuela: Proyecto Venezuela. Vol. III. Escuela Técnica Popular Don Bosco. Caracas 1996, pp.1270-1273. [ Links ]
25. López-Blanco M, Macias-Tomei C, Méndez Castellano H. Variables clínicas En: H. Méndez Castellano, editor. Estudio Nacional de Crecimiento y Desarrollo Humano de la República de Venezuela: Proyecto Venezuela Vol. II. Editorial Técnica Salesiana. Caracas 1996; pp. 774-832. [ Links ]
26. Beckman JA, Creager MA, Libby P. Diabetes and atherosclerosis: epidemiology, pathophysiology, and management. JAMA 2002;287:2570–2581. [ Links ]
27. Boudina S, Abel ED. Diabetic cardiom yopathy revisited. Circulation 2007;115:3213–3223. [ Links ]
28. Fagot-Campagna A, Knowler W, Pettitt D. Type 2 diabetes in Pima Indian children: cardiovascular risk factors at diagnosis and 10 years later. Diabetes 1998;47:A605 (Abstract). [ Links ]