Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Venezolana de Endocrinología y Metabolismo
versión impresa ISSN 1690-3110
Rev. Venez. Endocrinol. Metab. v.9 n.2 Mérida ago. 2011
LDL pequeña y densa en adultos y su relación con factores de riesgo cardiovascular tradicionales
Valerie Castillo1, Francys Colina1, Emilia Barrios1,2, Milagros Espinoza1,3, Ulises Leal4,5, Nelina Ruiz6,7.
Departamento de Investigación y Desarrollo Profesional. Escuela de Bioanálisis1. Instituto de Biología Molecular de Parásitos (Instituto BioMolP)2. Centro de Investigaciones Médicas y Biotecnológicas de la Universidad de Carabobo (CIMBUC)3. Unidad de Atención Médico Integral de la Universidad de Carabobo (UAMI)4. Ambulatorio Urbano Tipo II San Diego, Fundación Instituto Carabobeño para la Salud (INSALUD) del Estado Carabobo5. Dpto. de Morfofisiopatología. Escuela de Bioanálisis. Universidad de Carabobo6. Instituto de Investigaciones en Nutrición (INVESNUT). Facultad de Ciencias de la Salud, Universidad de Carabobo7. Venezuela.
Dirigir correspondencia a: Nelina Ruíz Fernández, Calle Acuario, Nro. 88-20, Urb. Trigal Norte, Valencia., Estado. Carabobo, Venezuela. e-mail: nelinaruiz@yahoo.com; nruiz@uc.edu.ve.
RESUMEN
Objetivos: Establecer la presencia de lipoproteína de baja densidad pequeña y densa (LDLpd) en suero y su relación con factores de riesgo cardiovascular tradicionales en adultos.
Métodos: Se estudiaron 78 mujeres y 73 hombres con promedio de edad de 39,9±14,9 años (rango: 20-84 años), los cuales asistieron a un centro de salud del Edo. Carabobo, Venezuela. Se registró hábito tabáquico, presión arterial y medidas antropométricas. Se obtuvo muestra de sangre en ayunas en la que se cuantificó colesterol total y fraccionado y triglicéridos mediante métodos enzimáticos-colorimétricos y se detectó LDLpd a través de electroforesis en gel de poliacrilamida en gradiente. El consumo de alcohol y su patrón de ingesta se registró mediante el Test de Identificación de Desórdenes del Uso del Alcohol (AUDIT).
Resultados: Se detectó LDLpd en 45,7% de los individuos, siendo más frecuente en las mujeres que en los hombres (57,7% vs. 32,9%). La presencia de LDLpd se asoció significativamente con el aumento de la edad, índice de masa corporal, circunferencia de cintura, colesterol total, LDL colesterol y triglicéridos así como con la disminución de HDL colesterol. La presencia de LDLpd fue más frecuente entre los fumadores, hipertensos y aquellos individuos que consumieron alcohol en mayor cantidad y frecuencia. La presencia de LDLpd en suero fue predicha significativamente por la edad y los niveles de triglicéridos y HDL colesterol. Conclusiones: En este estudio, la presencia de LDLpd en suero fue frecuente en los individuos estudiados y se encontró relacionada con los factores de riesgo cardiovascular tradicionales evaluados.
Palabras clave: LDL pequeña y densa, factor de riesgo cardiovascular, obesidad, hipertensión, perfil lipídico, tabaquismo, alcohol.
ABSTRACT
Objectives: To establish the presence of small dense Low Density Lipoproteins (sdLDL) in serum and possible relation with traditional cardiovascular risk factors in adult individuals.
Methods:We studied 78 women and 73 men with a mean age of 39.9 ± 14.9 years (range: 20-84 years) who attended to a health center of Edo. Carabobo, Venezuela. Measures were recorded smoking habit, blood pressure and anthropometric . After informed consent, patients were clinically evaluated and. Total and fractionated cholesterol and triglycerides were determined in serum by enzymatic-colorimetric methods. The presence of serum sdLDL was detected by polyacrylamide gradient gel electrophoresis. Alcohol consumption and drinking pattern were recorded by Alcohol Use Disorders Identification Test (AUDIT).
Results: sdLDL was detected in 45.7% of individuals, being more prevalent in women than in men (57.7% vs. 32.9%). The presence of sdLDL in serum was significantly associated with the increasing age, body mass index, waist circumference, total cholesterol, LDL cholesterol, triglycerides and the decrease of HDL cholesterol. The presence of sdLDL was more common among smokers, hypertensives and those individuals who consumed alcohol in more quantity and frequency. Age, triglyceride and HDL cholesterol significantly predicted the presence of sdLDL.
Conclusions: In this study, the presence of serum sdLDL was common in study subjects and related to traditional cardiovascular risk factors.
Keywords: small dense LDL, cardiovascular risk factor, obesity, hypertension, lipid profile, smoking, alcohol.
Artículo recibido en: Enero 2011. Aceptado para publicación en: Abril 2011.
INTRODUCCIÓN
Las lipoproteínas de baja densidad (LDL) comprenden un espectro de partículas heterogéneas. Su tamaño depende de la cantidad de lípidos que se encuentre en su núcleo, a medida que el contenido de colesterol libre de la LDL decrece, el tamaño de la molécula también se reduce, mientras que la densidad y el contenido proteico de la partícula se incrementan1. El predominio de LDL grande caracteriza al patrón normolipémico o patrón A, mientras que el llamado patrón o fenotipo B se asocia a la abundancia de LDL pequeña y densa (LDLpd)2. La revisión de estudios internacionales indica que los individuos en alto riesgo cardiovascular (con enfermedad arterial coronaria, diabetes mellitus o enfermedad arterial periférica) presentan niveles elevados de LDLpd2. La elevada aterogenicidad de las partículas de LDLpd se atribuye a su mayor susceptibilidad oxidativa, menor afinidad por el receptor de LDL y mayor capacidad de unión a los proteoglicanos en la pared arterial3.
Actualmente, las estadísticas no dejan duda de la importancia que cobran las enfermedades cardiovasculares. Datos epidemiológicos muestran que las enfermedades del corazón representan la primera causa de muerte entre los adultos venezolanos4, revelando la necesidad de generar conocimiento científico en el área con base al estudio de nuestra población. El abordaje de los factores de riesgo cardiovascular constituye una estrategia para prevenir y controlar las patologías cardiovasculares que implica, entre otras tareas, la identificación de asociaciones entre los factores de riesgo tradicionales más prevalentes y los marcadores biológicos que se asocian con la génesis del proceso ateroesclerótico. No existen reportes publicados de la relación entre LDLpd y factores de riesgo cardiovascular (FRCV) en la población venezolana, a pesar de que varios estudios realizados en diferentes estados de Venezuela han coincidido en demostrar una elevada prevalencia de FRCV tradicionales5-7. El propósito de la presente investigación fue establecer la presencia de LDLpd en suero y su posible relación con factores de riesgo cardiovascular tradicionales como género, edad, exceso de peso corporal, tabaquismo, hipertensión arterial, patrón del consumo de alcohol y alteraciones del perfil lipídico en un grupo de individuos adultos que asistieron a un centro público de salud ubicado en el Estado Carabobo, Venezuela.
METODOLOGÍA
Estudio analítico-transversal, de muestra no probabilística e intencional. Se estudiaron 151 individuos de ambos géneros que asistieron a una consulta especializada de un centro público de salud ubicado en el Municipio San Diego, de la ciudad de Valencia, Estado Carabobo, Venezuela entre Julio 2009 y Julio 2010, los cuales cumplieron con los siguientes criterios de inclusión: edad ≥ 18 años, aparentemente sanos, sin antecedentes médicos personales de enfermedad cardiovascular (infarto agudo al miocardio, enfermedad cardíaca isquémica, insuficiencia cardíaca, accidente cerebro-vascular, arteriopatías periféricas y trombosis venosas profundas), enfermedad renal, diabetes mellitus u otra patología endocrina, hepatopatías y cáncer.
Se excluyeron gestantes y pacientes bajo terapia hipolipemiante. Se cumplieron todos los acuerdos de la Declaración de Helsinki8, obteniéndose consentimiento informado firmado de los individuos estudiados. El protocolo de estudio fue conocido y aprobado por la Dirección del centro sanitario.
Mediante encuesta se obtuvieron datos personales y sociodemográficos, antecedentes personales y familiares en primer grado de consanguinidad de hipertensión arterial (HTA), enfermedad cardíaca isquémica (ECI), accidente cerebrovascular (ACV), diabetes mellitus (DM) y otros antecedentes médicos personales, hábito tabáquico, consumo de bebidas alcohólicas y tratamiento farmacológico. Se determinó el peso con una balanza (HealthMeter) previamente calibrada (precisión= 0,1g) y la talla con una cinta métrica no extensible (precisión= 0,1cm) adosada a la pared9; la circunferencia de cintura (CC) se midió con ayuda de una cinta métrica de igual precisión colocándola a la altura del punto medio entre la última costilla y la cresta ilíaca, con el sujeto en bipedestación al final de la espiración no forzada. Las mediciones antropométricas se realizaron sin zapatos y con ropa mínima y se calculó el índice de masa corporal (IMC-kg/m2)10. Siguiendo las recomendaciones del Séptimo Comité Americano de Prevención, Detección, Evaluación y Tratamiento de HTA, se midió la presión arterial con esfigmomanómetro de mercurio calibrado por el método auscultatorio11.
Se extrajeron 10 mL de sangre por punción venosa en el pliegue del codo, previo ayuno de 12-14 horas. Luego de la centrifugación, el suero extraído fue distribuido en tres alícuotas, utilizándose la primera para la determinación de los indicadores del perfil lipídico; las restantes se almacenaron en tubos eppendorf a - 20 ºC hasta el momento en que se efectuaron los análisis. El mismo día de la toma de muestra se determinó en suero el colesterol total y triglicéridos utilizando métodos enzimáticos-colorimétricos; el colesterol unido a HDL (HDLc) se midió previa precipitación con reactivo de fosfotungstato. La determinación del colesterol unido a LDL (LDLc) se realizó por el método de precipitación con sulfato de polivinilo disuelto en polietilenglicol, por diferencia entre el colesterol total y el determinado en el sobrenadante, se obtuvo el colesterol unido a LDL.
Las sub-fracciones de LDL sérica se separaron mediante electroforesis vertical en gel de poliacrilamida de gradiente 3-8% en condiciones no reductoras12. La técnica aplicada fue estandarizada cuidadosamente y a los fines de lograr la mejor resolución de las subfracciones de LDL en las condiciones del laboratorio se introdujeron pequeños cambios a la técnica original. Cada muestra se procesó por duplicado, analizándose simultáneamente: suero total y una alícuota de LDL, previamente separada por pre-tratamiento de 250 μL de suero con 500 μL de reactivo precipitante comercial, la mezcla se centrifugó a 3500 rpm por 2 minutos y se desechó el sobrenadante. El suero total y el precipitado de LDL se resuspendieron en azul de bromofenol diluído con Tris HCL pH 6,8 y 20% de glicerol, se aplicaron en el gel y se migraron a 125 V por 3 horas en buffer Tris glicina (pH 8,3) a 4ºC. Finalizada la migración, los geles fueron fijados con ácido acético al 10% por 10 min. y teñidos con colorante Sudan Black al 1% diluido en solución decolorante (4gr NaCl + 20 mL de agua destilada + 20 mL de etanol puro), luego se colocaron en ácido acético al 5% para su mantenimiento por 12 h.
La caracterización de las bandas de LDL se realizó con base al índice Rf o movilidad relativa. Para ello se midieron las distancias de migración comprendidas entre el frente de corrida y VLDL (D0) y entre VLDL y HDL (D1) en la muestra de suero total. En la alícuota de LDL precipitada se determinaron las distancias de migración comprendidas entre el frente de corrida y las bandas o subfracciones de LDL separadas electroforéticamente. Se calculó el Rf de cada banda de LDL de la siguiente manera:

La presencia de LDLpd se estableció cuando se identificaron en el suero bandas de LDL con Rf > 0,4013. Se calculó el porcentaje de individuos con bandas de LDL que mostraron Rf > 0,40 como medida del porcentaje de sujetos que presentaron LDLpd en suero.
De acuerdo al IMC, los individuos evaluados se clasificaron como bajo peso (< 18,5 kg/m2), normopeso (18,5-24,9 kg/m2), sobrepeso (25-29,9 kg/m2) y obeso (≥ 30 kg/m2)10. Se definió obesidad abdominal cuando la CC se encontró ≥ 102 cm en hombres y ≥ 88 en mujeres14. Para establecer el hábito tabáquico, se definió como fumador aquel participante que fumó dentro de los cinco años previos a la evaluación15 por lo que también se consideró como fumador todo ex fumador con menos de cinco años de haber abandonado el hábito. Se estableció HTA cuando la cifra de presión sistólica fue > 140 mmHg y/o la presión diastólica fue > 90 mmHg para el momento del examen y/o cuando el individuo refirió tratamiento hipotensor16. Se consideró colesterol elevado >200 mg/dL; HDLc bajo <40 mg/dL y <50 mg/dL para hombres y mujeres respectivamente; LDLc de riesgo >130 mg/dL y triglicéridos séricos elevados ≥ 150 mg/dL 14.
El patrón de consumo de alcohol se evaluó de acuerdo al Test de Identificación de Desórdenes del Uso del Alcohol (The Alcohol Use Disorders Identification Test o AUDIT)17, el cual considera tres dimensiones: frecuencia del consumo, cantidad usualmente bebida y frecuencia con la cual el individuo bebe seis o más bebidas/ocasión.
La frecuencia de consumo se evaluó preguntando: ¿Con qué frecuencia Ud. bebe bebidas que contienen alcohol?, cuya respuesta se agrupó así: nunca, 1 a 3 veces/mes ó menos, 1 o más días/semana. La cantidad bebida se midió preguntando: En aquellos días donde Ud. bebe, ¿Cuántas bebidas alcohólicas Ud. toma típicamente?, cuya respuesta se agrupó como sigue: 1, 2 a 4, 5 a 6 bebidas/día que toma alcohol. Por último se preguntó: ¿Con qué frecuencia Ud. toma seis o más bebidas en una ocasión?, y las respuestas se agruparon de esta manera: nunca, menos que mensualmente, mensualmente (1 a 3 veces/mes), semanalmente (1 vez/semana), diariamente o casi diariamente (más de 1 vez/semana).
El período de tiempo con base al cual se revisó el consumo fue los últimos 12 meses previos a la evaluación. Se entendió por una (1) bebida lo siguiente: una botella de cerveza (330 ml, 5%), una copa de vino (140 ml, 12%) o un trago o shot de una bebida espirituosa (40 ml, 40%) como ron, aguardiente (caña clara), anís, cocuy, whisky, brandy, coñac, vodka, ginebra o tequila.
Se calcularon estadísticos descriptivos de tendencia central y de dispersión, frecuencias absolutas y relativas. Se aplicó el test de Kolmogorov-Smirnov para conocer si las variables siguieron la distribución normal. Se aplicó prueba t-student o de Kruskal Wallis para comparar las variables clínicas y bioquímicas determinadas según genero; se empleó la prueba de Chi-cuadrado para asociar la presencia de LDLpd en el suero con los factores de riesgo cardiovascular estudiados.
Se construyó un modelo de regresión logística para conocer las variables que predijeron la presencia de LDLpd en suero, introduciendo las siguientes variables independientes: edad, genero, IMC, CC, presión arterial sistólica y diastólica, LDLc, HDLc y triglicéridos; se codificó LDLpd como: Presente= 1, Ausente=0 y se empleó el método de selección por pasos hacia delante para la introducción/remoción de las variables en el modelo. El paquete estadístico utilizado fue PASW Statistics Multilenguaje versión 18.0 y el nivel de significancia empleado fue p<0,05.
RESULTADOS
Se estudiaron 151 individuos (73 hombres y 78 mujeres), con rango etario entre 20 y 84 años. La edad promedio de los hombres fue de 31,9±10,5 años mientras que la de las mujeres fue de 46,9±14,6 años. Al distribuir los individuos en tres grupos etarios, 67 fueron menores de 36 años, 56 se situaron entre 36 y 55 años y 28 se encontraron en el grupo de 56 o más años. La distribución en dichos grupos etarios se asoció significativamente al género, encontrándose el mayor número de mujeres en los dos últimos grupos etarios, mientras que los hombres se ubicaron mayoritariamente entre el primer y segundo grupo etario.
La frecuencia de antecedentes familiares de HTA, ECI, ACV y DM en la muestra estudiada fue de 55,7%, 31,2%, 16% y 31,1% respectivamente. La Tabla I presenta las variables clínicas y bioquímicas obtenidas en la muestra total y categorizadas por género. La edad, CC y la concentración promedio de triglicéridos fueron significativamente mayores entre las mujeres, mientras que los hombres mostraron talla más elevada. El resto de las variables no mostraron diferencias significativas según género.
En cuanto a la frecuencia de los factores de riesgo cardiovascular estudiados: 64,9% de los individuos mostró IMC elevado (sobrepeso 50,3% y obesidad 14,6%), se detectó obesidad abdominal en 45,7% de los individuos, hipercolesterolemia en 29,8%, HDLc baja en 55,0%, LDLc elevada en 26,5%, triglicéridos elevados en 47,0%, 13,2% fue fumador y 19,2% hipertenso.
En el grupo evaluado, el 19,2% de los individuos informó consumo de bebidas alcohólicas, entre los cuales, la mayoría bebió con frecuencia menor a una vez a la semana (86,2%) y sólo 13,8% ingirió estas bebidas uno o más días a la semana; también la mayor parte reportó que bebió una sola bebida/día y sólo cinco individuos bebieron 5 a 6 bebidas/día. La frecuencia de ingesta de seis o más bebidas alcohólicas/ocasión fue de 9,9%.
Se detectó LDLpd en 45,7% (n=69) de los individuos que integraron la muestra estudiada, siendo la frecuencia de LDLpd más elevada entre las mujeres que entre los hombres (57,7% vs. 32,9%; c2= 6,785, p=0,012). La presencia de LDLpd se elevó con la edad en el grupo total y cuando se discriminó por género, el porcentaje de mujeres en las cuales se evidenció presencia de LDLpd aumentó significativamente con la edad, mientras que en los hombres no se observó cambios significativos en dicho porcentaje según edad (Tabla II).
En las Tabla III y IV se puede observar que la presencia de LDLpd se asoció significativamente al aumento del IMC y de la CC, al hábito tabáquico, HTA así como al consumo de alcohol, mayor frecuencia de ingesta de bebidas alcohólicas y mayor cantidad de bebidas alcohólicas ingeridas/día. De manera similar, la presencia de LDLpd fue significativamente más frecuente entre los individuos con niveles elevados de colesterol total, LDLc, triglicéridos o con valores bajos de HDLc (Tabla V).

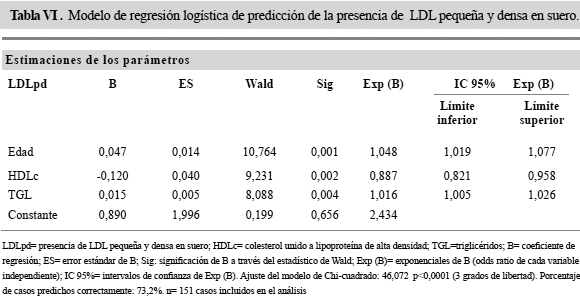
El análisis de regresión logística, demostró que el aumento de la edad y de los triglicéridos séricos y la disminución del HDLc predijeron significativamente la presencia de LDLpd en el grupo estudiado (Tabla VI). El modelo de regresión predijo correctamente la presencia de LDLp en suero en el 73,2% de los casos.
DISCUSIÓN
En lo que se refiere a riesgo cardiovascular, las características cualitativas de las LDL tienen tanta importancia como su concentración en sangre. En 45,7% de los individuos estudiados se detectó la presencia de LDLpd, porcentaje que es más elevado de lo esperado pues la literatura ha señalado que la prevalencia de este tipo de partícula de LDL es de 30 a 35% entre hombres adultos sin enfermedad cardiaca coronaria y algo más baja en mujeres postmenopáusicas2. Se ha sugerido que el tamaño de las LDL está inversamente relacionado con la ingesta dietética de carbohidratos ya que la prevalencia del fenotipo B de LDL se incrementa en forma directa con el grado en el cual la grasa dietaria es reemplazada por carbohidratos18. Con base a lo anterior, es posible que la alta prevalencia de LDLpd en la muestra estudiada sea reflejo de la adopción de dietas hipercalóricas ricas en azucares refinados por lo económicas y palatables que resultan.
En la presente investigación, el aumento del IMC y CC se asoció positivamente con la presencia de LDLpd, lo que concuerda con lo previamente reportado19,20. El estado hiperlipolítico del tejido adiposo visceral acumulado, causado por la disminución de la acción de la insulina sobre dicho tejido, conduce al envío de gran cantidad de ácidos grasos libres hacia el hígado, los cuales contribuyen a la síntesis de lipoproteínas de muy baja densidad grandes y enriquecidas con triglicéridos (VLDL1)21. Posteriormente la proteína de transferencia de esteres de colesterol promueve la transferencia de triglicéridos desde las VLDL a las LDL y de esteres de colesterol desde estas últimas hacia las VLDL. Finalmente, se producen las LDLpd por acción de la lipasa hepática sobre las LDL enriquecidas con triglicéridos; también la liberación de citoquinas proinflamatorias y la disminución de la secreción de adiponectina en el tejido adiposo intraabdominal contribuyen a explicar la alteración del metabolismo hepático de los triglicéridos y la formación de LDLpd 21.
Algunos reportes indican pocos cambios de la LDLpd con la edad22, sin embargo, otros han informado una asociación positiva entre edad y disminución del diámetro de las LDL22, lo cual está en línea con el aumento notable de la frecuencia de LDLpd que se observó con el avance de la edad en la muestra total y entre las mujeres, particularmente en el grupo de 56 o más años de edad.
En los hombres no se demostró tal comportamiento, probablemente debido al bajo número de ellos que se ubicó en el grupo etario superior. Por otra parte, este estudio también evidenció que la presencia de LDLpd fue más frecuente entre las mujeres, en contraste con otros estudios que han demostrado entre los hombres un menor diámetro de las partículas de LDL y mayor prevalencia del fenotipo B19. Es posible que el exceso de tejido adiposo intraabdominal en las mujeres estudiadas pueda explicar tal hallazgo, ya que en el presente trabajo las mujeres presentaron mayor CC en relación a los hombres, esto último probablemente como reflejo de la diferencia de edad que se observó a favor de las mujeres. En tal sentido, también es importante resaltar el papel del cese de la actividad ovárica en la generación de LDLpd, reportándose un aumento de estas partículas en mujeres postmenopáusicas, lo cual se asocia a incremento de la actividad de la lipasa hepática23. Anormalidades de las subfracciones de LDL son un aspecto a considerar entre los pacientes hipertensos, puesto que estos individuos ya poseen un elevado riesgo cardiovascular. En este trabajo se confirmó la asociacion entre hipertensión arterial y LDLpd que otros autores han reportado, incluso sin evidencias de un perfil lipídico alterado24. La mayor frecuencia de LDLpd entre los hipertensos observada probablemente tenga su origen en la estrecha relación que mantiene HTA y obesidad abdominal. En este sentido, es preciso indicar que de los 29 individuos que resultaron hipertensos en este estudio 24 mostraron CC elevada. En párrafos anteriores se ha indicado como el tejido adiposo visceral contribuye con la formación de LDLpd, al mismo tiempo existen evidencias sólidas de su papel en la activación del sistema renina-angiotensina y la secreción de adipoquinas que activan el sistema nervioso simpático, todo lo cual contribuye a generar una respuesta hipertensiva21.
Se encontró además, una asociación entre la frecuencia de LDLpd y el hábito tabáquico. Tales resultados coinciden con aquellos obtenidos por Eliasson et al.25. La exposición a nicotina reduce la liberación de la insulina y afecta negativamente la acción de esta hormona26, por lo que es probable que la resistencia a la insulina sea el eslabón entre los efectos del tabaquismo y este tipo de partículas de LDL, observándose entre los fumadores además de niveles más elevados de colesterol y triglicéridos, menor sensibilidad a la insulina y aumento de la actividad de la lipasa hepática25,27, una enzima que como anteriormente se señaló se encuentra involucrada en la formación de LDLpd.
Actualmente se recomienda un consumo de alcohol equivalente 1 a 2 bebidas/día28 debido a que éste se asocia a reducción del riesgo de enfermedad cardiaca coronaria, ataques isquémicos y mortalidad total en hombres y mujeres de mediana edad, sugiriendo una relación en forma de "J" o "U" entre el alcohol y la enfermedad cardíaca coronaria29. La relación entre el consumo de bebidas alcohólicas y la heterogeneidad de las partículas de LDL circulantes no ha sido extensamente evaluada. En este estudio, la presencia de partículas de LDLpd fue significativamente más prevalente entre los individuos que reportaron consumir alcohol así como al aumentar la cantidad de bebidas consumidas/día y elevarse la frecuencia de su ingesta.
Entre 1850 participantes del Estudio de Salud Cardiovascular, de 65 o más años de edad, Mukamal et al.30 evidenciaron entre los consumidores de 1 o más bebidas/semana el número más elevado de partículas de LDL grandes, mientras que los consumidores de 7-13 bebidas/semana mostraron el número más bajo de partículas de LDLpd en comparación con aquellos individuos que no bebieron. El efecto antilipolítico inducido por el consumo de cantidades moderadas de alcohol31 podría explicar cómo el mismo disminuiría la formación de partículas de VLDL1 y con ello la generación de LDLpd.
Sin duda, la relación existente entre consumo de alcohol y riesgo cardiovascular es compleja. Resulta difícil discutir las evidencias obtenidas en relación a la ingesta de alcohol debido a que no se disponen de estudios extensos sobre la misma en la población venezolana. Sin embargo, es fundamental considerar que el alcohol es la droga más importante en Venezuela, según la Primera Encuesta Epidemiológica a hogares sobre consumo de drogas realizada en el año 2005 32.
Una investigación etnográfica más reciente, en una comunidad de bajos recursos del Edo. Carabobo, confirmó la ingestión habitual de bebidas alcohólicas en los grupos familiares, ocurriendo predominantemente durante los fines de semana, días festivos o celebraciones especiales pero también entre días de semana33. Con base en lo anterior, es probable que los individuos estudiados consumiesen mayor cantidad de bebidas alcohólicas y con mayor frecuencia a lo que reportaron, lo que podría explicar la observación de una asociación lineal positiva entre alcohol y LDLpd en los sujetos evaluados y no de la relación en "J" o "U" que indica la literatura.
Por otra parte, la influencia del alcohol es modulada por los patrones de su consumo, con lo cual no sólo cuenta la cantidad de bebidas ingeridas sino el tipo de bebida consumida, si se consume dentro o fuera de las comidas o si se bebe diariamente o durante los fines de semana. En este sentido, este estudio evaluó específicamente la frecuencia de ingesta de 6 ó más bebidas alcohólicas/ocasión, la cual se puede considerar como borracheras ocasionales, generalmente asociadas a los fines de semana, en especial a viernes y sábados, pero no al resto de la semana. Aún cuando no se probaron diferencias significativas, también existió una tendencia a que el número de individuos con LDLpd se elevara al incrementarse la frecuencia de borracheras ocasionales. La ingesta regular de bebidas alcohólicas produce un perfil lipídico cardioprotector por aumento de los niveles de HDLc, sin embargo al consumirse la misma cantidad de alcohol en forma de borracheras ocasionales se genera un perfil asociado con elevado riesgo de enfermedad cardiaca, al elevarse la concentración de LDL y de los triglicéridos en las LDL 34, lo cual pudiera elevar la formación de LDLpd en los individuos que presentan tal patrón de consumo de alcohol. Se necesitan otros estudios que amplíen la información sobre este aspecto.
Datos previos han indicado el predominio de LDLpd en sujetos con hipertrigliceridemia, LDLc elevada y HDLc baja35. Los resultados de esta investigación confirman tal observación. El análisis de regresión logística no sólo confirmó el papel del avance edad sobre las LDLpd sino la importancia que sobre dichas partículas tienen el aumento de los triglicéridos y el descenso de la HDLc, dos factores de riesgo cardiovascular claramente prevalentes en la población venezolana y que a menudo coexisten en individuos con insulinoresistencia y síndrome metabólico. Valores elevados de triglicéridos en sangre están asociados a un fenotipo aterogénico que incluye reducción del nivel de HDLc, predominio de LDLpd y en determinadas circunstancias, sobreproducción de apolipoproteína B, situación que se explica a través de un ciclo anormal de intercambio de lípidos entre VLDL y LDL que propicia la formación de una población de LDLpd pobre en lípidos2.
Es importante señalar que este estudio está limitado por su naturaleza de corte transversal. Asimismo, a diferencia de estudios internacionales en los que se han mostrado resultados en términos del diámetro de las partículas de LDL y del predominio de LDLpd, este estudio sólo incluyó la detección de la presencia de LDLpd en suero, por lo que la prevalencia de LDLp presentada no se encuentra basada en el predominio en el suero de ese tipo de partícula por sobre las LDL grandes. Por lo anterior, tampoco fue posible establecer relación entre los factores de riesgo cardiovascular estudiados y el fenotipo B. Sin embargo, a pesar de sus limitaciones, este trabajo representa un importante avance para la caracterización de la LDLpd y de la estimación de la presencia de estas partículas en los individuos estudiados.
En conclusión, la investigación reveló una alta frecuencia de LDLpd en los sujetos evaluados, asociándose significativamente con el aumento de la edad, del IMC, CC, colesterol total, LDL colesterol y triglicéridos, así como con la disminución de HDL colesterol. Del mismo modo, la presencia de LDLpd se hizo más evidente en las mujeres, fumadores, hipertensos y aquellos individuos que consumieron bebidas alcohólicas en mayor cantidad y frecuencia. Se necesitan otros estudios que corroboren y amplíen los resultados obtenidos y que al mismo tiempo continúen el desarrollo, estandarización y aplicación de metodologías que permitan valorar cuantitativamente las partículas de LDLpd en la población venezolana.
REFERENCIAS BIBLIOGRÁFICAS
1. Sacks FM, Campos H. Low-Density lipoprotein size and cardiovascular disease: a reappraisal. J Clin Endocrinol Metab 2003;88:4525-4532. [ Links ]
2. Rizzo M, Berneis K. Who needs to care about small, dense low-density lipoproteins?. Int J Clin Pract 2007;61:1949-1956. [ Links ]
3. Rizzo M, Berneis K. Low-density lipoprotein size and cardiovascular risk assessment. QJM 2006;99:1-14. [ Links ]
4. Ministerio del Poder Popular para la Salud de la República Bolivariana de Venezuela. Anuario de Mortalidad 2007. Caracas: MPPS de Venezuela; 2009. [ Links ]
5. Ruiz-Fernández N, Espinoza M, Barrios E, Reigosa A. Cardiometabolic factors in a comunity located at Valencia city, Venezuela. Rev Salud Pública (Bogotá) 2009;11:383-94. [ Links ]
6. Becerra V, Torres A, Arata G, Velázquez E. Prevalencia del síndrome metabólico en la población urbana de Mucuchíes, Mérida Venezuela. Rev Venez Endocrinol Metabol 2009;7:16-22. [ Links ]
7. Hernández-Hernández R, Silva H, Velasco M, Pellegrini F, Macchia A, Escobedo J, Vinueza R, Schargrodsky H, Champagne B, Pramparo P, Wilson E, CARMELA Study Investigators. Hypertension in seven Latin American cities: the Cardiovascular Risk Factor Multiple Evaluation in Latin America (CARMELA) study. J Hypertens 2010;28:24-34. [ Links ]
8. De Roy PG. Helsinki and the Declaration of Helsinki. World Med J 2004;50(1):9-11. [ Links ]
9. Lohman TG, Roche AF, Martorell R. Anthropometic Standardization Reference Manual. Champaing, IL: Human Kinetics Books; 1988. [ Links ]
10. World Health Organization. Physical Status: The Use and Interpretation of Anthropometry. Report of a WHO Expert Committee. WHO Technical Report Series 854. Geneva: World Health Organization; 1995. [ Links ]
11. Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. The Seventh Report of the Joint National Committee on prevention, detection, evaluation, and treatment of high blood pressure. JAMA 2003;289:2560-2571. [ Links ]
12. Blom DJ, Byrnes P, Jones S, Marais AD. Non-denaturing polyacrylamide gradient gel electrophoresis for the diagnosis of dysbetalipoproteinemia. J Lipid Res 2003;44:212-7. [ Links ]
13. Hirany SV, Othman Y, Kutscher P, Rainwater DL, Jialal I, Devaraj S. Comparison of low-density lipoprotein size by polyacrylamide tube gel electrophoresis and polyacrylamide gradient gel electrophoresis. Am J Clin Pathol 2003;119:439- 445. [ Links ]
14. Third report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Final Report. Circulation 2002;106:3143-421. [ Links ]
15. Rodríguez-Larralde A, Mijares ME, Nagy E, Espinosa R, Ryder E, Diez-Ewald MP, Torres E, Coll-Sangrona E, Rodríguez-Roa E, Carvajal Z, Lundberg U, Campos G, Gil A, Arocha-Piñango CL, en nombre del Grupo FRICVE. Relación entre el nivel socioeconómico y hábitos de vida, con el fibrinógeno y el factor Von Willebrand en Venezolanos Sanos y con Cardiopatía Isquémica. Invest Clin 2005;46:157-168. [ Links ]
16. Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. The Seventh Report of the Joint National Committee on prevention, detection, evaluation, and treatment of high blood pressure. JAMA 2003;289:2560-2571. [ Links ]
17. Babor TF, Higgins- Biddle JC, Saunders JB, Monteiro MG. AUDIT, The Alcohol Use Disorders Identification Test. 2a ed. Geneva: World Health Organization; 2001. [ Links ]
18. Krauss RM. Dietary and genetic effects on low-density lipoprotein heterogeneity. Ann Rev Nutr 2001;21:283-95. [ Links ]
19. Williams PT, Krauss RM. Associations of age, adiposity, menopause, and alcohol intake with low-density lipoprotein subclasses. Arterioscler Thromb Vasc Biol 1997; 17:1082-1090. [ Links ]
20. Nieves DJ, Cnop M, Retzlaff B, Walden CE, Brunzell JD, Knopp RH, Kahn SE. The atherogenic lipoprotein profile associated with obesity and insulin resistance is largely attributable to intra-abdominal fat. Diabetes 2003;52:172-9. [ Links ]
21. Mathieu P, Poirier P, Pibarot P, Lemieux I, Després JP. Visceral obesity: the link among inflammation, hypertension, and cardiovascular disease. Hypertension 2009;53:577-84. [ Links ]
22. Freedman DS, Otvos JD, Jeyarajah EJ, Shalaurova I, Cupples LA, Parise H, D'Agostino RB, Wilson PW, Schaefer EJ. Sex and age differences in lipoprotein subclasses measured by nuclear magnetic resonance spectroscopy: The Framingham Study. Clin Chem 2004;50:1189-200. [ Links ]
23. Muzzio ML, Berg G, Zago V, Basilio F, Sanguinetti S, Lopez G, Brites F, Wikinski R, Schreier L. Circulating small dense LDL, endothelial injuring factors and fibronectin in healthy postmenopausal women. Clin Chim Acta 2007;381:157-163. [ Links ]
24. Landray MJ, Edmunds E, Li-Saw-Hee FL, Hughes BA, Beevers DG, Kendall MJ, Lip GY. Abnormal low-density lipoprotein subfraction profile in patients with untreated hypertension. QJM 2002;95:165-71. [ Links ]
25. Eliasson B, Mero N, Taskinen MR, Smith U. The insulin resistance syndrome and postprandial lipid intolerance in smokers. Atherosclerosis 1997;129:79-88. [ Links ]
26. Xie XT, Liu Q, Wu J, Wakui M. Impact of cigarette smoking in Type 2 diabetes development. Acta Pharmacol Sin 2009;30:84-87. [ Links ]
27. Kong C, Nimmo L, Elatrozy T, Anyaoku V, Hughes C, Robinson S, Richmond W, Elkeles RS. Smoking is associated with increased hepatic lipase activity, insulin resistance, dyslipidaemia and early atherosclerosis in type 2 diabetes. Atherosclerosis 2001;156:373-378. [ Links ]
28. Agarwal DP. Cardioprotective Effects of light-moderate consumption of alcohol: a review of putative mechanisms. Alcohol Alcohol 2002;37:409-415. [ Links ]
29. Kloner RA, Rezkalla SH. To drink or not to drink? That is the question. Circulation 2007;116:1306-1317. [ Links ]
30. Mukamal KJ, Mackey RH, Kuller LH, Tracy RP, Kronmal RA, Mittleman MA, Siscovick DS. Alcohol consumption and lipoprotein subclasses in older adults. J Clin Endocrinol Metab 2007;92:2559-2566. [ Links ]
31. Bermúdez Pirela V, Leal González E, Bermúdez Arias F, Cano C, Cabrera M, Ambard M, Medina M, Toledo A, Leal N, Cano R, Mengual E, Lemus M. El Alcohol: ¿Factor de riesgo o de protección para la enfermedad coronaria?. Arch Venez Farmacol Ter 2003;22:116-125. [ Links ]
32. Oficina Nacional Antidrogas. Primera Encuesta Epidemiológica a Hogares Sobre Consumo de Drogas. [Sitio en internet]. Disponible en: http://www.ona.gob.ve/Pdf/Encuesta_Epidemiologica_2005.pdf. Consulta: 08 de octubre de 2010. [ Links ]
33. Onorio CO, Silva MC. Significados del consumo de alcohol en familias de una comunidad pobre venezolana. Rev Latino-Am Enfermagem 2008;16:535-542. [ Links ]
34. McKee M, Britton A. The positive relationship between alcohol and heart disease in eastern Europe: potential physiological mechanisms. J R Soc Med 1998;91:402-407. [ Links ]
35. Tsimihodimos V, Gazi I, Kostara C, Tselepis AD, Elisaf M. Plasma lipoproteins and triacylglycerol are predictors of small, dense LDL particles. Lipids 2007;42:403-409. [ Links ]