Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Archivos Venezolanos de Puericultura y Pediatría
versión impresa ISSN 0004-0649
Arch Venez Puer Ped v.72 n.4 Caracas dic. 2009
Hidratación parenteral
Ileana Rojas Marcano*, María José Castro**, Luis Chacón***, José Félix De Pablos****, Neiris López, Huníades Urbina Medina*****
(*) Médico adjunto al Dpto. de Pediatría – Coordinadora de Emergencia Pediatrica, del Hospital Dr. Domingo Luciani.
(**) Adjunto de la Unidad de Cuidados Intensivos Neonatales Hospital Dr. Miguel Pérez Carreño, Caracas.
(***) Jefe de la emergencia pediátrica del Hospital Central de Maracay, Edo. Aragua.
(****) Jefe – coordinador del servicio de emergencia pediátrica, Policlínica Santiago de León, Caracas.
(*****) PhD, Médico pediatra-intensivista Jefe de Servicio de Urgencias Hospital de Niños J.M. de los Ríos
RESUMEN:
La Rehidratación oral es el método de elección para la deshidratación leve y moderada por diarrea. Sin embargo, en casos de shock hipovolémico, deshidratación grave, hiponatremia o hipernatremia severas, vómitos persistentes, íleo paralítico, en pacientes deshidratados con alteración de conciencia ó convulsiones y cuando ocurre deterioro o ausencia de mejoría clínica tras 8 horas de rehidratación oral, se debe indicar la hidratación endovenosa.
Las indicaciones de la hidratación intravenosa varían dependiendo de la gravedad, del tipo (isonatrémica, hiponatrémica o hipernatrémica) y de los déficits de iones y ácido-básico asociados.
Se realiza en 2 fases: la primera de emergencia para reponer la volemia si existe shock hipovolémico; y la segunda para reponer el déficit y suministrar las necesidades de mantenimiento de líquidos y electrolitos y las pérdidas concurrentes.
Se calculan las necesidades basales de mantenimiento de líquidos y electrolitos por el método de Holliday-Segar y en caso de pacientes con peso mayor a 30 kg, se calculan de acuerdo a la superficie corporal del paciente .Los cálculos del déficit hídrico y de electrolitos se realizan siguiendo los esquemas y fórmulas específicas., Adicionalmente se tratan las complicaciones más frecuentes (acidosis metabólica e hipokalemia) en caso de existir indicaciones definidas
La hidratación del Recién Nacido deshidratado por diarrea es igual que en los lactantes, pero debe considerarse para el tratamiento, su particular balance hidroelectrolítico para evitar complicaciones.
Para cada tipo de deshidratación (isonatrémica, hiponatrémica e hipernatrémica) se exponen ejemplos de cálculos para su tratamiento con hidratación endovenosa
Palabras Claves: diarrea, deshidratación, fluidos por vía intravenosa, rehidratación, electrolitos, ácido-base.
SUMMARY:
Oral rehydration is the method of choice for mild to moderate dehydration secondary to diarrhea. Intravenous hydration is indicated in hypovolemic shock, severe dehydration, severe hyponatremia or hypernatremia, persistent vomiting, paralytic ileus, in dehydrated patients with impaired consciousness or seizures, and when there is clinical deterioration or no improvement after 8 hours of oral rehydration. Intravenous hydration varies depending on the severity, type of dehydration (isonatrémic, hyponatremic or hypernatremic) and associated ion and acid-base deficits. It is performed in 2 phases: the first is the emergency phase to restore blood volume in cases of hypovolemic shock and the second phase to replenish deficits and to supply maintenance requirements and concurrent loss of fluid and electrolytes.
Basal needs are calculated by the method of Holliday and Segar, and for patients weighing more than 30 kg. the patient's body surface is employed as the base for calculations. Fluid and electrolyte deficits are estimated according to specific schemes and formulas. Common complications of dehydration (metabolic acidosis and hypokalemia) should also be addressed with specific indications. Intravenous rehydration in the newborn with dehydration secondary to diarrhea is the same as in infants, but the particular electrolyte balance at this age should be considered in order to avoid complications.
Examples of calculations for intravenous hydration for each type of dehydration (isonatrémic, hyponatremic and hypernatremic) are given.
Key words: diarrhea, dehydration, intravenous fluids, rehydration, electrolyte, acid-base.
INTRODUCCIÓN
La rehidratación oral es el método de elección para el tratamiento de las deshidrataciones leves y moderadas debidas a la diarrea. Sin embargo, hay situaciones clínicas en las cuales la hidratación endovenosa está formalmente indicada.
Las indicaciones de hidratación endovenosa en deshidratación por diarrea son:
1. Insuficiencia circulatoria con shock hipovolémico
2. Deshidratación grave (más del 10% de pérdida de peso)
3. Hiponatremia severa ([Na+] < 120 mEq/L) o hipernatremia severa ([Na+] > 160 mEq/L)
4. Fracaso de hidratación oral: vómitos persistentes (más de 4 vómitos por hora) distensión abdominal o íleo paralítico
5. Alteración del estado de conciencia o convulsiones durante la hidratación oral
6. Pérdidas gastrointestinales de tan alto volumen y frecuencia que no puedan ser restituidas por la ingesta de suero oral(volumen fecal mayor de 20-30 cc /kg /hora)
7. Deterioro de su cuadro clínico o ausencia de mejoría clínica a las 8 horas de haber iniciado la vía oral(1,2)
1.- VÍAS DE ADMINISTRACIÓN
Establecer un acceso vascular es vital para la administración de líquidos al paciente con compromiso circulatorio. El lugar predilecto es el aquel que permita el acceso vascular más sencillo.
El cateterismo venoso periférico es el método de acceso vascular de elección en pacientes con deshidratación. Se recomiendan catéteres del mayor calibre posible para permitir la administración rápida de un gran volumen de líquidos. Las venas periféricas más adecuadas, por su mayor tamaño y localización anatómica, son la vena cubital mediana del codo y la safena interna en el tobillo. Sin embargo, en los infantes con deshidratación grave, puede ser técnicamente difícil y consumir mucho tiempo(3).
En caso de no lograr un acceso venoso periférico rápido, se considera que la vía intraósea es la mejor alternativa para obtener un acceso vascular, debido a la facilidad, rapidez y seguridad de la técnica. En términos generales, es posible establecer una vía intraósea con éxito, en un tiempo de 30 a 60 segundos, en un 98% de los casos (3,4,5).
La utilización de la técnica de infusión intraósea se basa en el hecho de que la cavidad medular de los huesos largos está ocupada por una rica red de capilares sinusoides que drenan a un gran seno venoso central, el cual no se colapsa ni siquiera en situación de shock y permite pasar los fármacos y líquidos a la circulación general con una rapidez similar a la administración venosa, tanto en recién nacidos como en adultos(3,6).
El sitio anatómico recomendado para la infusión intraósea en recién nacidos, lactantes y menores de 6 años es el segmento proximal de la tibia (1 a 3 cm por debajo de la tuberosidad tibial en la superficie antero interna), mientras que en mayores de 6 años y adolescentes es el segmento distal de la tibia (1 a 2 cm por encima del maléolo interno) (Anexo 1)(6,7).
Los dispositivos utilizados son: agujas intraóseas especiales con estilete, bisel corto y multiperforadas 15G-18G (COOK®). En caso de no disponerse de las agujas especiales se recomienda utilizar agujas para punción de médula ósea 13G-16G (Tipo Jamshidi) y como última alternativa, agujas hipodérmicas 18G-20G o agujas epicraneales (scalp vein set) 16G-18G(8) (Anexo 2).
Además, existen dispositivos automáticos de inserción de agujas intraóseas, como la pistola de inyección intraósea (BIG Bone Inyection Gun®) y el sistema de inyección intraóseo EZ-IO (Vidacare®) que ofrecen un acceso rápido y seguro al sistema vascular para todas las edades. Su uso se recomienda, en especial, para el acceso a nivel de la tibia y en niños mayores de 6 años, adolescentes y adultos (9) (Anexo 2).
Otra alternativa para el acceso vascular es el cateterismo venoso central, el cual brinda una vía segura y estable, que además permite controlar la presión venosa central; sin embargo, no tiene ninguna ventaja inicial sobre el acceso peri-férico para la reposición de líquidos en el paciente en shock hipovolémico. En caso de ser necesario, se prefiere la vena femoral, por mayor facilidad y seguridad técnica; en su defecto, se utiliza la vena yugular interna y, en infantes mayo-res, la vena subclavia. En recién nacidos, puede utilizarse la vena umbilical (7).
Las complicaciones del cateterismo venoso central son potencialmente graves (tromboembolismo pulmonar, sangrado venoso o arterial, neumotórax, hidrotórax, hemotórax y arritmias, entre otras); se presentan con mayor frecuencia en lactantes y menores de 2 años, por lo que sólo debe ser reali-zado por personal con amplia experiencia en la técnica (10).
Hoy en día, la flebotomía es considerada como la última opción para lograr el acceso vascular. Está indicada sólo en casos de falla de todos los otros métodos (venoso periférico, vía intraósea, venoso central). Requiere de un tiempo (promedio de 15-25 minutos) inaceptablemente prolongado para su obtención en el tratamiento, con restitución de líquidos en un paciente con insuficiencia circulatoria y amerita de personal entrenado en la técnica (9).
2.- HIDRATACIÓN INTRAVENOSA
La hidratación intravenosa varía dependiendo de la gravedad de la deshidratación, el tipo (isonatrémica, hiponatrémica o hipernatrémica) y de los déficits de otros iones y trastornos ácido-base.
Se realiza en 2 fases: la primera es de emergencia o estabilización y consiste en reponer la volemia, si existe insuficiencia circulatoria o shock hipovolémico; en la segunda fase se repone el déficit y se suministran las necesidades de mantenimiento de líquidos y electrolitos, además de las pérdidas concurrentes.
a.- Primera fase: de emergencia o de estabilización Es básico entender que el shock hipovolémico (inadecuada perfusión tisular) no es sinónimo de hipotensión. A medida que la volemia disminuye, la resistencia vascular aumenta y esto permite conservar la tensión arterial en un nivel normal, aunque la pérdida de volemia sea hasta de un 40%. Esta fase se conoce como shock compensado. Si continúa la pérdida de volemia sin un reemplazo adecuado y oportuno, disminuye la tensión arterial y hay un deterioro rápido y progresivo por hi poxia tisular e isquemia, que unidos desencadenan una cascada de eventos que conducen a falla multiórganica y muerte. Esta fase se conoce como shock descompensado(1,11).
Por lo tanto, en un paciente pediátrico con signos de deshidratación, asociados con signos de hipoperfusión, tales como alteración del llenado capilar, taquipnea, taquicardia severa, alteración del estado de conciencia, respiración acidótica y ausencia de orina en las últimas 4 horas, aún en presencia de una tensión arterial normal (shock compensado), debe procederse a una rápida reposición del volumen intravascular (12).
La fase de emergencia o restitución de la volemia es similar para cualquier tipo de deshidratación.
El volumen a utilizar corresponde al 25% de la volemia (expansiones de 20ml/kg). Este volumen puede repetirse cada 10 a 15 minutos hasta restablecer la perfusión sanguínea, lo cual se manifiesta con mejoría del estado de conciencia, presencia de diuresis y la normalización de las variables hemodinámicas del paciente (1,12).
El volumen máximo total a administrar en la fase de expansión es de 60 a 80ml/kg en una hora. Si luego de esto no se observa mejoría, deben considerarse otros diagnósticos asociados (insuficiencia cardíaca, sepsis o insuficiencia renal) y pasar al paciente a una unidad de cuidados intensivos para realizar un monitoreo hemodinámico invasivo y administrar tratamientos a base de inotrópicos, vasodilatadores o vasopresores en infusión continua (1,11,12).
Con sustento en recientes guías de práctica clínica, basadas en evidencia, se plantea que en todos los casos de shock hipovolémico el tratamiento debe incluir soluciones cristaloides isotónicas con el plasma. Se recomiendan Ringer Lactato o solución salina fisiológica como soluciones de elección. En recién nacidos y en pacientes con insuficiencia hepática, sólo debe emplearse solución al 0.9%. Se acepta que, de ser necesarias una tercera o cuarta fracción de expansión a 20ml/kg, estas deben realizarse, en lo posible, con coloides sintéticos o albúmina al 5% en solución fisiológica, dada su mayor permanencia en el medio intravascular (12-14 horas) en comparación con las soluciones cristaloides (45 minutos) que determina una expansión del volumen intravascular más efectiva y duradera con disminución de la formación de edema intersticial (1,11,12,13,14).
Una vez restituida la volemia y superada la insuficiencia circulatoria, debe planificarse la hidratación en el paciente para continuar con un plan B en rehidratación oral o una deshidratación con déficit de 10% para hidratación por vía endovenosa (2,12,15).
b.- Segunda fase: de reposición del déficit y aporte de líquidos y electrolitos de mantenimiento y pérdidas concurrentes
Para establecer los esquemas de hidratación el primer paso debe ser calcular las necesidades basales de mante-nimiento de líquidos y electrolitos para el paciente.
Para el cálculo de las necesidades hídricas y de electrolitos de mantenimiento se utiliza el método del gasto calórico, basado en que las necesidades de agua y de electrolitos se relacionan con más precisión con el gasto de calorías que con el peso corporal (1).
El método más usado es el de Holliday-Segar, con estimaciones de gasto de calorías en categorías de peso fijo, el cual asume que por cada 100 calorías metabolizadas son necesarios 100 ml de H2O. En la práctica, por cada 100 Kcal gastadas se requieren unos 50 ml de líquido para la piel, vías respiratorias y las pérdidas de materia fecal basal; son necesarios 55-65 ml de líquido para que los riñones puedan excretar orina no concentrada (Cuadro 1) (1,2,13).
Para niños y niñas con un peso mayor a 30 kg se sugiere el método que considera la superficie corporal del paciente para calcular los requerimientos hídricos y de electrolitos. No se recomienda este método para pacientes con peso inferior a10 kg (1,13) (Cuadro 2).
A continuación se realizan los cálculos del déficit hídrico y de electrolitos que presenta el paciente pediátrico deshidratado.
El método más preciso para establecer el déficit de líquidos se basa en el conocimiento del peso previo a la enfermedad.
Déficit Hídrico (L)
: peso sano(kg) – peso enfermo (kg)% deshidratación:
peso sano(kg) – peso enfermo (kg)/peso sano (kg)x100%
En la mayoría de los casos, el peso previo a la enfermedad no es conocido y el déficit hídrico se calcula con el porcentaje de deshidratación estimado en base a los hallazgos clínicos(1,2,13).
Déficit hídrico (cc): % deshidratación x peso (kg) x 10 El déficit de Na+ es la cantidad que se pierde del Líquido Extracelular (LEC) durante el período de deshidratación, (el Na+ intracelular es insignificante como proporción del total, por lo tanto no se toma en cuenta). Se calcula en base a la siguiente fórmula:
Déficit de Na+ (mEq) = déficit hídrico (L) x 0.6 (LEC)
× 145 (concentración de Na+ (mEq/L) en LEC)
El déficit de K+ es la cantidad que se pierde del Líquido Intracelular (LIC) durante el período de deshidratación (el K+ extracelular es insignificante como proporción del total, por lo tanto no se toma en cuenta). Se calcula en base a la siguiente fórmula(13):
Déficit de K+ (mEq) = déficit hídrico (L) x 0.4 (LIC)
× 150 (concentración de K+ (mEq/L) en LIC)
En la deshidratación hiponatrémica también se calcula el déficit de sodio en exceso, de acuerdo a la siguiente fórmula(1,13):
Déficit de Na+ (en exceso) = (Na+ ideal (135)
– Na+ real) x 0.6 (LEC) x peso en kg
Las pérdidas concurrentes por diarrea, en caso de ser importantes, se calculan y se reemplazan cada 4 a 6 horas, estimando un volumen aproximado de 10 cc/kg por cada eva-cuación. La solución indicada para el reemplazo dependerá de la composición electrolítica del líquido perdido (13,16) (Cuadro 3).
La selección de la solución para el mantenimiento hídrico debe considerar:
Las soluciones hipotónicas de cloruro de sodio en dextrosa al 5% (0.30%, 0.45%), por lo genera, cumplen con las cantidades adecuadas para suplir las necesidades de mantenimiento de agua y electrolitos, tanto en las deshidratación isonatrémica como hiponatrémica. En caso de deshidratación hipernatrémica, la solución de mantenimiento que mejor se adapta al requerimiento es la solución de cloruro de sodio al 0.22% en dextrosa al 5%.
Se ha sugerido el uso de soluciones isotónicas como hidratación de mantenimiento en niños, por el riesgo de desarrollo de hiponatremia. Esta recomendación podría ser útil para cierto tipo de pacientes con aumento de la hormona antidiurética, debido alguna patología de base, así como en post-operatorios neuroquirúrgicos, con traumatismo cráneo encefálico o en aquellos con pérdidas hidrosalinas extras (pacientes sometidos a drenajes o aspiraciones digestivas). Sin embargo, su uso en deshidratación por diarrea no ha sido evaluado y confirmado en series clínicas amplias y bien validadas, por lo que no se recomienda en la actualidad.
Para el mantenimiento, en pacientes con diarrea se siguen recomendando las soluciones hipotónicas de cloruro de sodio (0.30% - 0.45%) con monitoreo periódico de los valores plasmáticos de sodio(1,13,17,18,19).
3.- HIDRATACIÓN EN DESHIDRATACIÓN ISONATRÉMICA ([Na+] 130–150 mEq/L)
Es el tipo de deshidratación más frecuente a causa de diarrea (70% de los casos). La pérdida de líquidos y electrolitos es similar y y se mantiene el equilibrio entre el líquido extracelular e intracelular.
En la hidratación de la deshidratación isonatrémica se sigue el siguiente esquema: (1,2,13,16)
1. Fase de emergencia o expansión de volemia en caso de ser necesaria
2. Cálculo del porcentaje de deshidratación en base a los hallazgos clínicos
3. El porcentaje de deshidratación se estima en 10% en caso de haber sido necesario reposición previa de la volemia
4. Cálculo del Déficit Hídrico 5. Calculo del déficit para de Na+ y K+ 6. Cálculo de las necesidades hídricas y de Na+ y K+ de mantenimiento para 24 horas por el método Holliday Segar
7. Suministrar ½ déficit de líquidos y electrolitos + 1/3 del mantenimiento de líquidos y electrolitos en las primeras 8 horas
8. Suministrar ½ déficit de líquidos y electrolitos + 2/3 del mantenimiento de líquidos y electrolitos en las próximas 16 horas
9. Evaluación periódica y constante de la condición clínica y del estado de hidratación del paciente
10. Reponer pérdidas concurrentes cada 4 a 6 horas si son importantes (10cc/kg por cada evacuación)
Ejemplo de cálculo para Hidratación en Deshidratación Isonatrémica (Anexo 3. A)
4.- HIDRATACIÓN EN DESHIDRATACIÓN
HIPONATRÉMICA ([Na+] < 130 mEq/L)
Es el tipo menos frecuente (10%) de deshidratación por diarrea. Su causa principal es la diarrea secretoria con pérdidas de sal en mayor cantidad que de agua. Otras causas son: el reemplazo de las pérdidas de líquidos con soluciones con bajo contenido de sodio, asociación de la diarrea con la formación de un tercer espacio y fase poliúrica de una insuficiencia renal funcional o prerenal(1,12,16,20).
La disminución de la concentración sérica de Na+ determina un gradiente osmótico que favorece la entrada de agua al medio intracelular. Esta sobrehidratación en la célula cerebral es la principal causa de las manifestaciones neurológicas que dominan el cuadro clínico. El mismo mecanismo fisiopatológico es responsable de la acentuada disminución del espacio extracelular, observada en este tipo de deshidratación con compromiso hemodinámico severo(16,20).
Las manifestaciones clínicas dependen de la rapidez de instalación de la hiponatremia y tienden a presentarse con mayor intensidad cuando la concentración sérica de sodio disminuye rápidamente a cifras menores a 120 mEq/L.
Los síntomas agudos son: náuseas, vómitos, debilidad muscular, cefalea, letargia, desorientación, agitación, ataxia y calambres musculares. Las manifestaciones de mayor gravedad son: edema cerebral, hipertensión endocraneana, convulsiones y coma(1,12,16,20).
En caso de hiponatremia sintomática (síntomas neurológicos) o cuando los valores de Na+ sérico son menores de 120 mEq/L se debe hacer una corrección aguda:
Incremento agudo del Na+ sérico en 5 mEq/L
Peso (Kg) x 5 mEq/L x 0.6 (LEC) = mEq/L Na+ administrados en 30 a 60 minutos.
La meta de la corrección aguda es controlar los síntomas y elevar la concentración de Na+ a un valor límite de 135 mEq/L.
Se recomienda el uso solución salina hipertónica al 3% (513 mEq/L de Na+) y como alternativa la solución salina fisiológica (0.9%)(12,13).
En el tratamiento de la deshidratación hiponatrémica asintomática o después de corrección aguda del Na+, se sigue el mismo esquema indicado para la deshidratación isonatrémica agregando el déficit de Na+ en exceso (Déficit de Na en exceso: peso Kgrs x 0.6 (LEC) x (Na ideal – Na. real), considerando un valor de Na. ideal: 135 mEq/L).
Se recomienda una disminución de Na+ sérico no mayor de 0,5 – 1 mEq/L/hora o 10-20 mEq/L/día(13).
Se ha descrito el síndrome de mielinolisis pontina cerebral (desmienilización en áreas de la protuberancia) debido a rápida corrección del Na+ sérico en deshidratación hiponatrémica asintomática.Los pacientes con esta enfermedad suelen presentar tetraparesia progresiva, acompañada de parálisis pseudobulbar (caracterizada por disartria, disfagia, disfonía, trastorno de los movimientos voluntarios de los músculos faciales y de la lengua) junto a parálisis parcial o completa de los movimientos oculares horizontales. En caso de que la enfermedad progrese, pueden aparecer alteraciones pupilares, posturas anormales (descerebración), parálisis respiratoria y alteraciones de la conciencia (estupor y coma). En la mayoría de los casos la evolución es mortal en el plazo de 2 ó 3 semanas, aunque algunas veces se ha observado unaremisión del cuadro clínico con medidas de soporte(5), por esto se recomiendan velocidades de corrección no mayores de 0.5 – 1 mEq/L Na+ /hora o de 10-12 mEq/L/día(20,21).
Ejemplo de cálculo para Hidratación en Deshidratación Hiponatrémica (Anexo 3.B)
5.- HIDRATACIÓN EN DESHIDRATACIÓN
HIPERNATRÉMICA ([Na+] > 150 mEq/L)
Es el segundo tipo de deshidratación en orden de frecuencia (20% de los casos). Sus factores de riesgo son: edad menor de 12 meses, fiebre que aumenta la pérdida de agua libre y, fundamentalmente, el suministro por vía oral de líquidos con alto contenido de sodio(1,16).
Durante el proceso diarreico, hay una mayor pérdida de agua libre que de electrolitos o un aporte exógeno incrementado de electrolitos con relación al agua libre. Para mantener el equilibrio, la célula se deshidrata y favorece el paso de agua del LIC al LEC. Es una deshidratación intracelular con pocas manifestaciones de insuficiencia circulatoria, a menos que sea muy grave.
Su corrección debe ser lenta, ya que por mecanismos de protección contra la deshidratación celular cerebral (generación de osmoles idiogénicos) se produce un medio intracelular hipertónico que, en caso de corrección rápida de la hipernatremia, determina el paso de líquido a la célula con desarrollo de edema cerebral e hipertensión endocraneana(12,16).
Los signos de deshidratación hipernatrémica difieren de los otros tipos de deshidratación. La piel es de consistencia pastosa, brillante y caliente, mucosa oral y lengua secas, sed intensa y llanto agudo. Los signos clínicos de deshidratación no son tan evidentes (por tendencia a conservación del LEC). En 2/3 de los casos hay signos sugestivos de compromiso neurológico. Los pacientes se encuentran apáticos, letárgicos, con respuesta de extrema irritabilidad al estímulo, con frecuencia hay aumento del tono muscular, los reflejos están exaltados, puede haber fasciculaciones musculares y, en casos muy severos, (Na+ > 180 mEq/L) convulsiones, estupor y coma. Es frecuente la acidosis metabólica significativa y puede observarse hiperglicemia e hipocalcemia(16).
El esquema de Finberg (ver Figura 1) para el tratamiento de la deshidratación hipernatrémica es de fácil aplicación, eficaz y seguro, permite establecer la corrección con líquidos hipotónicos en un período de 36 a 48 horas, con una tasa de disminución del Na+ sérico no mayor de 10 a 15 mEq/L/d (0.4 - 0.6 mEq/L/h)(12,22,23).
Una vez restituido el déficit de volumen plasmático (en caso de ser necesario) se calcula el déficit de volumen en base al porcentaje de deshidratación y se añade el manteni miento hídrico para 48 horas. Este volumen se suministra con solución 0.22% en D5% a una velocidad de infusión constante para 48 horas. El potasio se suministra de 2-4 mEq/Kg/día vigilando su concentración sérica.
En caso de acidosis persistente después de la restitución inicial del volumen plasmático, se recomienda la denominada solución 75 (solución 0.45% con bicarbonato de sodio al 5%), la cual se suministra a volúmenes de 5-10 ml/kg/h en un lapso de 2 a 4 horas, hasta que la acidosis metabólica mejore con un HCO-3 mayor de 15 - 17 mEq/L, posterior a lo cual se continúa con solución 0.22%, de acuerdo a lo previamente señalado(12,22,23).
Se recomienda control estricto de electrolitos séricos y de gasometría arterial cada 4-6 horas en las primeras 24 horas(13).
Ejemplo de cálculo para Hidratación en Deshidratación Hipernatrémica por Esquema de Finberg (Anexo 3.C)
6.- TRATAMIENTO DE LA ACIDOSIS METABÓLICA SEVERA POR DESHIDRATACIÓN
La acidosis metabólica por deshidratación es una complicación frecuente por las múltiples causas que pueden determinarla, tales como, la pérdida aumentada de bicarbonato por las heces, la falta de ingesta que incrementa la producción de ácidos por utilización de proteínas y grasas como fuente energética, la menor eliminación de ácidos por orina en caso de compromiso renal, así como la producción de ácido láctico por hipoperfusión tisular.
Aunque en la mayoría de los pacientes deshidratados la acidosis metabólica tiende a corregirse con los líquidos parenterales del tratamiento, hay un grupo en quienes el trastorno metabólico es tan marcado, que amerita la indicación de bicarbonato por vía endovenosa(1,2,16).
Los criterios utilizados para definir una acidosis metabólica grave que requiere tratamiento de emergencia son: un pH menor de 7.20 (por debajo del cual existe el compromiso hemodinámico y ventilatorio) así como la presencia de un HCO-3 menor de 10 mEq/L y un exceso de base menor a –12(1,13,22).
Para calcular los mEq de HCO3Na a suministrar se emplea cualquiera de las siguientes fórmulas:
mEq de HCO3Na = HCO-3 ideal (24) – HCO-3 real x 0.6 x peso (kg)
mEq de HCO-3 = EB (± 6) X O.3 X peso (kg) Del valor resultante, se restituye el 50% con bicarbonato de sodio al 5% por vía endovenosa en 30 a 60 minutos, después de lo cual y previa comprobación gasométrica, si es necesario se procede a suministrar 25% de la mitad restante o practicar un nuevo cálculo con los resultados actuales(1,13,22).
7.- TRATAMIENTO DE LA HIPOPOTASEMIA EN DESHIDRATACIÓN
En la deshidratación aguda por diarrea existe un déficit de potasio importante, debido al aumento de sus pérdidas por las heces a lo cual se añade la disminución de su ingesta.
La sintomatología de la hipopotasemia se relaciona con el potasio extracelular, que es el determinante del potencial de la membrana celular de músculos y nervios. La hipopotasemia induce hiperpolarización que puede conducir a parálisis del músculo esquelético, músculo liso y del miocardio.
Las manifestaciones clínicas principales son: debilidad de los músculos voluntarios, hipotonía muscular, calambres, parálisis, apnea, íleo paralítico y distensión abdominal. A nivel cardíaco se observan arritmias cardíacas y en casos extremos paro cardíaco en sístole. A nivel electrocardiográfico, se observa ensanchamiento y aplanamiento o inversión de la onda T, prolongación del intervalo QT, del segmento ST y aparición de ondas T y U invertidas(1,13,22).
Al evaluar la concentración sérica de potasio, es de vital importancia considerar el limitado valor que tiene la medición de potasio sérico como reflejo de su valor real, ya que está influida de manera muy importante por el estado ácidobásico del paciente.
En presencia de acidosis metabólica, el potasio se intercambia con los hidrogeniones y sale de la célula, determinando un incremento temporal de la concentración sérica del potasio. Esto puede enmascarar el diagnóstico de una hipopotasemia severa, con graves complicaciones como arritmias cardíacas y muerte súbita, mientras el tratamiento corrige la acidosis metabólica y disminuye el potasio extracelular. Por lo tanto, para interpretar la concentración sérica de potasio es necesario correlacionarla con el equilibrio ácido-básico del paciente y hacer la corrección necesaria para estimar el valor efectivo del K+ sérico, considerando que por cada 0.1 unidad que disminuye el pH desde 7.40 se produce un incremento del 30% del valor de K+ sérico(12).
Se utilizan como parámetros para corrección aguda del potasio, niveles séricos inferiores a 2.5 mEq/L. La corrección se practica administrando 0,4-0,6 mEq/Kg de potasio diluidos en 20-30 ml de solución Dextrosa al 5% en 1 hora, con monitoreo del ritmo y la frecuencia cardíaca.
En caso de hipokalemia menos severa, se incrementa el tenor de potasio de mantenimiento a 3-4 mEq/kg/día (1,13, 22)
8.- HIDRATACIÓN ENDOVENOSA EN EL RECIÉN NACIDO
La hidratación del Recién Nacido (RN) en deshidratación por diarrea sigue el mismo esquema que para los lactantes y niños mayores. Sin embargo, el balance hidroelectrolítico es un aspecto importante y particular en el cuidado del neonato y reviste especial trascendencia en los RN pre término, por la distribución de los líquidos corporales en este grupo etario y la limitación del ajuste renal y hemodinámico, lo cual se traduce en complicaciones severas, ante las alteraciones en el balance de líquidos y electrolitos.
Los RN, especialmente los prematuros, están expuestos a persistencia del ducto arterioso, enterocolitis necrotizante y displasia broncopulmonar por sobrehidratación y a hemorragias intracraneanas por deshidratación e hiperosmolaridad. (25,26,27,28,29)
Hay tres elementos que son propios del período neonatal y que son especialmente críticos en el RN pretérmino que influyen en el enfoque y cálculo del balance hidroelectrolítico:
a. Modificaciones de la composición corporal: tanto la superficie corporal como el gasto calórico son mayores en los RN que en cualquier otra edad y aumentan de forma importante a medida que disminuye la edad gestacional. En el momento del nacimiento se produce una disminución aguda del Agua Corporal Total (ACT) a expensas del LEC, esto corresponde a la fase diurética del periodo de transición hidroelectrolítica del neonato. Esto determina un descenso de peso corporal en la primera semana de vida, que en el RN a Término (RNAT) es de alrededor de un 10-15% y en los pretérminos 15-20%. La mayor pérdida ocurre entre el 4°y 6° día, siendo aún más tardía (9° a 13° día) cuando el peso corporal es menor de 1000 gramos. Si este descenso del ACT no ocurre pueden presentarse complicaciones como la taquipnea transitoria del RN o aumentar el riesgo de displasia broncopulmonar. Por esta razón, en los primeros días de vida se considera fisiológico mantener un balance negativo(28,29).
b. La función renal madura al aumentar la edad gestacional. La función renal es suficiente para las necesidades normales del RNAT, pero en pretérminos la capacidad reguladora del riñón está seriamente limitada por baja filtración glomerular, transporte tubular inmaduro y limitaciones en la capacidad de dilución y especialmente de concentración de la orina. Como consecuencia, el pretérmino tendrá dificultades para manejar tanto la sobrecarga como el aporte insuficiente de agua y electrolitos. Esto explica que el pretérmino tenga un mayor riesgo de deshidratación y mayor afectación ante la sobrehidratación. Además, la función renal se altera de manera importante cuando se asocia hipoxia e hipotensión, condiciones frecuentes en el pretérmino(28,29).
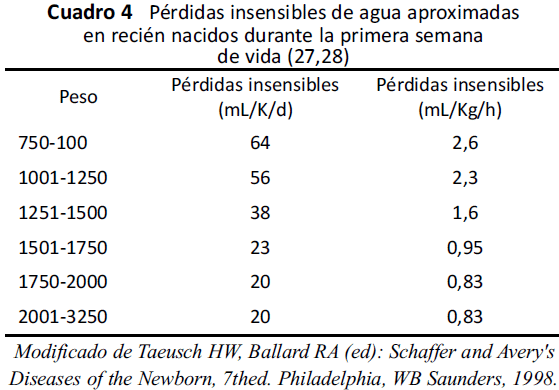
c. Las pérdidas insensibles en el RN responden a muchas variables (fisiológicas, ambientales y a factores terapéuticos) que aumentan o disminuyen las necesidades de líquido. Por esta razón, deben calcularse en base a actividad, edad gestacional y edad post-natal, ya que a menor edad gestacional y cronológica las pérdidas serán mayores. Igualmente, las pérdidas insensibles son modificadas por el porcentaje de humedad, temperatura ambiental, permanencia en mesa de calor radiante o incubadora de pared simple o doble, patologías respiratorias, renales y cardíacas, peso al nacer, fototerapia y fiebre(27,28).
En el Cuadro 4 se señalan las pérdidas insensibles de agua aproximadas durante la primera semana de vida en los RN.
Requerimientos de electrolitos
SODIO: en RNAT 2-3 mEq/kg/d y en RN pretérmino 3-5 mEq/kg/d. El aporte de sodio debe iniciarse una vez que se haya perdido 6% del peso al nacer, lo cual suele ocurrir en las primeras 48-72 horas de vida, a menos que el sodio sérico esté por debajo de 135 mEq/L. Siempre debe descontarse el sodio suministrado por otras fuentes como medicamentos y líneas vasculares.
POTASIO: 1-3 mEq/Kg/d tanto en RNAT como pretérmino, si hay un flujo urinario adecuado y su valor sérico es menor de 4.5 mEq/L. No debe administrarse potasio mientras el RN no haya presentado la primera diuresis. (28)
Los valores aproximados de requerimientos hidricos por dia para los RN de acuerdo a su peso se senalan en el Cuadro 5.
Se recomienda que el manejo hidroelectrolítico se haga con base a un estricto control de líquidos y del estado de hidratación del RN, el cual debe incluir:
a. BALANCE HÍDRICO: (ingresos-egresos) cada 6, 12 y 24 horas. Recordar contabilizar entre los ingresos, los líquidos suministrados en forma de tratamientos parenterales.
b. PESO: El peso es el mejor parámetro para controlar los líquidos y el estado de hidratación, por lo cual debe medirse mínimo una vez al día. Cambios bruscos y/o exagerados corresponden a un exceso o defecto de líquido (el neonato debe ganar entre 20 y 35 g/día).
c. VOLUMEN URINARIO: Diuresis cada 4 a 6 horas, con mantenimiento entre 1- 4ml/kg/h. Valores superiores pueden ser signo de sobrehidratación, mientras que en presencia de oliguria se debe sospechar hipoperfusión o disfunción renal.
d. DENSIDAD URINARIA: debe mantenerse entre 1.006-1.020. Recordar que la glucosuria y la proteinuria contribuyen a aumentar la densidad urinaria.
e. SODIO SÉRICO: Este parámetro es un buen indicador del control de líquidos y del estado de hidratación. Valores inadecuados de sodio pueden indicar, más un balance inadecuado de líquidos que una pérdida o ganancia de este electrolito. Si el sodio se encuentra alto en sangre, puede tratarse de una hemoconcentración y si se encuentra bajo puede tratarse de una sobrehidratación. Asociado al valor de densidad urinaria y a la valoración de peso del RN, permite orientar hacia problemas con la hidratación. (27,28) El cálculo o la determinación de la osmolaridad plasmática tiene similar valor diagnóstico (Osm p = 2 x [Sodio] p + ([Glucosa] p /18) + (BUN p /2,7)
En el Cuadro 6 se esquematiza una aproximación al diagnóstico de desequilibrios hidroelectrolíticos en el RN.
REFERENCIAS
1. Douglas M. Ford, MD. Chapter 43. Fluid, Electrolyte, & Acid-Base Disorders & Therapy CURRENT Diagnosis & Treatment: Pediatrics, 19th Edition. William W. Hay, Jr., Myron J. Levin, Judith M. The McGraw-Hill Companies, Inc 2009: 1245-1253. [ Links ]
2. S. Jimenez Treviño, J. Rodríguez Suárez. Deshidratación aguda. Rehidratación. Bol Pediatr 2006; 46(SUPL. 1): 84-90. [ Links ]
3. Ayuso Baptista F, Calderón de la Barca Gázquez JM. Soporte vital pediátrico. En: Jiménez Murillo L, Montero Pérez FJ. Medicina de Urgencias y Emergencias: Guía Diagnóstica y Protocolos de Actuación. 3ªed. Servicio de Urgencias. Córdoba: Elselvier 2004:14-22. [ Links ]
4. Glaesser PW, Losek JD. Pediatric intraosseous infusions: impact on vascular Access time. Am J Emerg Med. 1988; 6: 330-332. [ Links ]
5. Rosetti V, Thompson BM et al. Difficulty and delay in intravenous access in pediatric arrests. Ann Emerg Med. 1990;13:406. [ Links ]
6. The American Heart Association in collaboration with the international Liaison Committee on Resuscitation. Guidelines 2000 for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Part 10: Pediatric Advanced Life Support. Circulation 2000; 102 (Supply I): I-291–I-342. [ Links ]
7. AVAP Manual para proveedores Edición en español. Capítulo 6: Acceso Vascular. American Hearth Association 2004: 155-169. [ Links ]
8. Tarazona Santabalbina F, Gil Ibáñez MP, Barbado Cano A. Técnicas invasivas en urgencias. En: Julián Jiménez A, editor. Manual de Protocolos y Actuación en Urgencias. 2ªed. Toledo; 2004.:59-86. [ Links ]
9. Allan de Caen, MD. Pediatric Emergency Care. Venous Access in the Critically Ill Child. 2007; 23 (6): 422-425. [ Links ]
10. Mary Beth Sanders. Catéteres Venosos. En :Jeffrey L. Blumer. Guia Practica de Cuidados Intensivos en Pediatria. Tercera edicion. Barcelona.. Harcourt Brace, 1998. p.837-845. [ Links ]
11. Rivers E, Nguyen B, Havstad S, Ressler J, Muzzin A, Knoblich B. Early goal-directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med 345:1368–1377. [ Links ]
12. Rojas I, Díaz C, Vancampenhoud M y col. Tratamiento de las complicaciones de la diarrea. Arch Venez Puer Pediat ; 2003 (63) (suppl 2): 32-38. [ Links ]
13. Brian Stone. Cap. 10 Líquido y electrolitos. Manual Harriet Lane de Pediatría: Para la asistencia pediátrica ambulatoria. Traducción de: Johns Hopkins Hospital, Jason Robertson et al, Children's Medical and Surgical Center The Harriet Lane handbook: a manual for pediatric house officers. 17a ed. Elsevier España, 2006: pag 281-307. [ Links ]
14. Nicole Boluyt Casper W. Bollen. Fluid resuscitation in neonatal and pediatric hypovolemic shock: a Dutch Pediatric Society evidence-based clinical practice guideline Intensive Care Med 2006; 32:995–1003. [ Links ]
15. OPS. Manual de tratamiento de la diarrea. Organización Panamericana de la Salud. Serie Paltex N°13.1987. [ Links ]
16. Larry A Greembaung. Cap VIIF luids and electrolytes. Nelson essentials of pediatrics Robert Kliegman, Waldo E. Nelson, Hal B. Jenson, Richard E. Behrman Edition: 5, illustrated. Elsevier Health Sciences, Philadelphia, 2006: 157-179. [ Links ]
17. Fernando Contreras Suárez. Fluidoterapia endovenosa de mantenimiento: ¿es mejor el uso de soluciones isotónicas?. Paediatrica 2007;9(2):92-94. [ Links ]
18. Carolyn E, Beck MD. Hypotonic Versus Isotonic Maintenance Intravenous Fluid Therapy in Hospitalized Children: A Systematic Review. Clin Pediatr (Phila) 2007; 46 (9): 764 -770. [ Links ]
19. Malcom A, Holliday William E. Segar Reducing Errors in Fluid Therapy Management. Pediatrics 2003;111:424-425. [ Links ]
20. Frontera Pedro, Cabezuelo H Gloria, Monteagudo M Emilio. Líquidos y electrólitos en Pediatría. Guía básica. 2005:115 -119. [ Links ]
21. Farreras Rozman C. Principios de medicina interna. 14° edición. Barcelona: Harcourt Brace, 2000: II vol: 2165-2170. [ Links ]
22. Esquema de tratamiento de Deshidratación Hipernatrémica Finberg. Modificado de Clínicas Pediátricas de Norteamérica. Tratamiento de Líquidos y Electrolitos. Vol. 2. Interamericana. México. 1990. [ Links ]
23. Susan B Conley. Hypernatremia. Fluid and Electrolyte Therapy. The Pediatric Clinics of North America. W. Saunders Co. Philadelphia. 1990; 37 (2): 365-373. [ Links ]