Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de Obstetricia y Ginecología de Venezuela
versión impresa ISSN 0048-7732
Rev Obstet Ginecol Venez vol.77 no.1 Caracas mar. 2017
Actualización en el reporte de citología cervicovaginal basado en el Sistema Bethesda 2014
Dra. María Carolina Moreno Barrios
Bioanalista, Especialista en Citología Ginecológica y glándula mamaria ULA. Especialista en Gerencia de Servicios Asistenciales en Salud, UCAB. Doctorado en Patología Existencial e Intervención en Crisis, Universidad Autónoma de Madrid-España. Profesor agregado en la Cátedra de Citología de la Universidad de Los Andes.
RESUMEN
El cáncer cervical representa la segunda causa de mortalidad en la mujer venezolana. La pesquisa de esta neoplasia fue mejorada significativamente desde que Papanicolaou introdujera la citología como prueba para seleccionar pacientes de alto riesgo. La citología es una pieza fundamental en el diagnóstico del cáncer cervical y sus lesiones precursoras, aparte de su indiscutible valor en la orientación etiológica de infecciones e inflamaciones, y en casos muy puntuales realiza una valoración hormonal indirecta. A través de los años se han utilizado diferentes reportes citológicos, desde Papanicoloau hasta el Sistema Bethesda, siendo este último el más aceptado y utilizado a nivel mundial. Desde su creación en 1988, el mismo ha sido objeto de modificaciones, siendo la última actualización en 2014, con miras a facilitar la comunicación entre los citólogos y el clínico, mejorar la correlación cito-histológica y ofrecer al clínico una terminología adecuada para el tratamiento y pronóstico de la patología cervical.
Palabras clave: Sistema Bethesda, Citología Cervical
SUMMARY
Cervical cancer is the second leading cause of mortality in women in reproductive age in Venezuela. The research of this neoplasia was improved significantly since introduced PAP cytology as a test to select patient at high risk. Cytology is a fundamental part in the diagnosis of cervical cancer and its precursor lesions, apart from their undeniable value in etiologic orientation of infections and inflammations, and very specific cases made a hormonal assessment in an indirect way. Over the years, different ways to perform cytology report, from Papanicoloau to the Bethesda system, this last being the most have been accepted and used worldwide. Since its creation in 1988, it has undergone modifications, the last update in 2014, with a view to facilitating communication between cytologists and the clinician, improving the cyto-histological correlation and providing the clinician with adequate terminology for treatment and prognosis of cervical pathology.
Key words: Bethesda System, Cervical Cytology
INTRODUCCIÓN
El cáncer del cuello uterino es el segundo cáncer más frecuente en mujeres en el mundo, con 86 % de los casos y 88 % de las muertes en países en vías de desarrollo, y es la causa más importante de años de vida perdidos (por cáncer) entre las mujeres de América Latina y el Caribe, donde se concentra 13 % de los casos y 12 % de las muertes que ocurren anualmente en el mundo (1).
El Sistema Bethesda fue creado gracias a la iniciativa de un grupo pequeño de profesionales que se reunieron en Maryland, Bethesda en el Instituto Nacional del Cáncer, en 1988, con la idea de elaborar un formato de reporte claro para la citología ginecológica en el que se utilizara una terminología uniforme, reproducible entre los laboratorios de citología e histología y, a su vez, que reflejara los conocimientos más actualizados sobre las neoplasias cervicales.
Posteriormente en el año 1991 se evaluó el impacto de la introducción del Sistema Bethesda en la comunidad, basándose en la experiencia de aquellos que lo estaban utilizando. En 1994 sale publicado el primer Atlas del Sistema Bethesda. Diez años después, es decir en 2001 se lleva a cabo un taller de trabajo, utilizando el internet para ampliar la participación en el proceso de análisis y revisión de la terminología, en el que participaron más de 400 personas de más de 20 países. En el año 2004 se publica el segundo atlas del Sistema Bethesda (2).
Para 2003, se estima que el 85,5 % de los laboratorios en Estados Unidos habían implementado la terminología del Sistema Bethesda 2001 (3).
En 2014, durante los meses de marzo a junio, se abrió, vía internet, un espacio participativo para actualizar el sistema Bethesda del 2001, intervinieron 2454 personas de 59 países, dando origen a la última actualización del Sistema Bethesda, que se resume en la tabla 1. El Tercer Atlas del Sistema Bethesda fue publicado en 2015 (4).
SISTEMA BETHESDA 2014
1.- Adecuación de la muestra
A.- Satisfactoria para evaluación
Cuando la muestra teñida tiene las siguientes características:
a) Apropiada identificación con solicitud de examen citológico adjunto.
b) Información clínica relevante.
c) Un número adecuado de células epiteliales bien conservadas y visualizables.
d) Una cantidad adecuada de células epiteliales endocervicales o de la zona de transformación escamo-columnar.
Una apropiada identificación indica que la lámina ha sido bien rotulada y que esta corresponde al examen citológico solicitado. Los datos clínicos deben ser suficientes, en tanto sirvan para interpretar y orientar el diagnóstico al personal que realiza la lectura. Estos datos se consignan en la ficha de solicitud.
La designación de espécimen satisfactorio indica que la cantidad de células epiteliales bien preservadas y visualizables, es un estimado de 8000 a 12 000 células escamosas en un extendido convencional y unas 5000 células escamosas en preparados líquidos.
Un adecuado componente celular endocervical y de la zona de transformación escamo-columnar consiste en encontrar en la muestra un mínimo de 10 células endocervicales o metaplásicas bien preservadas aisladas o agrupadas.
La última de las características es aplicable a la muestra, tanto de mujeres perimenopáusicas como postmenopáusicas, excepto en situaciones de marcada atrofia, donde las células de metaplasia y las de tipo endocervical a menudo no pueden distinguirse de las células parabasales del epitelio escamoso. En estas situaciones que impiden identificar la zona de transformación endocervical, no se afecta la categorización de extendido satisfactorio.
Una muestra se considera parcialmente obscurecido por sangre o infiltrado inflamatorio cuando es posible visualizar el 50 % a 75 % de células epiteliales, es entonces incluida dentro del grupo de extendidos satisfactorios.
Los extendidos en la figura 1 se consideraron satisfactorios para evaluación, a pesar de que presentan ciertos factores que dificultan el estudio de la muestra.
B.- Insatisfactoria para evaluación
Una muestra es considerada como insatisfactoria y se rechaza para su procesamiento cuando:
a) No se encuentra identificada la lámina o la solicitud de examen citológico, o no corresponde el nombre de la lámina con la de la orden
b) La lámina se encuentra rota y no puede ser reparada.
Las muestras que se procesan, pero que se consideran insatisfactoria para evaluación son las siguientes:
a) Material celular inadecuadamente conservado lo que impide su lectura.
b) Las células epiteliales bien preservadas y visualizadas en conjunto cubren menos del 10 % de la superficie de la lámina.
c) Hay exceso de células inflamatorias, cúmulos de sangre, áreas de extendidos gruesos, contaminantes, etc., que impiden la lectura de más del 75 % de las células epiteliales.
La designación de insatisfactoria o de no satisfactoria indica que la muestra no es apta para la detección de anormalidades del epitelio cervical.
Se debe distinguir los extendidos que han sido procesados y que el laboratorio ha determinado que son insatisfactorios después de la evaluación microscópica.
Los casos más frecuentes en la práctica de muestras rechazadas y no procesadas se muestran en la figura 2. Los casos más frecuentes de muestras procesadas pero rechazadas para valoración oncológica se observan en la figura 3.
2.- Categorización general
Es un componente opcional de clasificación del Sistema Bethesda. Queda a criterio del citólogo categorizar o no, aquellas muestras que son satisfactorias para evaluación, pero que presentan algún factor que limite su estudio.
Existen tres categorizaciones:
A.- Negativo para lesión intraepitelial o malignidad
Incluye los frotis que se consideraban como dentro de límites normales, es decir aquellas células que no presentan cambios morfológicos y aquellas con cambios celulares benignos, incluyendo las infecciones.
B.- Anormalidades en células epiteliales, especificando si estas son escamosas o glandulares.
C.- Otros: células endometriales en mujeres mayores de 45 años, donde se denota la ausencia de anormalidades morfológicas en las células per se, sin embargo, puede existir indicadores de incremento de riesgo, por ejemplo, presencia de células endometriales en mujeres mayores de 45 años.
3.- Interpretación o resultados
A.- Negativo para lesión intraepitelial o malignidad
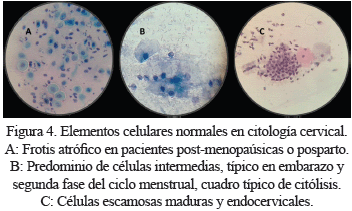
a.- Elementos celulares normales o células epiteliales sin cambios neoplásicos (Figura 4). Se incluyen las células escamosas, endocervicales, endometriales y del segmento más bajo del útero. Del epitelio escamoso que recubre el exocérvix se desprenden las células profundas, intermedias y superficiales, dependiendo de la edad y el estado hormonal de la paciente, mientras que del epitelio glandular monoestratificado cúbico que recubre el endocérvix, se desprenden las células endocervicales, que según su disposición en el extendido pueden observarse en forma de panal de abeja o en empalizada. Las células endometriales se desprenden de la cavidad uterina en ciertas fases del ciclo menstrual, considerando su presencia normal hasta el octavo día del ciclo menstrual, en pacientes menores de 45 años.
b.- Hallazgos no neoplásicos (Figura 5):
Incluye:
a) Variaciones celulares no neoplásicas: metaplasia escamosa, cambios queratóticos, metaplasia tubal, atrofia con o sin inflamación y cambios asociados con el embarazo.
b) Cambios celulares reactivos asociados con: inflamación (hasta reparación típica), radiación, dispositivo intrauterino (DIU)
c) Presencia de células glandulares post-histerectomía.
c.- Organismos:
Se describen: Trichomonas vaginalis, hongos consistentes con Cándida sp, cambios en la flora vaginal sugestivos de vaginosis bacteriana, bacterias morfológicamente consistentes con Actinomyces sp, cambios celulares compatibles con el virus del herpes simple y con citomegalovirus (Figura 6).
B.- Anormalidades en células epiteliales
a) Anormalidades del epitelio escamoso:
i) Células escamosas atípicas (Figura 7). En esta categoría, se consideran los cambios celulares que pueden relacionarse con varios factores etiológicos, pero que no se logra determinar una causa definitiva sobre la base de los hallazgos citológicos. Estos cambios pueden reflejar una reacción exuberante de tipo benigno o constituir una lesión potencialmente grave, los cuales no permiten concluir con un diagnóstico definitivo. Se puede decir que el término de células escamosas atípicas representa cambios citológicos sugestivos de una lesión intraepitelial que son cualitativa o cuantitativamente insuficientes para elaborar una interpretación definitiva.
Células escamosas atípicas de significación indeterminado (ASC-US): corresponden a las iniciales de Atypical Squamous Cells of Undetermined Significance, son sugerentes de una lesión de bajo grado, y es muy común que esté relacionada a una infección por virus de papiloma humano (VPH).
Células escamosas atípicas que no excluyen una lesión intraepitelial escamosa de alto grado (ASC-H) por las siglas en inglés de Atypical Squamous Cells Cannot exclude High grade squamous intraepithelial lesión, son sugerentes de una lesión de alto grado y son de mayor relevancia clínica en comparación con las ASC-US.
Lesión intraepitelial escamosa (Figura 8). Comprende un espectro de anormalidades epiteliales no invasivas, que tradicionalmente se han clasificado como condiloma plano, displasia, carcinoma in situ, y neoplasia intraepitelial (NIC). En el sistema Bethesda estas lesiones se dividen en lesiones de bajo grado y de alto grado.
Lesión intraepitelial de bajo grado (LSIL), corresponde a las siglas en inglés de Low Squamous Intraepithelial Lesion. Se agrupan las alteraciones celulares asociadas a infección por Virus Papiloma Humano (VPH), la displasia leve/NIC I.
Lesión intraepitelial de alto grado (HSIL), corresponde a las siglas en inglés de High grade Squamous Intraepithelial Lesion. Las lesiones de alto grado agrupan a la displasia moderada/NIC II, displasia severa/NIC III y el carcinoma in situ.
ii) Carcinoma de células escamosas. El Sistema Bethesda establece que puede realizarse la distinción entre el carcinoma queratinizante y el no queratinizante (Figura 9).
b) Anormalidades del epitelio glandular:
i) Células glandulares atípicas (AGC): corresponden a las siglas en ingles de Atypical Glandular Cells. Son células endometriales, endocervicales o glandulares no específicas, que muestran atipia nuclear que excede aquellos observados por reacción o reparación, aunque carecen de las características inequívocas de adenocarcinoma.
ii) Células glandulares atípicas a favor neoplasia. Los cambios que presentan no son cuantitativa ni cualitativamente suficientes para la interpretación de un adenocarcinoma endocervical o endometrial in situ o invasor, estas atipias celulares se acercan más a las observadas en un adenocarcinoma.
En líneas generales, debe hacerse la diferenciación con cambios morfológicos producidos por: artefacto de cepillado/escobillado, pólipo endocervical, procesos inflamatorios/reparativos relacionados con trauma/infección, atipia por asa de diatermia, atipia glandular asociada a DIU, endometriosis cervical, fístula recto-vaginal, prolapso tubárico, metaplasia tubárica, hiperplasia microglandular y atipia de Arias-Stella endocervical (Figura 10).
iii) Adenocarcinoma endocervical in situ (AIS). Es también conocida como la lesión endocervical glandular de alto grado, en la cual no hay signos evidentes de invasión, es decir existe ausencia de diátesis tumoral (Figura 11).
iiii) Adenocarcinoma endocervical. Citológicamente pueden superponerse con las características citológicas del adenocarcinoma in situ, la diferencia básica, es la presencia de diátesis tumoral que indica que la lesión se ha tornado invasiva (Figura 11).
iiiii) Adenocarcinoma endometrial. A pesar de que Bethesda establece criterios claros para identificar este cuadro, en realidad muchas veces puede ser confundido con un adenocarcinoma endocervical, y el diagnóstico diferencial lo haría la biopsia (Figura 11).
4.- Notas educativas y sugerencias (opcional)
Las sugerencias que son incluidas en los informes citológicos proporcionan informacional adicional al significado o valor predictivo que puedan tener los hallazgos citológicos. El citólogo debe procurar usar la terminología adecuada y concreta, concordantes con la tecnología y los recursos disponibles.
Comúnmente, puede hacerse recomendaciones que incluyan, por ejemplo, repetir la muestra cuando la primera que se valora resulta ser insatisfactoria, sobre todo cuando existen reacciones inflamatorias o hemorragias severas que no permiten observar con detalle el material celular.
Sugerir un seguimiento periódico o una prueba adicional que ayude a esclarecer un hallazgo que es inconcluso también es frecuente, especialmente recomendar pruebas de detección y tipificación de VPH cuando se observan signos indirectos del mismo, y no puede darse un diagnóstico citológico definitivo de la infección, entones se categoriza el extendido como ASC-US y se realiza la recomendación.
Otra sugerencia y nota educativa que debe ser utilizada con relativa frecuencia, es la relacionada con la toma de muestras que presentan algún factor que limita el estudio, por ejemplo, al observar constantemente la ausencia de células endocervicales y/o células metaplásicas, por un muestreo inadecuado, cuando se emplea un hisopo en vez del cepillo endocervical, se puede colocar en el informe alguna referencia sobre la importancia y ventajas que ofrece el uso del cepillo endocervical.
Otra sugerencia bastante usual es la necesidad de realizar un proceso de fijación adecuado que permita preservar el material celular y eliminar los artificios producidos por desecación al aire.
CONCLUSIONES
Resulta esencial que los profesionales en el área de la citología y de ginecología conozcan e interpreten de manera adecuada el reporte de los hallazgos clínicamente significativos para la paciente y en función a eso, sigan los lineamientos de tratamiento establecidos.
Los cambios introducidos por el Sistema Bethesda en 2014 son mínimos y no tienen que ver con la terminología en sí, sino con algunas interpretaciones de ciertos hallazgos.
En 2014, se realiza un cambio en la categoría Otros, la presencia de las células endometriales en mujeres mayor de 40 se cambia a mujeres mayores de 45 años de edad.
Esencialmente existen modificaciones en la parte de Negativo para Lesión intraepitelial o malignidad: a) Se introduce el término de variaciones no neoplásicas, y se agrupan en ellas: la metaplasia escamosa, los cambios queratóticos, la metaplasia tubal, la atrofia y los cambios asociados al embarazo. Y b) Entre los organismos que pueden ser identificados a través de estudio citológico se agrega los cambios celulares consistentes con citomegalovirus.
El apartado de la Adecuación de la muestra sigue resultando de suma importancia porque de una correcta toma de la muestra depende en gran medida un resultado citológico acertado
Las sugerencia y notas educativas representan un canal de comunicación, entre el citólogo y el ginecólogo que, si es bien empleado, redundará en esclarecer la importancia de ciertos hallazgos citológicos y el seguimiento de la paciente
REFERENCIAS
1. Ferlay J, Shin HR, Bray F, Forman D, Matehrs C, Parkin DM. Estimates of worldwide burden of cancer in 2008: GLOBOCAN 2008. Int J Cancer. 2010; 127 (12): 2893 - 2917. [ Links ]
2. Solomon D, Davey D, Kurman R, Moriarty A, OConnor D, Prey M, et al. Forum Group Members; Bethesda 2001 Workshop. The 2001 Bethesda System: terminology for reporting results of cervical cytology. JAMA. 2002; 287 (16): 2114 - 2119. [ Links ]
3. Davey D, Neal M, Wilber D, Colgan T, Styler P, Mody D. Bethesda 2001 implementation and reporting rates: 2003 practices of participants in the College of American Pathologists Interlaboratory Comparison Program in Cervicovaginal Cytology. Arch Pathol Lab Med. 2004; 128 (11): 1224 - 1229. [ Links ]
4. Nayar R, Wilbur DC, editores. The Bethesda System for Reporting Cervical Cytology. Definitions, Criteria, and Explanatory Notes. 3rd ed. Nueva York: Springer; 2015. [ Links ]
5. Nayar R y Wilbur D. The Pap Test and Bethesda 2014. Cancer Cytopathol. 2015; 123 (5): 271 – 281. [ Links ]