Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Archivos Venezolanos de Farmacología y Terapéutica
versión impresa ISSN 0798-0264
AVFT vol.32 no.3 Caracas set. 2013
Acantosis Nigricans en una paciente con diabetes tipo 1: reporte de un caso
Acanthosis nigricans in a patient with Type 1 Diabetes: A case report
Raquel Ávila, MD, MgS, PhD1, Basilio Bucete, MD2, Ismael Contreras, MD3, Joselyn Rojas, MD, MgS4, Valmore Bermúdez, MD, MgS, MPH, PhD4
1 Cursante del Máster en Dermatología. Universidad de Alcalá de Henares, Madrid – España. Director: Dn. Melchor Álvarez de Mon Soto, MD, PhD.
2 Hospital de Especialidades Pediátricas. Servicio de Dermatología Pediátrica. Maracaibo, Venezuela.
3 Departamento de Dermatologia Sanitaria, Coordinación del Servicio de Lepra y Leishmaniasis. Ambulatorio Urbano III Dr. Francisco Gómez Padrón Estado Zulia –Venezuela.
4 Centro de Investigaciones Endocrino – Metabólicas Dr. Félix Gómez. La Universidad del Zulia. Maracaibo, Venezuela
Resumen
La Acantosis Nigricans es una manifestación cutánea fácilmente reconocible que se caracteriza por la presencia de placas hiperpigmentadas aterciopeladas en los pliegues corporales. Se describe como una dermatosis que acompaña a diversos trastornos, entre ellos la diabetes mellitus tipo 2 y la obesidad, en los que la resistencia a la insulina junto con la hiperinsulinemia (compensadora o no) son frecuentes. Puede aparecer tempranamente en el curso de estas alteraciones metabólicas y se considera un factor pronóstico de su progresión. También ha sido asociada con ciertos procesos malignos particularmente del tubo digestivo y no se relaciona regularmente con la diabetes tipo 1. Este es el reporte de un caso de acantosis nigricans en una paciente portadora de diabetes mellitus tipo 1 tratada con dosis elevadas de insulina exógena cuyas lesiones características se ubicaron únicamente en ambos codos.
Palabras clave: Acantosis nigricans, Diabetes mellitus tipo 2, Diabetes Mellitus tipo 1, resistencia a la insulina, obesidad.
Abstract
Acanthosis nigricans is an easily recognizable cutaneous manifestation characterized by velvety-hyperpigmented plaques located in body folds, being described as a dermatosis that accompanies various disorders, including type 2 diabetes mellitus and obesity, entities where insulin resistance and hyperinsulinemia are frequently observed. This dermatosis may occur early in the course of these metabolic disorders and is considered a predictor of their progression. It has also been associated with certain gastrointestinal tract malignancies and is not regularly related with type 1 diabetes. This is a case report of acanthosis nigricans in a patient with type 1 diabetes mellitus treated with high doses of exogenous insulin whose only characteristic lesions were located on both elbows.
Key words: Acanthosis nigricans, type 2 diabetes mellitus, type 1 diabetes mellitus, insulin resistance, obesity.
Recibido: 20/10/2013 Aceptado: 21/11/2013
Introducción
La acantosis nigricans (AN) (acanto, del griego espina y nigricans, del latín negro), es una dermatosis caracterizada por engrosamiento cutáneo con hiperpigmentación pardo grisácea en forma de placas generalmente simétricas que se presentan más frecuentemente en la parte posterior y lateral del cuello, axilas, nudillos, rodillas, región inguinal, pliegues sub-mamarios y periné1. Se le reconoce como una manifestación cutánea de variados trastornos sistémicos, entre los cuales se describen algunos de naturaleza benigna -generalmente endocrinos- como la obesidad, Diabetes Mellitus tipo 2 (DM2), el síndrome de ovarios poliquísticos, así como de neoplasias malignas1. Independientemente de su origen, en la mayoría de los casos de AN las placas hiperpigmentadas aparecen primariamente en la nuca y luego progresan a las axilas y otras áreas corporales, acompañándose frecuentemente de acrocordones2. Los casos asociados con neoplasias malignas pueden tener un patrón un poco diferente y deben sospecharse en pacientes mayores de 40 años sin antecedentes de trastornos metabólicos, especialmente cuando se acompañan de lesiones verrugosas diseminadas (papilomatosis florida o signo de Leser-Trélat). Sin embargo, las lesiones malignas pueden ser indistinguibles de las de naturaleza benigna3.
En el caso de la DM2, la AN se asocia al binomio resistencia a la insulina/hiperinsulinemia no compensadora y se considera un marcador dermatológico de la severidad del trastorno metabólico3. Típicamente se observa que la dermatosis mejora al reestablecerse el control metabólico y es un factor pronóstico en este tipo de diabetes4. En algunos casos de DM2 se han descrito localizaciones poco habituales para las lesiones de AN como la cara y el cuero cabelludo5. Por otro lado, esta patología no es un hallazgo característico de otros tipos de diabetes, particularmente de la diabetes mellitus tipo 1 (DM1). En este sentido, se describe el caso de una paciente portadora de DM1 con 10 años de evolución con AN localizada exclusivamente en codos.
Presentación del caso
Se trata de una paciente femenina de 21 años, natural y procedente de nuestra localidad (Maracaibo, Estado Zulia, Venezuela) con diagnóstico de DM1 desde los 11 años, fecha en la que consultó por presentar poliuria, polidipsia, polifagia y pérdida de peso. Al momento del diagnóstico inicial su peso era de 50,2 kg con una talla de 1,57 cm y un índice de masa corporal (IMC) de 20,9 Kg/m2 así como una circunferencia abdominal (CA) de 78 cm. Se inició tratamiento con insulina exógena (cristalina + NPH) presentando mal control glicémico y ganancia de peso (varias determinaciones de HbA1c entre 9,5 – 12 %) debido a su poca adherencia al régimen dietético y falta de actividad físico. Por esta razón, fue hospitalizada por cetoacidosis diabética y cuadros infecciosos (abscesos de piel, infecciones urinarias) en varias oportunidades y en consecuencia, ameritó el cambio del tipo de insulina y el esquema de administración a régimen intensivo (Insulina Glargina + insulina Glulisina) en altas dosis para lograr un control metabólico aceptable. Entre sus antecedentes familiares refirió madre hipertensa, padre dislipidémico, abuela materna con enfermedad cerebrovascular y un hermano hipertenso. Negó alteraciones menstruales e hirsutismo, así como la ingesta regular de algún medicamento.
Para el momento que acude a nuestra consulta recibía 96 unidades de insulina/día distribuidas en 20 unidades de ultrarrápida antes de cada comida (60 unidades de insulina Glulisina) y 36 unidades/día de insulina Glargina como componente basal. Al examen físico se presentó con un peso de 71 Kg, IMC de 29,2 Kg/m2 (sobrepeso), circunferencia abdominal de 87 cm y un porcentaje de grasa corporal del 35.2%.
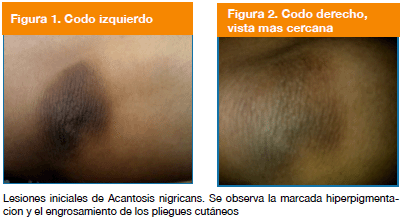
Al examen dermatológico se encontró paciente en buenas condiciones generales, fototipo cutáneo III, con dermatosis diseminada en ambos codos, caracterizada por dos (2) placas hiperpigmentadas pardo V de forma redondeada, aspecto verrugoso con acentuación de los pliegues cutáneos y superficie aterciopelada, de 3,5 cm de diámetro y 3 meses de evolución aproximadamente (Figuras 1 y 2). También presentó un ligero oscurecimiento y engrosamiento de la piel del área de los nudillos sin llegar a formar placas; la paciente negó la presencia de prurito y descamación de las áreas afectadas. No se observaron lesiones similares en ninguna otra región del cuerpo. El resto del examen físico se encontró dentro de límites normales.
En relación a los estudios de laboratorio se obtuvieron los siguientes resultados: glucosa en ayuno: 300 mg/dL, HbA1C: 12,4 %; colesterol total: 204 mg/dL; triacilglicéridos: 175,8 mg/dL, VLDL-C: 35,16 mg/dL; HDL-C: 40 mg/dL y LDL-C: 128,84 mg/dL, péptido C basal: <0.1 ng/mL. Por tratarse de una mujer joven y a pesar de no presentar signos de hiperandrogenismo ni irregularidades menstruales, se evaluó la posibilidad de ovarios poliquísticos. Tanto el perfil hormonal sexual como el ecograma pélvico fueron normales.
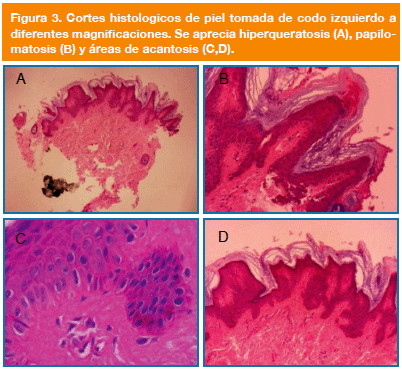
Se procedió a tomar muestra por sacabocado de la piel del codo izquierdo para estudio anatomopatológico la cual reportó marcada hiperqueratosis y papilomatosis de la epidermis que muestra también áreas de acantosis. La melanina en la capa de células basales muestra apariencia usual. En la dermis superficial se observan pequeños vasos con infiltración discreta de células mononucleares (Figura 3). El reporte de biopsia confirmó el diagnostico de AN.
En los días siguientes a la toma de la muestra para biopsia la paciente presentó varios episodios de hematemesis practicándosele una gastroscopia, donde se encontraron hallazgos compatibles con gastritis erosiva (quedando descartado el adenocarcinoma gástrico). Adicionalmente se le diagnosticó absceso periodontal que ameritó tratamiento antibiótico y extracción de la pieza dental. En ambas circunstancias se le ajustó la dosis de insulina por las elevadas cifras de la glicemia. Luego de controlada la infección, cumplir las maniobras nutricionales prescritas por nuestro servicio de nutrición y de iniciar actividad física programada 6 veces por semana, su control glicémico mejoró de forma importante al perder 7 kg de peso en 3 meses, disminuyendo los requerimientos diarios de insulina a 54 U/día (3 dosis de 8 unidades de Glulisina y 30 unidades de Glargina). Junto con la normalización de la glicemia y la disminución en la dosis de insulina exógena las placas de AN comenzaron a mostrar una mejoría evidente, pareciendo menos hiperpigmentadas y de superficie más lisa (Figuras 4 y 5). Posterior a esto, de forma complementaria se le indicó Tretinoina mas hidroquinona (Betarretín H®) loción 0,05% en aplicación diaria en la noche.
Discusión En 1968, Curth propuso la existencia de 4 tipos de AN6: maligna, benigna, sindrómica y pseudoacantosis nigricans. Sin embargo, otros investigadores plantean que hay hasta 8 tipos, dentro de los que incluyen la relacionada con obesidad, al uso de medicamentos y formas especiales como la oral, palmo-plantar o unilateral1-7. La AN asociada a insulinorresistencia (IR) fue reportada en 1976, y se describe en sujetos obesos con una relación proporcional entre la gravedad de su IR y el IMC. En la literatura se registra que la AN está presente el 17% de pacientes con IMC entre 30 y 35 Kg/m2, y es aún mayor (60%) en obesos con IMC mayor a 40 Kg/m2 8. Por su parte, Fitzpatrick la clasifica en 5 tipos4:
Tipo 1. AN hereditaria benigna: aquella que no está asociada a trastornos endocrinos.
Tipo 2. AN benigna: presente en trastornos endocrinos asociados a IR, estados hiperandrogénicos, acromegalia, enfermedad de Cushing, síndromes hipogonadotrópicos, enfermedad de Adisson e hipotiroidismo.
Tipo 3. Pseudo AN: asociada a obesidad, más común en pacientes con pigmentación oscura y síndrome metabólico.
Tipo 4. AN inducida por fármacos: debido al uso de glucocorticoides, anticonceptivos, ácido nicotínico, terapia con hormona de crecimiento.
Tipo 5. AN maligna: A pesar que se le ha relacionado con ciertos tumores malignos como una manifestación paraneoplásica, la asociación verdadera es rara, particularmente con adenocarcinoma digestivo o del aparato urogenital y menos comúnmente con el linfoma; puede sospecharse cuando la AN aparece en forma rápida en un individuo adulto no obeso y no diabético, donde la afectación de las mucosas es más frecuente.
La incidencia de AN es desconocida, pero cuando esta dermatosis es de causa endocrina ocurre de forma más frecuente entre gente de piel oscura, incluyendo latinos, indios y negros. La forma maligna no tiene predilección por raza y es más frecuente entre las personas mayores. La AN se consigue por igual en hombres y mujeres. Las formas benignas pueden presentarse a cualquier edad y aunque es más frecuente en adultos, su prevalencia está aumentando entre la población pediátrica en donde su presencia ayuda a identificar pacientes con alto riesgo de desarrollar anormalidades metabólicas3-9.
Clínicamente la AN se caracteriza por tener un comienzo insidioso, donde el primer cambio visible es la hiperpigmentación –tornando la piel con aspecto sucio- y a medida que progresa se engruesa tomando textura aterciopelada con acentuación de las líneas cutáneas, de forma que va tornándose rugosa y mamilada. En la AN tipo 3 o pseudoacantosis, la placa aterciopelada aparece en zonas donde hay roce cutáneo continuo, acompañándose frecuentemente de pólipos en los pliegues corporales y el cuello. En la tipo 5, la hiperqueratosis y la hiperpigmentación son más pronunciadas y de progresión rápida. También puede acompañarse de hiperqueratosis en las palmas de manos y en las plantas de pies, con acentuación de marcas papilares, es decir, la llamada palma en tripa, con compromiso de la mucosa oral y del borde bermellón de los labios; en estos casos el prurito es frecuente 4. A pesar de las diferentes asociaciones clínicas de la AN, todas son morfológicamente indistinguibles3.
No se tiene una explicación sobre el desarrollo de la AN que sea aplicable a todos los casos. En la DM está en relación directa con los niveles de insulina y la IR, postulándose que los niveles elevados de la hormona producen hiperplasia epidérmica al estimular la proliferación de receptores del factor de crecimiento tipo Insulina (IGF) en los queratinocitos y fibroblastos por ser un análogo estructural de dicho factor, junto con otros mediadores que incluyen receptores de tirosina cinasa como el receptor del factor de crecimiento epidérmico y el receptor del factor de crecimiento fibroblástico10- 11. También se ha mencionado a la AN como un marcador que pudiera predecir una mayor frecuencia de eventos cardiovasculares en este grupo de pacientes 2,5. En mujeres jóvenes obesas portadoras de ovarios poliquísticos, la AN se presenta junto con signos de virilización e irregularidades menstruales que pueden estar asociadas a DM-2 e IR2. En el caso de AN y malignidades, los factores de crecimiento (factor transformante de crecimiento α, TGFα) secretados por el tumor o en respuesta al tumor podrían ser los responsables del desarrollo de las placas hiperqueratósicas3-11.
Los factores que determinan el sitio de aparición de las lesiones de AN no se conocen. Para ciertas localizaciones, como codos y rodillas, el roce cutáneo ha sido implicado como desencadenante. Esto permitiría explicar el porqué de su aparición en pacientes obesos con niveles poco elevados de insulina1. Por otro lado, existen reportes de pacientes con DM2 obesos y con diabetes de larga data (años) recibiendo altas dosis de insulina exógena que desarrollan lesiones de AN exclusivamente en el área de inyección (abdomen), pareciendo constituirse en una respuesta al hiperinsulinismo local o regional más que sistémico. En estos casos, no se presentaron lesiones de AN en otras áreas del cuerpo y las mismas mejoraron al rotar la zona de inyección y al mejorar el control glicémico11-12. También se ha descrito un caso de AN acral en un paciente joven fisicoculturista que recibió hormona de crecimiento para incrementar la masa muscular, cuyas lesiones se desarrollaron sobre las articulaciones metacarpo falángicas e interfalángicas de la mano derecha exclusivamente y que desaparecieron al suspender la administración de la hormona13. Llama la atención la AN ectópica10, de la cual solo se han descrito 2 casos en la literatura, con lesiones de AN en piel trasplantada de sitios típicos de desarrollo de la dermatosis (axila) a otra zona del cuerpo, fenómeno que demuestra que existe una susceptibilidad especial de la piel de ciertas áreas al desarrollo de AN, como son las zonas de pliegues y la piel supraarticular5. De todo lo anterior puede concluirse que el origen de la AN parece responder a diferentes estímulos y que hasta la fecha no se sabe que determina la forma en la que progresan las lesiones, ni por qué aparecen en determinadas zonas anatómicas.
En el caso particular de la DM, la AN se asocia generalmente con IR, sea DM1 o DM2, aun cuando tradicionalmente se piensa en la DM1 como un problema exclusivo relacionado con la falta de producción de insulina. Existen reportes que demuestran que la IR puede estar presente en un número elevado de estos pacientes cuando éstos presentan obesidad y elevados requerimientos de insulina exógena, encontrándose AN hasta en el 24 % de los casos14. Sin embargo, estos autores no describen ninguna particularidad en relación a la localización de las lesiones.
El tratamiento de la AN debe estar dirigido a la causa subyacente una vez identificada. El manejo sintomático con emolientes, queratolíticos, despigmentantes, etc. por si solos no corrigen la dermatosis. El engrosamiento epidérmico, la hiperqueratosis, acantosis y papilomatosis son los responsables del oscurecimiento de la piel afectada, puesto que no hay cambios importantes del contenido de melanina11-15. El manejo del trastorno metabólico u hormonal, la pérdida de peso, la eliminación del consumo de medicamentos, la remoción de la tumoración, según sea el caso, permitirán la mejoría e incluso la desaparición de las lesiones3.
Este caso describe una paciente joven con DM1 de más de 10 años de evolución, cuyo mal control metabólico ameritó la administración de insulina exógena a altas dosis, desarrollando AN en forma rápida y exclusivamente en codos, cuyas lesiones mejoraron con la pérdida de peso, disminución en la dosificación de insulina y normalización en las cifras de glicemia, fenómeno que sugiere el origen metabólico de la dermatosis y en la cual el síndrome de ovarios poliquísticos y la neoplasia gástrica fueron descartadas como posibles etiologías. No existe una explicación para esta forma de presentación exclusiva en codos, siendo las localizaciones más usuales el cuello, las axilas y el área de entrepiernas15; esto obliga a plantear la psoriasis como diagnóstico diferencial o a su asociación, por ser un sitio frecuente de aparición de las placas psoriaticas5. Sin embargo, tanto la morfología de las lesiones como la descripción anatomopatologica confirman el diagnóstico de AN. Los nevus epidérmicos pueden tener una descripción histológica similar, sin embargo, la clínica descarta estos últimos.
Este sería el 1er reporte descrito de una paciente con DM1 de larga data con AN localizada únicamente en codos y producida por la administración de insulina exógena a altas dosis en la literatura revisada. Debe llamar la atención sobre la necesidad del control glicémico más allá de la administración de la hormona y que este desorden proliferativo sigue siendo un marcador del estado metabólico sin que el tipo de DM sea determinante para que se desarrolle. Igualmente debe destacarse la importancia de familiarizarse con otras formas de presentación menos usuales para esta dermatosis como signo cutáneo de enfermedad sistémica.
Referencias
1. Herrera E, Boshc RJ, Pérez-Villa L. Acantosis Nigricans. Tema 2. URL: www.edermatosis.com/pdf-zip/Derma002.pdf. [ Links ]
2. Velázquez N, Fernández M, Briñez N. Manifestaciones dermatológicas del síndrome de ovario poliquistico. Rev Obstet Ginecol Venez. 2011; 7(3):265-283. [ Links ]
3. Husain Z, Cohen P, Schwarts R, Lambert C. Flexural and extensoral eruptions in dermatologic disease. Clinics in Dermatology, 2011; 29: 195-204. [ Links ]
4. Wolff Klauss; Johnson Richard: Fitzpatricks: Atlas en Color y Sinopsis de Dermatología Clínica Sexta Edición, Editorial Medica Panamericana, 2010; 88-89. [ Links ]
5. Katz A, Goff D, Feldman S. Acanthosis nigricans in obese patients: Presentations and implications for prevention of atherosclerotic vascular disease. Dermatology Online Journal. 2000; 6 (1):1. Disponible en: http://www.escholarship.org/uc/item/6fj340w2 [ Links ]
6. Curth HO. Classification of acanthosis nigricans. Int J Dermatol 1976; 15:592-3. [ Links ]
7. Fernández Redondo V, Pérez Pérez L. Manifestaciones cutáneas de enfermedades endocrinológicas y metabólicas. Formas clínicas. Criterios diagnósticos. Actitudes terapéuticas. Medicine. 2006; 9(48):3135-3142. [ Links ]
8. Martínez-Hernández J, Martínez-Urbistondo D, Carapeto Márquez F. Manifestaciones cutáneas en la obesidad. Rev Esp Nutr Hum Diet. 2011; 15 (2): 56-61. [ Links ]
9. Brickman W, Huang J, Silverman B, Metzger B. Acanthosis nigricans identifies youth at high risk for metabolic abnormalities. The Journal of Pediatrics, 2010;156(1):87-92. www.jpeds.com [ Links ]
10. Simone D, Valente E, Mainardi C, Ruiz Lascano A, Kurpis M. Acantosis nigricans ectópica, segundo caso publicado. Dermatol Argent. 2010; 16 Supl 2:31-33. [ Links ]
11. Buzasi K, Sapi Z, Jermendy G. Acanthosis nigricans as a local cutaneous side effect of repeated human insulin injections. Diabetes Research and Clinical Practice, 2011; 94: e34-e36. [ Links ]
12. Mailler-Savage E, Adams. Exogenos Insulin-derived Acanthosis Nigricans. B. Arch Dermatol. 2008; 144 (1):126,127. [ Links ]
13. Peña I. Acantosis nigricans de tipo acral asociada a la toma de hormona de crecimiento. Semergen 2013. Article in press. [ Links ]
14. Mazumder R, Sarkar D, Chowdhury BR, Chowdhury UR, Chowdhury S. Clinical assessment of obesity and insulin resistance in type 1 diabetes subjects seen at a center in Kolkata. J Assoc Physicians India. 2009; 57:511-4. [ Links ]
15. Requena Caballero L, Martin Moreno L. Manifestaciones cutáneas de la diabetes mellitus. JANO 3-9. 1991; XL (960): 77-93. [ Links ]