Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Venezolana de Endocrinología y Metabolismo
versión impresa ISSN 1690-3110
Rev. Venez. Endocrinol. Metab. vol.10 supl.1 Mérida oct. 2012
Complicaciones agudas. Crisis hiperglucémica.
Dra. Ingrid Yépez, Dr. Roberto García P., Dr. Tomas Toledo.
INTRODUCCIÓN
Las urgencias relacionadas al control metabólico de la glucemia en el paciente diabético son relativamente infrecuentes en la actualidad, gracias a un mejor conocimiento e importancia de la adherencia al tratamiento tanto por el paciente como por el médico e igualmente pueden presentarse en los portadores de diabetes tipo 1 como de tipo 2. En líneas generales, las complicaciones agudas de la diabetes son evitables y el tratamiento a tiempo, siguiendo las pautas establecidas para ello, se traduce en una menor morbimortalidad.
Tanto la hipoglucemia como las crisis hiperglucémica son consideradas complicaciones agudas y debidas, habitualmente, a factores precipitantes como son: fallas de cumplimiento del tratamiento, procesos infecciosos asociados, estrés, ictus, dieta poco rigurosa, consumo excesivo de alcohol y cocaína2. Por su lado, la cetoacidosis diabética (CAD) es una complicación aguda de alta mortalidad que ocurre, anualmente, hasta en el 10-30% de los pacientes con diabetes tipo 1 y en los diabéticos tipo 2 cuando se exponen a un estrés intenso2,3.
El objetivo de este capítulo es unificar criterios en el tratamiento correspondiente de dichas complicaciones y lograr de esta manera la rápida estabilización y mejoría del paciente.
HIPOGLUCEMIA
Constituye la complicación aguda más temida, debido a las características que ella implica y está relacionada a una diversidad de situaciones, aunque con mayor frecuencia es debida a la terapia farmacológica recibida (bien sea con hipoglucemiantes orales [sulfonilureas] o insulina), a la omisión o retraso de una comida y al ejercicio no habitual sin ajuste terapéutico y aporte calórico apropiado; otras causas menos frecuentes se listan en la tabla 1 y en la tabla 2 se mencionan los distintos fármacos (según el grado de causalidad categorizado por la evidencia)4.
La Asociación Americana de Diabetes (ADA), en el año 2005, definió la hipoglucemia como
"todo episodio anormal de bajas concentraciones de glucemia que exponen al individuo a un riesgo potencial", y recomendó que a aquellos tratados con secretagogos o insulina, se calificara de hipoglucemia cuando la concentración plasmática es igual o menor a 70mg/dL5.Los síntomas clínicos varían, pero los más comunes son: temblor, transpiración fría, visión borrosa y en casos extremos, pérdida del conocimiento y convulsiones3.
TRATAMIENTO DE LA HIPOGLUCEMIA
La conducta depende de3,4:
a. Si la glucemia se encuentra entre 50 mg y 69 mg/dL, el paciente debe ingerir inmediatamente 15 g de carbohidratos (CHO):
Medio vaso o 120 cc de una gaseosa no dietética o jugo de naranja azucarado o
Dos galletas tipo María o cuatro caramelos.
Después comer o merendar si es el caso.
b. Si la glucemia es menor de 50mg/dL el paciente debe consumir 30 g de CHO:
Un vaso de 240cc de refresco no dietético, o
Cuatro galletas María, u
Ocho caramelos.
Luego merendar o comer si es el caso.
Luego de una hipoglucemia y su corrección
el paciente debe repetir la determinación de glucemia 20 a 30 minutos después para conocer si el valor ya es normal, de lo contrario repetir el consumo de CHO.c. Si el paciente es incapaz de tratar su hipoglucemia, por si mismo o pierde el conocimiento y/o convulsiona, la recomendación es no administrar ningún alimento por vía oral; en estos casos (llamados hipoglucemia severa) el familiar debe estar en capacidad de inyectarle glucagon 1mg por vía intramuscular o subcutánea; 15 a 20 minutos después, medir la glucemia capilar y asegurar que la misma haya alcanzado valores iguales o superiores a 100 mg/dL.
Una vez que el paciente recupera la conciencia, debe ingerir alimento. Es importante hacer énfasis en el consumo necesario de CHO sólo para corregir la hipoglucemia, a fin de evitar hiperglucemia horas más tarde2,3.
CRISIS HIPERGLUCÉMICA
Las emergencias hiperglucémicas son las
endocrinopatías que más frecuentemente requieren del ingreso a la unidad de cuidado intensivo y comprende dos entidades que ocupan los extremos de la descompensación diabética7,8: La cetoacidosis diabética (CAD) caracterizada por acidosis metabólica (pH <7,3), bicarbonato plasmático <15 mmol/L, glucemia >250 mg/dL y presencia de cuerpos cetónicos en orina y/o plasma.
El estado hiperosmolar hiperglucémico (EHH) reemplaza a la antigua denominación de estado hiperomolar hiperglucémico no cetósico y se caracteriza por hiperglucemia severa >600 mg/dL, hiperosmolaridad >340 mOsm/kg con trazas o mínimas cantidades de cuerpos cetónicos en orina y/o plasma.
Ambas condiciones permanecen como las complicaciones metabólicas agudas más serias de la diabetes y todavía asociadas a un notable exceso de mortalidad. El grado de alteración metabólica es lo suficientemente severo como para justificar la hospitalización de emergencia, corrección inmediata con la hidratación e insulina con la finalidad de aumentar la probabilidad de una recuperación exitosa
2,7,8.La incidencia anual de la CAD y el EHH es de 4,6 a 8 episodios x mil pacientes diabéticos. En cuanto a la mortalidad, gracias a la cada vez mayor observación de las pautas estandarizadas de tratamiento, en los últimos años se ha reducido a menos del 2% en la CAD con mayor ocurrencia en los ancianos y en los pacientes con comorbilidades amenazadoras de la vida8,9. En cuanto al EHH, la mortalidad a corto plazo (28 días) se ha reducido a 11,6%9.
En los pacientes diabéticos tipo 1 la mayor mortalidad ocurre en aquellos con edad > de 30 años, quienes a su vez presentan mayor incidencia de enfermedad microvascular (21%) o macrovascular (10%)
2,3.FISIOPATOLOGÍA
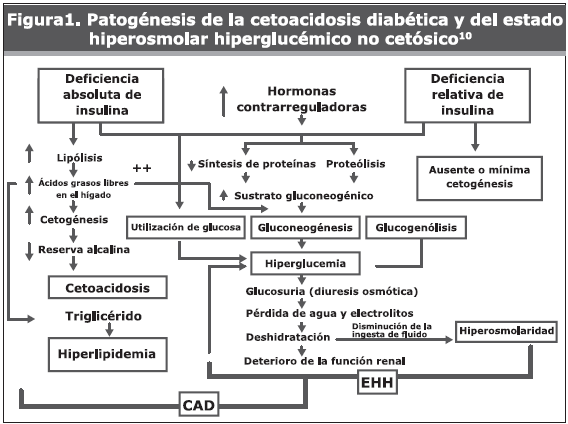
El mecanismo básico en ambas complicaciones es una reducción en la concentración neta de insulina acoplada simultáneamente al aumento de los niveles de hormonas contrarreguladoras (glucagón, cortisol, hormona de crecimiento y catecolaminas)1,10,11. Esta asociación conduce a una alteración en la producción y utilización de la glucosa y a un incremento de la lipólisis, con elevación de los niveles de ácidos grasos libres, que son oxidados a cuerpos cetónicos, dando lugar a la cetogénesis y acidosis metabólica (Figura 1).
La presencia de cantidades residuales de insulina en el EHH, demostrada por la elevación de los niveles basales y estimulados de péptido C, minimiza la cetosis, pero no controla la hiperglucemia lo cual conduce a una deshidratación severa por perdida de agua, sodio potasio y otros electrolitos. Asimismo, estos factores aunados a otras comorbilidades (infecciones, cardiopatía isquémica, diarreas agudas, entre otras) aumentan el riesgo de padecerla en formas más severas.
CLÍNICA
Los síntomas se presentan de forma abrupta en la CAD pero insidiosa en la crisis hiperosmolar. Con frecuencia en la primera se presentan nauseas y vómitos, alteraciones del estado mental que van desde el alerta hasta la obnubilación y coma. En casos severos, es posible apreciar la respiración de Kussmaul y aliento cetósico. El factor precipitante con frecuencia es el mal control metabólico seguido de las infecciones2, por tanto es importante investigar si existe algún proceso infeccioso así no tengan fiebre. Entre otros factores precipitantes se han descrito2,7,8,10: la omisión del tratamiento que ocurre en un alto porcentaje de pacientes de manera intencional o regular, abuso de alcohol, traumatismo, infarto del miocardio, embolismo pulmonar y drogas que alteren el metabolismo de los carbohidratos como corticosteroides, agentes simpaticomiméticos, bloqueadores alfa y beta adrenérgicos, asimismo, el uso excesivo de diuréticos en edades avanzadas. En el caso de la crisis hiperosmolar a menudo se presentan síntomas de desarrollo más lento, tales como poliuria, polidipsia y pérdida de peso. En ambos casos, si hay dolor abdominal, pensar en un abdomen agudo, aunque esta situación es más frecuente en niños.
DIAGNÓSTICO
Sugerido por la clínica, implica una historia cuidadosa con un examen físico minucioso, donde deben buscarse signos de deshidratación de piel y mucosas, evaluar signos vitales, frecuencia respiratoria y precisar el estado mental, renal y cardiovascular. En la tabla 3 se resumen las características distintivas en la variables bioquímicas y estado de conciencia entre los diversos grados de la CAD y el EHH.
EXÁMENES DE LABORATORIO
Al ingreso del paciente y con carácter de urgencia, solicitar:
Glucemia y cuerpos cetónicos en sangre y orina
Electrolitos, urea y creatinina
Gases arteriales
Hematología completa
Los valores de pH y los niveles de bicarbonato orientan el tratamiento y el seguimiento del paciente (ver tabla 3). Las diferencias en los parámetros bioquímicos establecidas entre la CAD y el EHH se listan en la tabla 4.
Se necesita obtener muestras para cultivo de orina, sangre u otros líquidos o secreciones en caso de sospecha clínica de algún proceso infeccioso.
Los pacientes con CAD severa, presentan niveles de bicarbonato < de 10mEq/L y/o pH< 7,0: osmolaridad > de 330 mOsm Kg y obnubilación mental. Durante el seguimiento, la glucemia se medirá cada hora, luego cada 2 horas y dependiendo de la severidad del cuadro clínico se decidirá cuando espaciar a cada 4-6 horas. Los electrolitos y gases arteriales deberán ser medidos cada 4-6 horas, igualmente de acuerdo a la severidad del caso.
TRATAMIENTO
Objetivos2:
1. Mantener el volumen circulatorio y de perfusión tisular.
2. Disminuir los niveles de glucemia y osmolaridad plasmática en forma gradual.
3. Corregir el desequilibrio hidroelectrolítico.
4. Eliminar los cuerpos cetónicos, séricos y urinarios.
5. Identificar y tratar los eventos desencadenantes.
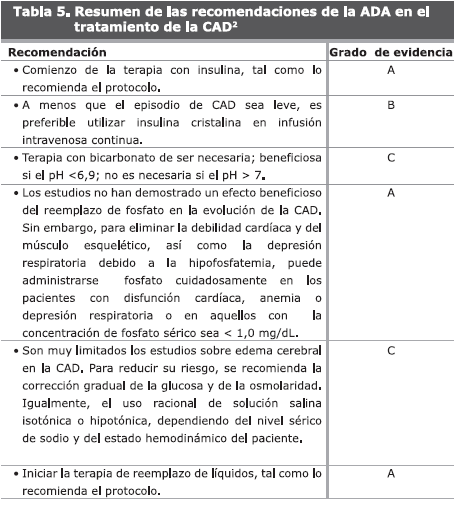
El tratamiento se sustenta en la administración de insulina, hidratación adecuada con reposición de electrolitos de acuerdo a las recomendaciones de la ADA (Tabla 5).
Es importante considerar que el éxito del tratamiento se basa en un diagnóstico temprano, la identificación del factor precipitante, el inicio intensivo de hidratación y luego el mantenimiento, así como la dosificación preferiblemente con dosis bajas pero continuas de insulina.
No menos importante es considerar que es clave la conducta y vigilancia estricta por parte del personal medico y enfermería las primeras 10-12 horas13. No se deben planificar indicaciones para varias horas, ya que la situación debe ser reevaluada, inicialmente cada hora y luego cada 2 horas hasta que se evidencie una franca mejoría de todos los parámetros, a partir de la cual los controles podrán espaciarse cada 4-6 horas.
TRATAMIENTO DE LA CETOACIDOSIS EN DIABETES TIPO1 Y TIPO213,14
1. Suspender la insulina cristalina subcutánea.
2. Medición horaria de los niveles de glucemia y de cetonas urinarias cada 4 horas.
3. Solución dextrosa al 5% por via EV preferiblemente por bomba de infusión.
4. Insulina cristalina 0,5 U/mL en solución dextrosa al 5%.
5. Según los cambios de la concentración horaria de la glucemia, se realizaran modificaciones en las 2 infusiones de acuerdo a lo reseñado en la tabla 6.
RECOMENDACIONES GENERALES
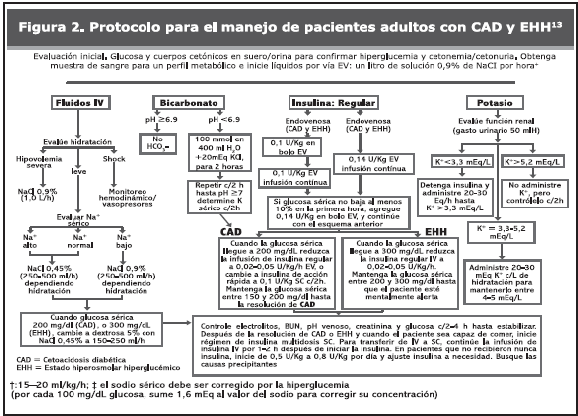
El éxito del tratamiento de ambas condiciones requiere de la corrección de la hidratación, hiperglucemia y desequilibrio electrolítico; la identificación y corrección de los eventos mórbidos precipitantes y, especialmente, el monitoreo frecuente del paciente como se ha establecido en el protocolo correspondiente15 (Figura 2).
HIDRATACIÓN
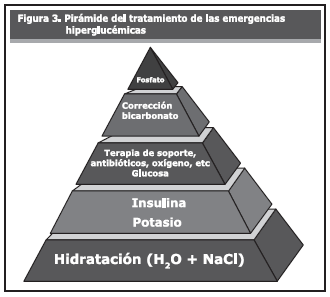
Se iniciará con solución salina al 0,9%, tanto en el caso de cetoacidosis como en el de crisis hiperosmolar, suministrando en forma rápida 1000-2000 cc. A continuación, es posible sustituir por una solución salina al 0,45% o continuar con 0,9% dependiendo de los niveles de sodio y la situación hemodinámica del paciente. Usualmente se administrarán adicionalmente 500-1000 cc en el curso de las próximas 2 horas, después de las cuales se realizarán los ajustes necesarios, calculando la reposición de las pérdidas en 24 horas. Una vez que la glucemia se ha reducido a menos de 250 mg/dL se iniciarán soluciones glucosadas al 5% o de 0,45% con dextrosa al 5%. La determinación del sodio plasmático orientará el cambio del tipo de solución. Es importante calcular la osmolaridad efectiva para la cual se aplica la siguiente fórmula: 2[sodio (mEq/L) + glucosa (mg/ dL)]/18. Una osmolaridad efectiva mayor de 320 mOsm/L se relaciona con estupor y coma. En la pirámide del tratamiento y de acuerdo al protocolo recomendado por la ADA para estos casos, la base fundamental es la hidratación, seguida por las otras recomendaciones con igual grado de evidencia2,15,16 (Figura 3)
INSULINA
Actualmente, las dosis de insulina son más bien pequeñas, pero repetidas15,17,18.
Inicialmente cada hora preferiblemente por vía intravenosa o intramuscular, ya que en caso de deshidratación severa disminuye la absorción subcutánea. En caso de shock hipovolémico solo debe usarse la vía endovenosa. La administración de insulina por bomba de infusión continua es la forma más conveniente.
Se iniciará el aporte de insulina regular a razón de 0,1 unidad/ kg/hora pudiéndose adicionar bolus de 0,15 UI/kg. Una vez obtenido niveles de glucosa de 250-300 mg/dL, la dosis de insulina puede ser reducida a 0,05 UI/kg hasta lograr estabilizar la glucemia, distanciándose dosis de aporte de insulina cada 2-4 o 6 horas.
ELECTROLITOS SÉRICOS
Potasio. La hiperosmolaridad por la hiperglucemia causa salida de agua y potasio del espacio intracelular al extracelular, por lo que pudieran apreciarse valores normales de potasio en presencia de un déficit real, el cual se acentúa por la falta de insulina, la acidosis, las pérdidas renales que ocurren por la diuresis osmótica e hiperaldosteronismo secundario. Es de hacer notar que si los niveles de potasio son < de 3,3 mEq/L el aporte de insulina debe posponerse hasta corregir el déficit, para evitar así la génesis de arritmias y paro cardíaco por hipopotasemia.
Se sugiere administrar de 20-40 mEq/L si el nivel de potasio es <4 mEq/L y de 10-20 mEq/L si la concentración es mayor de esa cifra.
Bicarbonato. Revisiones actuales no recomiendan su uso rutinario en la CAD, ya que la acidosis tiende a corregirse con la hidratación y terapia insulínica. Su empleo es controversial pero tiende a ser favorecido cuando el pH es <7,0 y la vida del paciente esta en peligro.
A valores de pH de 6,9-7, suministrar 50 mmol de NaHCO
3 e infundir en 1 hora. Si el pH es <6,9, suministrar a razón de 100 mmol a razón de 50mmol/hora recomendándose la corrección en 4 horas.Fosfato. Su empleo es controversial y está indicado cuando la fosfatemia es < de 1,5 a 2 mg/dL después de 6 a 8 horas de iniciado el tratamiento de la acidosis, en presencia de calcemia normal. Se recomienda suministrar de 20 a 30 mEq de fosfato potásico. Se duplica la dosis en pacientes con desnutrición severa y/o en alcohólicos.
COMPLICACIONES DE LA TERAPIA
Hipoglucemia e hipopotasemia.
Antes del advenimiento de los protocolos de dosis baja de insulina esta complicación era observada en mas del 25% de los pacientes, sin embargo, la hipoglucemia continúa siendo una complicación potencial de la terapia insulínica, situación que es controlada con el uso de soluciones glucosadas cuando la glucemia se aproxima a 250 mg/dL y será necesario reducir la velocidad de infusión de insulina. Asimismo, la adición de potasio en la hidratación y su monitoreo frecuente durante todas las fases de la terapia de la CAD y el EHH, deberían reducir la incidencia de hipopotasemia.
Edema cerebral.
Es una complicación rara, pero frecuentemente fatal que ocurre de 0,7 a 1% de los niños con CAD. Es mas común en niños con diagnóstico reciente. Se caracteriza por el deterioro del nivel de conciencia, lo cual puede conducir rápidamente a convulsión, cambios papilares, bradicardia y paro respiratorio. Siendo consecuencia de cambios osmóticos del sistema nervioso central, cuando se reduce rápidamente la osmolaridad plasmática en el tratamiento de la CAD y del EHH. Acidosis hiperclóremica. La acidosis metabólica hiperclóremica con intervalo aniónico normal está presente en, aproximadamente, 10% de los pacientes con CAD; sin embargo, está casi uniformemente presente después de la resolución de la acetonemia. Esta puede ser exagerada por la administración excesiva de NaCl, por lo que se recomienda la hidratación por vía oral tan pronto como sea posible.
CONCLUSIONES
La mayoría de las emergencias hiperglucémicas son evitables. Gran parte de este reto es asegurar el cumplimiento del tratamiento apropiado de los pacientes diabéticos para prevenir estas complicaciones, lo cual incluye: un mayor esfuerzo en la educación con una comunicación más efectiva, tanto en los pacientes diabéticos como en sus familiares, médicos y todos aquellos que participan en el cuidado y atención del paciente diabético.
La observación tan común que se ha suspendido el tratamiento por razones económicas es el factor precipitante más frecuente, junto con las transgresiones alimenticias.
REFERENCIAS BIBLIOGRÁFICAS
1. Kearney T, Dang C. Diabetic and endocrine emergencies. Postgrad Med J 2007;83:79-86. [ Links ]
2. American Diabetes Association. Hyperglycemic Crises in Diabetes. Diabetes Care 2004;27(suppl 1):S94-S102. [ Links ]
3. Smith CP. Diabetics Ketoacidosis. Curr Paediatrics 2006; 16:111-116. [ Links ]
4. Cryer PE, Axelrod L, Grosmman AB, Heller SR, Montori VM, et al. Evaluation and management of adult hypoglicemic Disorders: and Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab 2009;94:709-728. [ Links ]
5. American Diabetes Association. Defining and Reporting Hypoglycemia in Diabetes: A report from the American Diabetes Association Workgroup on Hypoglycemia. Diabetes Care 2005;28:1245-49. [ Links ]
6. Murad MH, Coto Yglesias F, Wang AT, Mullan RJ, Elamin M, et al. Drug-induced hypoglycemia: a systematic review. J Clin Endocrinol Metab 2009;94:741–745 [ Links ]
7. American Diabetes Association. Hyperglycaemic crisis in patients with diabetes mellitus. Diabetes Care 2002; 25: 154 – 170. [ Links ]
8. Kitabchi AE, Umpierrez GE, Fisher JM, Murphy MB, et al. Thirty years of Personal experience in Hyperglycemic Crises: Diabetic Ketoacidosis and Hyperglycemic Hyperosmolar State. J Clin Endocrinol Metab 2008;93:1541–52. [ Links ]
9. Chen HF, Wang CY, Lee HY, See TT, Chen MH, Jiang JY, Lee MT, Li CY. Short- term case fatality rate and associated factors among inpatients with diabetic ketoacidosis and hyperglycemic hyperosmolar state: a hospital-based analysis over a 15-year period. Intern Med. 2010;49(8):729-37. [ Links ]
10. Kitabchi AE, Umpierrez GE, Miles JM, Fisher JM. Hyperglycemic crises in adult patients with diabetes. Diabetes Care 2009;32:1335-43. [ Links ]
11. Peyrot M, Rubin RR, Kruger DF, Travis LB. Correlates of insulin injection omission. Diabetes Care 2010; 33:240-55. [ Links ]
12. Kitabchi AE, Umpierrez GE, Murphy MB, Barrett EJ, Kreisberg RA, Malone JI, Wall BM. Management of hyperglycemic crises in patients with diabetes. Diabetes Care 2001;24:131–153. [ Links ]
13. Tokuda Y, Omata F, Tsugawa Y, Maesato K, Momotura K, Fujinuma A, Stein GH, Cook EF. Vital sign triage to rule out diabetic ketoacidosis and non-ketotic hyperosmolar syndrome in hyperglycemic patients. Diabetes Res Clin Pract 2010;87:366-71. [ Links ]
14. Newton CA, Reskin P. Diabetic ketoacidosis in type 1 and type 2 diabetes mellitus. Clinical and biochemical differences. Arch Inter Med 2004;164:1925-31. [ Links ]
15. Kitabchi AE, Umpierrez GE, Murphy MB, Kreisberg RA. Hyperglycemic crises in adult patients with diabetes: a consensus statement. Diabetes Care 2006;29:2739–2748. [ Links ]
16. Sociedad Venezolana de Endocrinología y Metabolismo. Consenso nacional de diabetes tipo 2. Venezuela 2003. [ Links ]
17. Sociedad Venezolana de Endocrinología. Guía Práctica para el Uso de la Insulina en Diabetes Mellitus tipo 2. Caracas, 2008. [ Links ]
18. Goyal N, Miller JB, Sankey SS, Mossallam U. Utility of initial bolus insulin in the treatment of diabetics ketoacidosis. J Emerg Med 2010; 38:422-427, 2010. [ Links ]