Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Acta Odontológica Venezolana
versión impresa ISSN 0001-6365
Acta odontol. venez v.47 n.3 Caracas sep. 2009
Manejo Multidisciplinario del paciente diagnosticado con el Síndrome de Sjögren
H Rivera1, L Valero 2 L Escalona 1, F Roja-Sánchez 1, MP Ríos3
1 Instituto de Investigaciones Odontológicas Raúl Vincentelli Facultad de Odontología. Universidad Central de Venezuela. Caracas, Venezuela.
2 Postgrado de Odontología Estética. Facultad de Odontología. Universidad Central de Venezuela. Caracas, Venezuela.
3 Maestría de Implantodontología. Facultad de Odontología. Universidad Santa María. Caracas. Venezuela
Título Corto: Manejo del Paciente con Síndrome de Sjögren
Dirigir correspondencia a: Dra Helen Rivera E. nstituto de Investigaciones Odontológicas Raúl Vincentelli. Facultad de Odontología. 9º piso. Universidad Central de Venezuela. Ciudad Universitaria. CP:1050. Venezuela Email: riverahelen@gmail.com
Resumen
El Síndrome de Sjógren (SS) es una exocrinopatía autoinmune crónica que afecta primariamente a las glándulas salivales y lagrimales y ocasionalmente algunos pacientes pueden presentar afección extraglandular. Entre las principales manifestaciones bucales se encuentran la xerostoma, mucositis, glositis, queilitis, candidiasis atrófica y ulceras crónicas producidas por el flujo salival disminuido. Entre otras alteraciones se incluye la enfermedad periodontal, principalmente la gingivitis. Dependiendo de la severidad de la enfermedad podemos encontrar un número elevado de caries cervicales. Se presenta por primera vez una revisión de las diferentes alternativas de tratamiento tanto local como sistémico para las manifestaciones bucales del síndrome, así como, el manejo multidisciplinario dirigido hacia el tratamiento periodontal, caries dental y protésico.
Palabras Clave: Síndrome de Sjögren, Tratamiento, multidisciplinario. Xerostomía
Abstract
Sjogren Syndrome (SS) is a chronic autoimmune exocrinopathy that primarily affects salivary and lacrimal glands. Occasionally, could present extraglandular involvement. The most common oral findings include mucositis, glossitis, cheilitis, atrophic candidiasis and non specific chronic ulcers mainly produced by the severe decreased salivary flow rate. Other manifestations include periodontal disease mainly gingivitis and cervical caries. A current review of the different modalities of treatment of the oral manifestations both local and systemic is presented for the first time. Additionally, an updated multidisciplinary approach focused on periodontal, preventive and prosthetic is presented.
Recibido para arbitraje: 12/02/2008 Aceptado para publicación: 22/04/2008
Introducción
El Síndrome de Sjögren (SS) es una exocrinopatía autoinmune inflamatoria crónica, caracterizada por infiltrado linfocitario las glándulas exocrinas, que afecta principalmente a las glándulas salivales y lagrimales (1,2).
Este síndrome se puede presentar de dos formas, una primaria (SSP) donde se observan afectadas las glándulas salivales y las lagrimales provocando la aparición de xerostomía y queratoconjuntivitis seca; y otra secundaria (SSS) en donde además de estos síntomas de resequedad, se encuentran enfermedades del tejido conjuntivo asociadas tales como: artritis reumatoide, lupus eritematoso y esclerosis sistémica progresiva, entre otras (1,2).
La xerostomía es el síntoma inicial en el SS, y además el más importante porque están afectadas las funciones de deglución, masticación y el sentido del gusto(1,2). La actividad normal de las glándulas salivales es indispensable para el mantenimiento de la salud bucal, debido a las propiedades de limpieza, lubricación y antimicrobianas de la saliva a través de componentes como las mucinas, la lactoferrina, las lizosimas, la peroxidasa, la inmunoglobulina A secretora (IgAs) y los lípidos, los cuales desempeñan un papel de defensa dentro de la cavidad bucal (3) .
Otra función importante de la saliva es su relación en el inicio, maduración y metabolismo de la placa dental, así como también, la eliminación de las bacterias de la superficie del diente y neutralización de los ácidos producidos
por las bacterias para el control de la actividad bacteriana. La enfermedad periodontal y la caries dental están influenciadas por el flujo y la composición salival (1,2), y debido a la disminución de la capacidad amortiguadora y al contaje alto de Lactobacilos y Streptococos se favorece el incremento en la prevalencia e incidencia de caries en estos pacientes (4).
Patogénesis del SS
La etiología específica del SS es aún desconocida, sin embargo, su etiopatogenia se ha centrado en la autoinmunidad(5). Aunque la enfermedad no es hereditaria se ha identificado un marcador genético especifico del Complejo Mayor de Histocompatibilidad HLA-DR4(4); por lo tanto se ha considerado que puede existir un componente genético y que la enfermedad puede ser de transmisión hereditaria, sin embargo, la información reportada acerca de esta entidad orienta hacia una teoría multifactorial con la intervención de numerosos agentes ambientales que podrían actuar como cofactores (5).
Los cambios observados a nivel inmunológico se caracterizan por la activación de linfocitos B, la producción de autoanticuerpos y pérdida de la tolerancia inmunológica(6). Entre un 70 a un 80 % de los pacientes con diagnóstico de SS poseen autoanticuerpos específicos circulantes para el SS 60 kDa Ro (SS-A/Ro) y 48 kDa La (SS-B/La) (4). Los anticuerpos anti-Ro pueden expresarse en un 60% de los casos, mientras que los anti-La se detectan en un 50%(7).
Fox (1994), describió cinco agentes exógenos que pueden activar la reacción autoinmune en los pacientes con SS: agentes virales tales como virus herpes: Epstein Barr (VEB), citomegalovirus (CMV), virus linfotrópico humano tipo 1 (VLTH1), virus de inmunodeficiencia humana (VIH) y virus de la hepatitis C (VHC) (8).
Dentro de la familia Herpes virus, el VEB ha sido reconocido como uno de los principales factores en la etiopatogenia del SS por su gran habilidad de poder infectar la nasofaringe, la orofaringe y las glándulas salivales y lagrimales, manteniéndose latente en un número pequeño de células epiteliales de las glándulas y reactivándose luego de la infección primaria. Además posee la capacidad de inducir la respuesta inmune a través de las células T y de incrementar la cantidad del ADN viral en las glándulas salivales y lagrimales(8,9). Sin embargo, la proteína latente del virus (LMP) ha sido identificada en el epitelio de glándulas salivales normales, lo cual debilita la hipótesis de que el virus tiene una función única en la etiopatogenia del SS(7,10).
Recientemente, el SS se ha asociado al Herpes virus humano tipo 6 (VHH6), ya que se ha reportado la presencia de anticuerpos contra el virus en muestras de suero y glándulas salivales, sin embargo, la relación causal entre el virus y el SS no se ha establecido aún(11).
El virus de la hepatitis C (VHC), se ha reportado como factor etiopatogénico del SS, asociándose a manifestaciones extrahepáticas tales como la crioglobulinemia y la glomerulonefritis. La crioglobulina tipo II encontrada en pacientes con hepatitis C y B podría estar relacionada con la crioglobulina tipo II encontrada en pacientes con SS, proteína que posee la capacidad de reducir la función glandular a través de mecanismos distintos a la destrucción inmune(8). Estudios experimentales en ratones transgénicos sugieren que el virus de Hepatitis C puede estar relacionado con la patogénesis de la sialoadenitis observada en pacientes con SS(12,13).
Con respecto a los retrovirus, se destaca el virus linfotrópico humano tipo 1 (VLTH1)descrito por primera vez en asociación con el SS (1988), en un estudio de 5 pacientes de las Indias Occidentales con paresia espástica tropical(6). Particularmente, Terada y col(14) reportaron un área endémica en Japón para el HTLV-1 donde prevaleció la seropositividad de este virus en pacientes con SS, demostrando también la presencia de anticuerpos anti ( VLTH1)tipo IgAs en saliva (15).
Adicionalmente, en los estudios relacionados con los retrovirus también se han encontrado proteínas asociadas al VIH en un grupo de pacientes diagnosticados con SS. La importancia de la presencia de los anticuerpos anti-VIH en algunos pacientes con SS aún no se determina, aunque se ha sugerido que esos anticuerpos pueden estimularse por la presencia de otros retrovirus relacionados al VIH o que pueden representar autoanticuerpos de reacción cruzada(10,15). Se puede afirmar que el VIH y el VLTH1 pueden causar un cuadro clínico prácticamente indistinguible del SSP(6).
La infección por citomegalovirus (CMV) en general produce un cuadro de sialoadenitis en pacientes inmunocompetentes e igualmente se han determinado niveles elevados de anticuerpos contra CMV en pacientes diagnosticados con SS(15,16).
Prevalencia del SS
Generalmente afecta al sexo femenino en una proporción 9:1 y se ha reportado que el grupo más susceptible está comprendido entre los 35 y 45 años. Sin embargo, puede aparecer en edades pediátricas y al final de la adolescencia(16,17,18).
Un estudio, reportado en la población de Atenas reveló que de 261 pacientes diagnosticados con SS, el 96% fueron del sexo femenino y la edad promedio de diagnóstico fue de 51 años, en un rango de 14 a 82 años(19).
En Venezuela, en pacientes afectados con SS se encontró que de un total de 16 pacientes con diagnóstico presuntivo de SS, 3 fueron del sexo femenino y solo 3 del sexo masculino, corroborando los resultados que en relación al genero se han reportado en los estudios mencionados(20,21).
Manifestaciones clínicas del SS
Manifestaciones oculares
La queratoconjuntivitis seca es un término que denota la inflamación de la córnea y de la conjuntiva causada por la resequedad. Algunos síntomas oculares incluyen la sensación de cuerpo extraño, ardor, prurito, sensación de arena, pérdida de la agudeza visual, fotofobia, úlceras corneales y conjuntivitis bacteriana. Dentro de los signos oculares en párpados se incluyen: blefaritis, chalazión en conjuntiva, hiperemia en córnea, placas mucosas, erosiones superficiales, queratitis marginal no inflamatoria, adelgazamiento y perforación corneal en el sistema lagrimal, aumento en la viscosidad de la película lagrimal, ruptura de la misma y aumento de depósitos(22).
Manifestaciones bucales
La principal manifestación bucal de los pacientes con SS es la xerostomía, en si los síntomas de boca seca aparecen cuando la tasa de flujo salival disminuye alrededor de un 50% del nivel normal(23). Particularmente, el paciente puede quejarse de dificultad para masticar, deglutir y hablar debido a la falta de lubricación, función que cumple la saliva. También existe tendencia a adherirse la lengua a las superficies mucosas, dentarias y de las prótesis dentales(28). Otro síntoma reportado es la sensación de ardor en la boca (23).
Debido a las alteraciones en el dorso lingual y a la disminución de la tasa de flujo salival, los pacientes refieren presentar alteraciones en el gusto, que se manifiestan en una hipogeusia o ageusia(23,24,25).
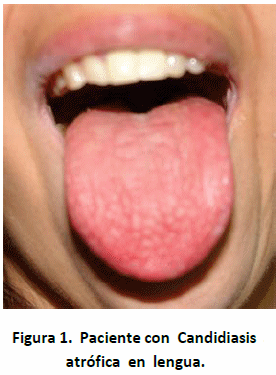
Otros de los signos bucales del paciente con xerostomía son labios resecos, lengua fisurada, atrofia papilar, queilitis comisural y candidiasis atrófica (Figura 1). Existen medios de cultivo comercialmente disponibles para la detección de las candida sp. Estos métodos requieren uno o más días para su correcta interpretación porque requieren colonias previamente aisladas que retrasan esta identificación; es por ello, que se han comercializado varios medios de cultivo cromógenos tales como CHROMagar Candida, CHROMagar Company, Francia o Chromalbicans Agar- Biolife Italiana, Italia; Albicans ID y Candida ID-bioMérieux, Francia, Fluoroplate Candida (Merck, Alemania); que permiten la identificación rápida de especies de candida albicans luego de 24-48 horas de incubación según el color de las colonias (26).
La mucosa bucal en los casos severos puede presentarse eritematosa y/o ulcerada, también se puede observar un agrandamiento de las glándulas salivales, lo cual puede ocurrir unilateral o bilateral en el paciente con SS(23,24).
Manifestaciones extraglandulares
Las poliartralgias son una de las manifestaciones extraglandulares más observadas en estos pacientes, aunque la artritis erosiva pudiera ocasionalmente presentarse. Las mialgias son afecciones igualmente frecuentes en estos pacientes (27,28).El linfoma también ha sido descrito en la literatura, reportándose como una de las complicaciones potenciales del SSP, con datos de morbilidad de 6,4 casos en mil por año(27,29 ). Un estudio retrospectivo en 55 pacientes con SSP a los cuales se les realizó seguimiento de 8 y 18 años reveló que 5 de estos pacientes desarrollaron linfoma maligno(30).
Otras manifestaciones reportadas en este sindrome a nivel del sistema nervioso periférico (SNP) incluyen la neuropatía simétrica distal, la mononeuropatía, neuropatía sensorial y neuropatía autonómica. La polineuropatía precede a los síntomas sicca en el SS en un 39% como primera manifestación clínica(31,32).
El tracto gastrointestinal también está afectado en estos pacientes, notándose la gastritis atrófica crónica la cual ha sido más frecuente en pacientes con SSP, y es probable que esta gastritis produzca dolor epigástrico, náuseas y la presencia de un infiltrado linfocítico relevante en muestras de biopsias gástricas(33).
Las alteraciones del tracto respiratorio incluyen síntomas de resequedad en las mucosas de las vías aéreas traqueobronquiales, pneumonitis linfoide intersticial, fibrosis intersticial, pleuritis, pseudolinfoma y linfoma pulmonar(34).
Entre las manifestaciones cutáneas más comunes se encuentra la púrpura trombocitopénica, la cual es más frecuente en extremidades inferiores, así como las vasculitis, las lesiones maculares o papulares eritematosas. Es frecuente el fenómeno de Raynaud en pacientes diagnosticados con SSP (33%) y en muchos casos podría preceder al desarrollo de síntomas de resequedad en estos pacientes. Algunos pacientes refieren resequedad en mucosa vaginal, y una marcada frecuencia de alergias a fármacos(35,36).
Entre las alteraciones extraglandulares se han reportado alteraciones hepáticas. De un total de 59 pacientes diagnosticados con SS, 29 presentaron alteraciones en las pruebas de función hepática(37).
Criterios diagnósticos del SS
No existe hasta la fecha un criterio universal para el diagnóstico del SS, el problema sigue siendo la determinación de cuál y cuántas pruebas objetivas se encuentran alteradas en el paciente con SS. Actualmente, no existe una sola prueba o indicador bucal, ocular o sistémico que sea suficiente para establecer el diagnóstico de SS, no obstante, el objetivo debe orientarse a describir y utilizar los términos y criterios de SS en forma universal (17,23).
Basados en estos principios, los criterios de Vitali y col.(38) revisados en el año 2002 son los mas usados actualmente. Estos criterios, además de establecer pruebas para el diagnóstico de xeroftalmia y xerostomía, también incluyen la serología y la presencia de enfermedades del tejido conjuntivo asociadas, permitiendo establecer por la presencia de este elemento el diagnóstico definitivo del SSS (38). (Tabla 1)TABLA 1. Criterios Diagnósticos del Síndrome de Sjögren
| Criterio | Definición |
| I. Síntomas oculares específicos | 1. ¿Presencia de resequedad ocular por mas de 3 meses? 2. ¿Ha sentido sensación de arenilla en el ojo? 3. ¿Ha utilizado sustituto lagrimal por más de 3 veces al día? |
| II. Síntomas orales | 1.¿Ha sentido la boca seca diariamente por más de tres meses? 2.¿Ha sentido tumefacción persistente o recurrente de las glándulas salivales mayores? 3.¿Requiere ingerir líquidos para tragar alimentos secos? |
| III. Signos oculares | 1.Test de Schirmers, realizado sin anestesia (≤ 5 mm en 5 minutos) 2.Rosa de Bengala (≥ 4de acuerdo al sistema de puntaje de Bijsterveld) |
| IV. Histopatología de glándulas salivales menores | Focos linfocíticos >1 en biopsia de glándulas salivales menores |
| V. Función salival | 1. Sialometria: Flujo salival no estimulado (≤ 1,5 ml en 15 minutos). 2. Sialografía parotidea 3. Gammagrafía salival |
| VI. Presencia de anticuerpos en suero | 1.Anti SS-A 2.Anti-SS-B 3.Factor reumatico |
| Tipo | Criterio |
| SS primario | 1.La presencia de 4 items de los 6 anteriormente nombrados son indicativos de SSP, mientras el ítem IV o VI es positivo 2.La presencia de 3 de los 4 criterios objetivos (III, IV, V, VI) 3.El árbol reclasificación representa un procedimiento alternativo válido para la clasificación, aunque esto debería ser adecuadamente usado en epidemiología clínica |
| SS secundario | En pacientes que presente una enfermedad de tejido conectivo asociada, la presencia de ítem I o ítem II más alguno de los items III, IV y VI. |
| Exclusiones del criterio | 1.Tratamiento de radioterapia en cabeza y cuello. 2.Infección de hepatitis C 3.SIDA 4.Linfoma pre-existente 5.Sarcodiosis 6.Uso de drogas anticolinérgicas |
Tomado de : Vitali C, Bombardieri S, Jonson R, Moutsopoulos H, Alexander E, Carson S et al. Ann Rheum Dis. 2002;61:554-558.
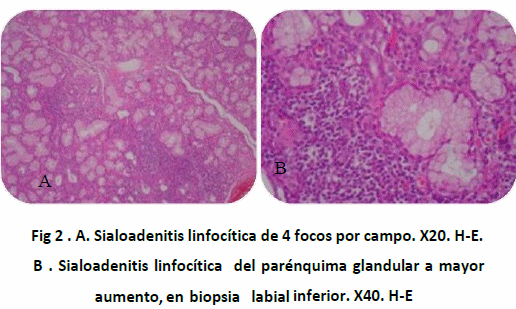
La revisión de los nuevos criterios también establece hallazgos subjetivos ya que contiene preguntas que delimitan la sintomatología en el paciente, además este criterio exige la presencia obligatoria de resultados de biopsia de labio inferior y de estudios serológicos permitiendo identificar de esta forma un mayor número de pacientes con SSP( 38). (Figura 2)
Para el diagnóstico del SSS en pacientes con un desorden asociado por ejemplo, desórdenes del tejido conjuntivo, la presencia del item I o item II más alguno de los items III, IV, y V podría ser considerado indicativo de SSS(38).
Los criterios de exclusión determinados por este consenso Americano-Europeo son los siguientes: infección por hepatitis C, SIDA, linfoma preexistente, sarcoidosis, uso de drogas anticolinérgicas y post-radiación de cabeza y cuello(38).Tratamiento del Síndrome de Sjögren
Hasta el presente no existe un tratamiento curativo definitivo para el SS que pueda restaurar o reducir el daño glandular. El tratamiento estar orientado a aliviar la sintomatología e incluirá tratamientos locales y sistémicos. (Tabla 2)
Manejo Periodontal en el paciente con SS.
El diagnóstico temprano de esta condición es clave para obtener un tratamiento exitoso y además prevenir las complicaciones secundarias relacionadas con la hiposalivación(39).
Uno de los factores a considerar cuando se va a realizar tratamiento restaurador en pacientes diagnosticados con SS es la condición de los tejidos periodontales. Estudios recientes que han evaluado el estado periodontal en estos pacientes no han encontrado diferencias entre los grupos controles y pacientes con SS. Sin embargo, otras investigaciones han sugerido que existe estos pacientes tienen una probabilidad 2.2 veces mayor de desarrollar enfermedad periodontal. (40,41,42,43,44)
La enfermedad periodontal se considera una infección crónica inflamatoria producida por las bacterias presentes en la biopelícula dental que se acumulan a nivel del margen gingival de los dientes. La expresión clínica de la enfermedad periodontal en sus estadios iniciales se conoce con el nombre de gingivitis, la cual consiste en una respuesta inflamatoria reversible caracterizada por enrojecimiento, inflamación y sangramiento. Si la gingivitis no es controlada, la inflamación de los tejidos gingivales avanza hasta involucrar a los tejidos de soporte del diente, integrados por el ligamento periodontal, hueso alveolar y cemento radicular, produciendo destrucción irreversible de los mismos, de esta manera se inicia la periodontitis. (45)
El manejo periodontal de los pacientes con SS sigue un protocolo similar al de los pacientes sistémicamente sanos con enfermedad periodontal, y las variaciones van a depender en primer lugar de la severidad de las alteraciones a nivel de los tejidos periodontales, la cantidad y calidad del flujo salival y la presencia o no de lesiones a nivel de las mucosas bucales.
La primera fase del manejo odontológico para estos pacientes comienza con la enseñanza de métodos de higiene bucal que incluyen; instrucción apropiada de las técnicas de cepillado dental, del hilo dental, y otros medios auxiliares, con el fin de maximizar la remoción de la placa dental. Si el paciente logra controlar de manera eficiente esta primera fase, el éxito del tratamiento odontológico se asegura, sobre todo si va a ser restaurado protésicamente.(46)
Posteriormente se realiza la eliminación de todos los irritantes locales, tipo placa y cálculo, realizando las maniobras terapéuticas necesarias como la tartrectomia, el raspado y alisado radicular y profilaxis. En caso de existir restos radiculares, caries o restauraciones defectuosas, estas deben ser tratadas durante esta fase, ya que su objetivo es eliminar todos los irritantes locales y focos de infección, para restaurar la normalidad de los tejidos.
Luego de la reevaluación de esta primera fase de tratamiento, dependiendo de la presencia y severidad de la enfermedad periodontal, se debe pasar a una fase quirúrgica periodontal si el caso lo amerita. Es aquí donde los profesionales dudan en si pueden tratar a estos pacientes con SS de igual manera que a un paciente con enfermedad periodontal pero sistémicamente sano.
Con respecto a los estudios sobre los tejidos periodontales posterior a un tratamiento quirúrgico, Ikawa y col (47), reportan un caso donde el tratamiento convencional periodontal, incluyendo la cirugía periodontal, produjo una respuesta clínica satisfactoria. Estudios sobre la cicatrización de los tejidos bucales en pacientes con SS y su respuesta al tratamiento con implantes dentales, demuestran que ésta no se encuentra alterada (48) razón por la cual, no existe contraindicación para realizar procedimientos quirúrgicos periodontales con el fin de obtener unos tejidos periodontales sanos en el SS.
En aquellos casos donde se requiera la utilización de injertos gingivales, se debe evaluar el grado de xerostomía y la calidad de los tejidos blandos, procedimiento común a todos los pacientes que requieren este tipo de intervenciones, solo que en este caso, si existe una disminución severa del flujo salival, el pronóstico está comprometido.
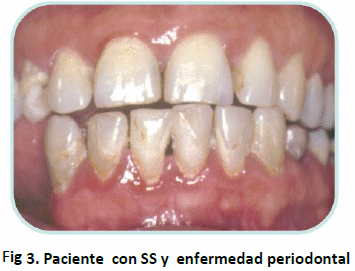
El mantenimiento y control de los tejidos periodontales es de gran importancia, por lo tanto el monitoreo de estos pacientes por parte del odontólogo debe ser periódico y constante, con reforzamiento de las técnicas de higiene bucal, la prescripción de pastas dentales especiales, con sabores suaves y alto contenido de fluoruro, aplicaciones tópicas de fluoruros, soluciones especiales como saliva artificial u otros sialogogos, y enjuagues bucales sin contenido de alcohol (49).(Figura 3)
Manejo preventivo de caries dental en paciente diagnosticado con el SS
El concepto más utilizado actualmente define a la caries dental, no como un evento único, sino como el resultado de una serie de eventos que se suceden en un período de tiempo (50, 51, 52). Se ha descrito la caries dental como un proceso dinámico de desmineralización y remineralización producto del metabolismo bacteriano sobre la superficie dentaria, que con el tiempo puede producir una pérdida neta de minerales y posiblemente, aunque no siempre, resultará en la presencia de una cavidad (50, 53,54).
El proceso básico de la caries dental es iniciado por las bacterias que conforman la placa dental o biopelícula (55,56). Ciertas bacterias como los Streptococcus que incluyen Streptococcus mutans, Streptococcus sobrinus, y los Lactobacilus son acidogénicos, por lo que producen ácidos tales como el láctico, propiónico, acético y fórmico cuando metabolizan carbohidratos fermentables a partir de la glucosa (56,57, 58,59,60). Los ácidos difunden a través de la placa dental hacia el esmalte poroso disociándose y liberando hidrogeniones, (58,61) los cuales disuelven rápidamente el mineral del esmalte, generando calcio y fosfato como productos de la reacción, estos compuestos difunden fuera del esmalte, conceptualizándose éste proceso como desmineralización o pérdida de mineral.
Por otra parte, la saliva fluido que cubre las superficies dentarias juega un papel importante en el desarrollo de las caries dentales. Ella ejerce una función protectora debido a sus propiedades físicas, químicas y antibacteriales. El efecto físico es dependiente en su mayor parte del contenido de agua y la tasa de flujo salival (53)
La protección química proporcionada por la saliva minimiza la caída del pH a través de elementos como; el sistema del bicarbonato, el cual contribuye a acelerar el retorno del pH en la placa dental a valores normales, posterior a la ingesta de carbohidratos y facilita el proceso de reparación del esmalte luego del ataque ácido. Otros componentes que poseen función similar son los fosfatos, las proteínas anfotéricas y la úrea. Otro mecanismo para el control de pH es la secreción de proteínas como las sialinas, también conocidas como factor elevador de pH, las cuales tienden a disminuir la caída de pH y reducir el tiempo necesario para que éste retorne a valores neutrales(53).
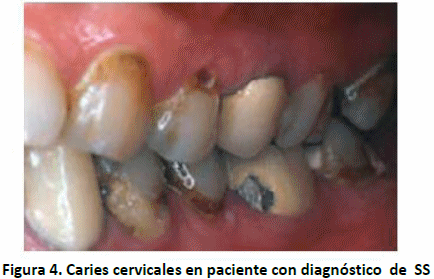
Un flujo salival reducido coloca al paciente a un riesgo elevado de caries, ya que conlleva a una prolongación en el tiempo de eliminación de los azúcares y una reducción en los demás sistemas protectores de la saliva(62). (Figura 4 ).
La prevención de caries dental en pacientes con SS requiere un enfoque dual: la protección del esmalte y una disminución tanto de la flora patogénica como del substrato cariogénico. La mayoría de los tratamientos se han basado en la utilización de terapias tópicas basadas en fluoruros para incrementar la resistencia del esmalte frente al ataque ácido. Sin embargo, debido al gran número de productos fluorurados para ser utilizados tópicamente, no podemos recomendar que los pacientes con SS sean tratados con agentes tópicos fluorurados únicamente, sino que es necesario especificar agentes y métodos tales como barnices fluorurados, sellantes de fosas y fisuras, resinas y amalgamas fluoruradas.
Una vez que se ha realizado el proceso diagnóstico el paciente puede clasificarse según su riesgo como: un paciente sin riesgo, de bajo riesgo o de alto riesgo. En el primer caso no es necesario llevar a cabo ningún tipo de tratamiento. Los pacientes de bajo riesgo requieren una corrección de las situaciones de riesgo mediante una intervención orientada, de acuerdo a la información obtenida en la fase de diagnóstico. La finalidad es eliminar los factores de riesgo y el mantenimiento del estado de salud a largo plazo.
Antes de la aplicación de cualquier terapia preventiva en estos pacientes, es necesario definir el riesgo de caries al cual están expuestos y de los propuestos por diferentes grupos de investigadores. El propuesto por Axxelson parece el mas adecuado porque es simple de utilizar, maneja varios indicadores de riesgo y puede ser aplicado tanto a niños, como adultos y ancianos (53).
Se proponen 4 niveles de riesgo:
a) sin riesgo (CO)
b) bajo riesgo de caries (C1)
c) riesgo (C2)
d) alto riesgo (C3)
Este autor incluye o toma en cuenta diversos factores entre los cuales se pueden mencionar:
factores etiológicos tales como experiencia previa de caries, incidencia de caries, etc.
factores externos tales como frecuencia de ingesta de azúcares y nivel socioeconómico
factores preventivos como higiene bucal, uso regular de cremas dentales, hábitos dietéticos y regularidad en los cuidados preventivos.
Dependiendo de la presencia y/o ausencia de los factores a tomar en cuenta se ubicará al paciente en el nivel de riesgo adecuado y se procede a aplicar el protocolo preventivo. Sin embargo, es importante mencionar que un paciente con diagnóstico de SS ya es un paciente de alto riesgo, el cual luego de implementar el tratamiento y dependiendo de su apego al protocolo individualizado puede ser considerado de moderado riesgo o no.
Protocolo preventivo.
Paciente de alto riesgo
1.- Cepillado tres veces al día con cremas dentales fluoruradas (1500 ppmF)
2.- Enjuagues diarios con solución fluorurada de NaF
3.- Enjuagues diarios con clorhexidina al 0,12%
4.- Control cada tres meses
Citas cada 1-3 meses para monitorear la presencia de S. mutans y Lactobacilos en saliva y evaluar higiene bucal, dieta y cumplimiento del protocolo preventivo. Evaluación del paciente para determinar si se ubica en el mismo nivel de riesgo o pasa a ser considerado de moderado riesgo, en cuyo caso se consideraría un cambio en el protocolo. Es importante mencionar que en relación a los enjuagues diarios con clorhexidina al 0,12%, no se puede indicar por mas de dos semanas debido a sus efectos adversos.
Diferentes alternativas del tratamiento restaurador en pacientes diagnosticados con SS
Las alternativas de tratamiento en pacientes diagnosticados con SS pueden ser encaminadas desde un vidrio ionomérico, pasando por resinas compuestas y amalgamas, así como también prótesis fijas y removibles sobre dientes naturales o sobre implantes, dependiendo de las lesiones del paciente y el grado de edentulismo del mismo. Es importante destacar que cada caso en particular tiene sus indicaciones y contraindicaciones.
La necesidad de un monitoreo post operatorio es inminente en este tipo de pacientes dada su condición de poco flujo salival siendo proclives a la caries dental y a patologías periodontales, de alli la necesidad de informarle al paciente sobre la importancia de los hábitos de higiene y la obligación de asistir a consultas de control y mantenimiento periodontal –protésico- restaurador frecuentemente.
El éxito de tratamiento restaurador en el paciente diagnosticado con SS dependerá de la severidad del Síndrome y la experiencia del odontólogo. La selección del material restaurador resulta difícil ya que no existen estudios que evalúen el comportamiento clínico y la funcionalidad de los mismos en los pacientes con SS.
Cementos de Vidrio ionomérico
Cemento de vidrio ionomérico convencional
Indicados para restaurar lesiones clase V, debido a su liberación prolongada de fluoruro la cual provee un efecto anticariogénico (63, 64, 65,66,67). Estos materiales se comportan muy bien en áreas cervicales debido a su bajo cambio dimensional, a la adhesión a la estructura dentaria, que llevan a una baja microfiltración y excelente integridad marginal, además de la liberación de fluoruro. Sin embargo, estos materiales presentan baja resistencia a la flexión, a la abrasión, baja dureza superficial y pobre estética (65).
Cementos de vidrio ionomérico modificado con resina compuesta
La creación de materiales mixtos de cementos de vidrio ionomérico y resina compuesta tuvo como objetivo el de superar las desventajas de sensibilidad a la humedad y baja resistencia inicial asociadas a los cementos de vidrio ionomérico convencionales, siendo autopolimerizables y fotopolimerizables. Estos materiales parecen tener una mejor adaptación a la dentina que los cementos de vidrio ionoméricos convencionales. En general, la resistencia mecánica de estos cementos no es comparable con la de las resinas compuestas, sin embargo, parece superar, por lo menos in vitro, a la de los vidrios ionoméricos convencionales (68,69,70).
Tanto los cementos de vidrio ionomérico convencionales como los cementos de vidrio ionomérico modificado con resina compuesta liberan fluoruro en mayor o menor grado, pero todos estos además, tienen la posibilidad de actuar como reservorio de fluoruro si el paciente recibe aportes adicionales de fluoruro mediante aplicaciones o enjuagatorios fluorurados. La mayor parte del fluoruro se libera en las primeras horas y días y los valores decrecen a medida que transcurre el tiempo (65).
2. Amalgamas
A pesar de los considerables avances obtenidos en los últimos años en el campo de las resinas compuestas, la amalgama aún continua ocupando un lugar importante en la odontología restauradora tanto en áreas cervicales como en otras áreas en función de las siguientes ventajas: mantenimiento de la forma anatómica, resistencia a la abrasión, resistencia compresiva, adaptación correcta a las paredes cavitarias, autosellado marginal, por el depósito continuo en el tiempo de los productos de corrosión a nivel en la interfase diente-restauración, insolubilidad en los líquidos bucales, por ser una técnica menos sensible y la cual no produce reacciones nocivas al órgano dentino-pulpar (65).
La amalgama pareciera ser el material de restauración de elección en pacientes con SS en áreas cervicales y dientes posteriores, debido a un alto porcentaje de fallas de los materiales de restauración con técnicas adhesivas(71).
Haveman y col., 2003 compararon la incidencia de caries de recidiva usando 2 cementos de vidrio ionomérico modificados con resina compuesta y una amalgama. Los autores concluyen que menor número de caries de recidiva fue observada en los cementos de vidrio ionómerico en comparación con las restauraciones de amalgama en pacientes con xerostomía que no recibieron fluoruros. Los materiales que liberan fluoruros pueden reducir la incidencia de caries en los pacientes de alto riesgo que no utilizan fluoruro tópico (72).
Resinas compuestas
Son acrílicos para ser utilizados en sector anterior y posterior, responden a requisitos estéticos y funcionales (oclusión). La preocupación de la colocación de resinas compuestas en pacientes con alta susceptibilidad a la caries se debe a la contracción de polimerización, falta de propiedades
anticariogénicas y a su dificultad de alcanzar una unión entre la resina y el cemento radicular (73). Su mayor indicación radica en el sector anterior (74,75):
Resinas compuestas de micropartículas
A pesar de la alta resistencia al desgaste por fricción de las resinas compuestas de micropartículas, no son indicadas en áreas de alta concentración de tensiones debido al riesgo de fractura por tener baja resistencia a las fuerzas traccionales y tensionales, por lo cual su mayor indicación es en el sector anterior. (74,75).
Resinas compuestas híbridas
Son universales, ya que pueden utilizarse tanto en el sector anterior como en el sector posterior de la cavidad bucal. Su empleo en zonas de alta carga oclusal es posible debido, a su alto contenido de relleno. No obstante si la restauración que se ha de realizar es de elevada exigencia estética, el material de primera elección será una resina compuesta de micropartículas (65).
Resinas compuestas fluidas
Considerando el bajo módulo de elasticidad de estas resinas hace que las tensiones se disipen durante la contracción de polimerización, lo que facilita una adecuada adaptación marginal(74,76). Entre las aplicaciones clínicas se ha sugerido: en cavidades clase V, como sellante de fosas y fisuras, como material de restauración intermedio que se coloca entre la capa híbrida y la resina compuesta, es decir como base cavitaria( 76,77).
La indicación de sellantes de fosas y fisuras son una alternativa terapéutica para estos pacientes. Algunos investigadores han procurado obtener un efecto beneficioso adicional de protección anticaries con el uso de los sellantes con fluoruro, el cual es liberado en forma tardía desde el esmalte o saliva para permitir su disponibilidad en el medio ambiente dentario cuando se producen descensos del pH (66).
Resinas compuestas densas
Las resinas compuestas densas (77) presentan partículas de relleno de mayor tamaño que las resinas compuestas de micropartículas y las resinas compuestas híbridas. Son indicadas para restaurar dientes posteriores, particularmente, en áreas donde se soportan grandes fuerzas oclusales y se recomienda su uso en zonas donde la amalgama, usualmente, era el material de restauración de elección( 77,78). Estas resinas mostraron una excelente durabilidad y resistencia a la erosión en pacientes con xerostomía que usaron fluoruro, pero una inhibición de caries de recidiva menor en comparación a los otros materiales en los pacientes que no usaron fluoruro (79).
Prótesis parcial fija
Cuando una restauración protésica se indica en un paciente con disminución del flujo salival, se considera inicialmente la colocación de una restauración provisional, mientras se evalúa el riesgo de caries de recidiva (71). Si se utilizan
prótesis fijas los márgenes deben ser supragingivales para facilitar el acceso para la higiene bucal por parte del paciente, la observación de la integridad marginal de la restauración a largo plazo y la aplicación tópica de fluoruro (71).
Dado el alto índice de caries en los pacientes con SS la ferulización de las coronas debe evitarse.(71).
Prótesis parcial removible
Las prótesis parciales removibles (PPR) pueden ser clasificadas en dos grandes grupos:
dentosoportadas y mucodentosoportada.
El diseño de la prótesis parcial removible debe cumplir tres requisitos básicos: soporte, estabilidad y retención; sin embargo, el paciente también espera que la restauración mejore su masticación, fonética y estética; además, la prótesis debe mantener la salud de los tejidos bucales remanentes (80,81). La xerostomía asociada al SS es la causa fundamental de muchos de los problemas asociados con el manejo protésico de estos pacientes. A menudo la confección de prótesis removible es difícil, incómoda y a veces imposible (82).
Prótesis totales
A pesar de que comúnmente se asume que los pacientes con SS no pueden adaptarse a las prótesis removibles debido a la falta de saliva, este sigue siendo un tratamiento de rutina para pacientes totalmente edéntulos (80). Los objetivos básicos de una prótesis total son: la recuperación de la función, aspecto facial y conservación de la salud del paciente. Es necesario instruir al paciente sobre la importancia de las revisiones bucales periódicas y el tratamiento subsiguiente cuando sea necesario debido a los cambios en los tejidos de sostén (80,83).
El reducido flujo salival debido a los cambios degenerativos y a la consecuente disfunción de las glándulas salivales causa una sensación de quemazón en la mucosa bucal y la dificultad de masticar y deglutir con dentaduras totales. La queja más común de xerostomía es la sensación de que los alimentos se quedan adheridos a la dentadura total o debajo de sus bases(84).
Las dentaduras totales que podrían rehabilitar a un paciente edéntulo con flujo salival normal son pobremente toleradas en pacientes con un reducido flujo salival, debido a la falta de unión de la saliva entre la interfase de la prótesis y los tejidos gingivales(85).
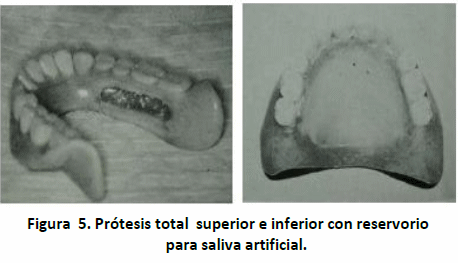
El éxito de las prótesis totales depende de la morfología del reborde alveolar y del tono muscular. Si la sequedad bucal causa dificultad para los pacientes con xerostomía la construcción de una prótesis total puede ser modificada para incluir un reservorio para la saliva artificial, el cual actúa como un vehículo para suministrar el sustituto de saliva, este es beneficioso en comparación con la aplicación de saliva artificial por parte del paciente el
cual resulta en un problema ya que debe ser introducida mecánicamente en la cavidad bucal por intervalos regulares(85,86).
Generalmente, los reservorios deben realizarse en la dentadura total superior ya que en la dentadura total inferior los fluídos y los alimentos comúnmente se unen en el piso de bocal, lo que tiende a obstruir los orificios de drenaje en las dentaduras totales inferiores(85,86). (Figura 5).
A pesar de que los reservorios son una alternativa para el suministro de saliva artificial, en el diseño de las prótesis totales, hay que considerar ciertos aspectos para mejorar la construcción del las mismas:
Primero el ganar el máximo de espacio, debido a que puede existir una reducida dimensión vertical, espacio interoclusal reducido y un contorno alveolar prominente,
Segundo tratar de minimizar la cantidad de desajustes de la prótesis terminada, y
Tercero tratar de proveer un reservorio de fácil acceso e higiene por parte del paciente, ya que del 10 a 15 % aproximadamente de los pacientes con SS tienen artritis reumatoide lo que imposibilita en muchos casos la limpieza de la protesis(87). En los pacientes con reducido flujo salival las prótesis pueden tener problemas con la retención, estabilidad y el confort de las mismas (85).
Prótesis sobre implantes dentales
Ofrecen una alternativa de tratamiento para estos pacientes con SS. Los avances en el diseño, los materiales y las técnicas de los implantes, la rehabilitación protésica sobre implantes oseointegrados se ha convertido en un alternativa terapéutica altamente predecible y exitosa. En la actualidad se dispone de diversos tipos de implantes para resolver diferentes situaciones clínicas (88). Debido a que los implantes dentales no son susceptibles a caries se ha descrito recientemente la colocación exitosa de implantes en pacientes con SS, pero existen pocos estudios a largo plazo en relación al tratamiento con implantes oseointegrados en estos pacientes (89).
La mayoría de los pacientes con SS no tienen una respuesta de cicatrización alterada. La medicación relativa al manejo de las enfermedades asociadas puede ser el factor de riesgo (90,91). Siempre y cuando se regulen previamente la dosis de esteroides y se establezca una cobertura antibiótica apropiada, la alternativa de implantes dentales pudiera ser la elección. (92,93).
La evaluación del paciente, la severidad del SS y la interconsulta con el médico son fundamentales para el éxito del tratamiento (82,92). Debido a que existen pocos estudios sobre el tratamiento de implantes en pacientes con xerostomía, no se conoce la susceptibilidad de este grupo de pacientes a la periimplantitis, por lo cual es necesario seguir varias pautas antes de su colocación: la causa de la xerostomía necesita ser diagnosticada y tratada, cualquier infección bucal como la periodontitis, caries o infecciones mas
comúnmente observadas como la candidiasis, deben ser tratadas antes de la colocación de los implantes y controladas después de la colocación de los mismos (94,95,96). La fase de mantenimiento es importante para prevenir el desarrollo de una periimplantitis debido a la presencia de placa alrededor de los ellos lo cual pudiera contribuir a un factor de fracaso en el proceso de oseointegración y por lo tanto para el éxito de los mismos (94).
Según Kalpakam se puede concluir que la oseointegración de los implantes con SS es comparable a la de la población en general y que las prótesis implantosoportadas son una opción para estos pacientes (97).
CONCLUSIONES
Los pacientes diagnosticados con Sindrome de Sjogren son de alto riesgo a caries por lo que se indica la aplicación de protocolos preventivos que incluyan enjuagues de clorhexidina, cremas dentales fluoruradas y enjuagues fluorurados. Debido a la disminución del flujo salival y en muchos casos a la ausencia del mismo se les debe indicar el uso de sustitutos salivales o humectantes, así como el uso de estimulación sistémica de acuerdo a su evaluación inmunológica. El tramiento sistémico de la xerostomía asociada al SS ha sido controversial debido a la presencia de efectos adversos, entre los cuales podemos mencionar trastornos gastrointestinales, alteraciones cardiovasculares y migrañas, lo que pudiera limitar su uso clínico. Los agonistas muscarínicos mas utilizados han sido la Pilocarpina (Salagen®), Anetoltritione (Sialor®) y mas recientemente Cevimeline (Evoxac®). Entre los inmunomoduladores se están utilizando aún en fase expeimental anticuerpos antagonistas a marcadores específicos de células B contra CD22 (Epratuzumab) y CD20 (Rituzimab). (98)
La amalgama es el material restaurador por excelencia, sin embargo en el caso de restauraciones donde este involucrada la estética se recomiendan los materiales convencionales tipo resinas compuestas, cementos de vidrio ionomérico convencionales o modificados con resinas compuestas y seguimiento estricto posterior a la colocación de este material.
Las prótesis fijas deben ser indicadas cuidadosamente ya que el riesgo de caries dental cervical esta incrementado y es causa común de fracaso en este grupo de pacientes. Debido a la disminución del flujo salival, que conlleva a la resequedad bucal y la disminución de la retención, el uso de prótesis removibles o totales son de uso incómodo para el paciente, sin embargo, existen diseños que incluyen reservorios para el suministro constante de soluciones de saliva artificial que mejoran estas condiciones e incrementan el margen de tolerancia por parte de los pacientes.
Los implantes endoóseos parecieran ser una opción de tratamiento viable por su independencia del síntoma mas importante de este síndrome como es la disminución de flujo salival.
RECOMENDACIONES
Se recomienda evaluar el riesgo a caries dental según la severidad y el grado de hipofunción salival. Es necesaria la evaluación del riesgo individualizado, el diseño y manejo de protocolos preventivos que incluya enjuagues de clorhexidina al 0,12% por 15 días al inicio del protocolo preventivo, cepillado con cremas dentales fluoruradas después de cada comida (1100-1500 ppmF), enjuagues fluorurados NaF (260 ppmF) antes de acostarse y reevaluaciones mensuales mientras el paciente presente alto riesgo de caries dental.
En aquellos casos donde el parénquima glandular no este totalmente afectado y existan zonas acinares residuales que puedan ser estimuladas se recomienda el uso de chicles con azúcares artificiales y xilitol para la estimulación masticatoria.
Agradecimientos: Al Consejo de Desarrollo Científico y Humanístico . Proyecto de Grupo Nº PG.10305291 -03
REFERENCIAS
1. Celenligil H, Eratlay K, Kausum E y Ebersole JL. Periodontal status and serum antibody responses to oral microorganisms in Sjögren´s syndrome. J Periodontol, 1998;69: 571-577. [ Links ]
2. Greenspan D. Xerostomia: Diagnosis and Management. Oncology, 1996; 10 (3): 7-11. [ Links ]
3. Wolf A, Fox PC, Ship AJ, Atkinson JC, Macynski AA y Baum BJ. Oral mucosa status and major salivary gland function. Oral Surg Oral Pathol, 1990; 70:49-54. [ Links ]
4. Atkinson JC. Salivary Gland Disfunction: causes, symptoms, treatment. J Am Dent Assoc, 1994; 125: 409-416. [ Links ]
5. Fox R.I. Sjögrens Syndrome: Immunobiology of exocrine Gland Dysfuction. Adv Dent Res, 1996; 10 (1):35-40. [ Links ]
6. Daniels T.E, Silverman S, Michalscki J.P, Greenspan J.S, Path M.R.C, Sylvester R.A, Talal N. The oral component of Sjögrens Syndrome. Oral Surg, 1975; 39:875-885. [ Links ]
7. Lilly J .P, Fotos P.G. Síndrome de Sjögren: diagnóstico y manejo de las complicaciones orales. J Clin Odont, 1998; 1:45-51. [ Links ]
8. Fox R.I. Epidemiology, pathogenesis, animals models, and treatment of Sjögren´s Syndrome. Curr Opin in Rheumatol, 1994; 6:501-508. [ Links ]
9. Jonsson R, Mounttz J, Koopman W. Elucidating the pathogenesis of autoimmune disease: recent advances at the molecular level and relevance to oral mucosal disease. J Oral Pathol Med, 1990; 341-350. [ Links ]
10. Regezi J.A, Sciubba J. Enfermedades de las Glándulas salivales. En Patología Bucal. 2da. México. Ed. Interamericana Mc Graw Hill, 1995. p: 272-275. [ Links ]
11. Maitland N, Flint S, Scully C, Crean S. Detection of cytomegalovirus and Eptein-Barr virus in labial salivary glands in Sjögren´s Syndrome and specific sialadenitis. J Oral Pathol, 1995; 24: 293-298. [ Links ]
12. Haddad J, Deny T, Talal N. The histopathology of Sjögrens Syndrome in labial biopsies. Oral Surg, 1974; 37:217-219. [ Links ]
13. Koike K, Moriya K, Ishibasschi K, Yotsuyanagi H y col .Sialadenitis histologically resembling Sjögren Syndrome in mice transgenic for hepatitis C virus envelope genes. Proc Natl Acad Sci, 1997; 94: 233-236. [ Links ]
14. Terada K, Anderson L, White C. Minor salivary gland involvement in Sjögrens Syndrome. Oral Surg Oral Med Oral Pathol, 1974; 37:64-73. [ Links ]
15. Smith P.M. Mechanisms of secretion by Salivary Glands. In Edgar W.M and O Mullane D.M. Saliva and Oral Health. Brithish Dental Association, 1996. p: 9-25. [ Links ]
16. Ahmed S, Pénale E, Talal N. Sex hormones, immune responses and autoimmune diseases: mechanisms of sex hormone action. Am J. Pathol, 1985; 121:531-51. [ Links ]
17. Manthorpe R, Asmussen K, Oxholm P. Primary Sjögrens Syndrome: Diagnostic criteria, clinical features, and disease activity. J Rheumatol , 1997; 24: 8-11. [ Links ]
18. Nikolaos G, Nikitakis D, Lariccia C. Primary Sjögrens Syndrome in childhood: report of a case and review of the literature. Oral Surg Oral Med Oral Pathol Endod, 2003;96(1): 42-7. [ Links ]
19. Skopouli F, Dafni U, Moutsoupoulos H. Clinical Evolution, and Mortality of Sjögrens Syndrome. Semin Arthritis Rheum, 2000; 29:296-304. [ Links ]
20. Rivera H, Castillo S, Suárez R, Escalona L, Acevedo A.M. Management of dry mouth patients affected with Sjögrens Syndrome in a Venezuelan population. J Dent Res, 1996; SI: 312. [ Links ]
21. Acevedo A.M., Escalona L.A., Rivera H. Prevalence of Dry Mouth Symptoms among dental school patients. J Dent Res, 1996; (SI): 312. [ Links ]
22. Foster H, Gilroy J, Kelly C, Howe J. The treatment of sicca features in Sjögrens Syndrome: A clinical review. Br J Rheumatol, 1994; 33:278-282. [ Links ]
23. Aguirre A. Recognizing and managing the oral clues that pint to Sjögrens Syndrome. Disponible en www.Medscape/WomensHealh/journal,1997. [ Links ]
24. Vivino F, Al-Hashimi I, Khan Z . Pilocarpine tablets for the treatment of dry mouth and dry eye symptoms in patients with Sjögrens Syndrome. Arch Inter Med, 1999; 125: 174-81. [ Links ]
25. Scully C. Sjögrens Syndrome: Clinical and laboratoryfeatures, immunopathogenesis, and management. Oral Surg, 1986; 62:510-523. [ Links ]
26. Almeida O, Scully C. Fungal infections of the mouth. Braz J Oral Sci, 2002; 1 (1):19-26. [ Links ]
27. Kruize A, Hené R, Van der Heide A. Long-Term follow up of patients with Sjögrens Syndrome. Arthritis & Rheumatism, 1996; 297-303. [ Links ]
28. Markusse H, Oudkerk M, Vroom T y col. Primary Sjögrens Syndrome: Clinical spectrum and mode of presentation based on an analysis s of 50 patients selected from a department of rheumatology. Neth J Med, 1992;40:125-134. [ Links ]
29. Kassan S, Thomas T, Moutsopoulous H. Increased risk of lymphoma in sicca syndrome. Ann Intern Med, 1987;89:888-892. [ Links ]
30. Zufferey P, Meyer O, Kahn M. Primary Sjögrens Syndrome (SS) and malignant lymphoma. Scand J Rheumatol, 1995; 24:342-345. [ Links ]
31. Gemignani F, Marbini A, Pavesi G. Peripheral neuropathy associated with primary Sjögrens Syndrome. Neural Neurosur Psychiatry, 1994; 57: 983-986. [ Links ]
32. Mellgren S, Conn D, Clarke Stevens J. Peripheral Neuropathy in primary Sjögrens Syndrome. Neurology, 1989; 39:390-394. [ Links ]
33. Sheikh S, Shaw-Stiffel T. the gastrointestinal manifestations of Sjögrens Syndrome. J Gastroenterology, 1994; 90:9-12. [ Links ]
34. Lahdensuo A, Kopela M. Pulmonary findings in patients with primary Sjögrens Syndrome. Chest, 1995; 108:316-319. [ Links ]
35. Alexander E. immunopathology mechanisms of Inflamatory vascular disease in primary Sjögrens Syndrome. Scand J Rheumatol Suppl, 1986; 6:280-5. [ Links ]
36. Thishler M, Paran D, Yaron M. Allergic disorders in Sjögrens Syndrome. Scand J Rheumatol, 1998; 27:166-169. [ Links ]
37. Kelly C, Foster H, Pal B, y col. Primary Sjögrens Syndrome in north east England- a longitudinal study. Br J Rheumatol, 1991; 30:437-442. [ Links ]
38. Vitali C, Bombardieri S, Moutsopoulous H, Alexander E, Carsons S, y col. Classification criteria for Sjögrens Syndrome: a revision of the European criteria proposed by the American- European Consensus Group. Ann Rheum Dis, 2002; 61:554-8. [ Links ]
39. Rhodus NL. An update on the management for the dental patient with Sjögren's syndrome and xerostomia. Northwest Dent, 1999;78(4):27-34. [ Links ]
40. Kuru B, McCullugh MJ, Lilmaz S, Porter SR. Clinical and microbiological studies of periodontal disease in Sjögren syndrome patients. J Clin Periodontol, 2000;29(2):92-102. [ Links ]
41. Jorkjend L, Johansson A, Johansson AK, Bergenholtz A. Periodontitis,caries and salivary factors in Sjögren´s syndrome patients compared to sex- and age-matched controls. J Oral Rehabil, 2003 ;30(4):369-378. [ Links ]
42. Leung KC, McMillan AS, Leung Wk, Wonk MC, Lancs-Mok TM. Oral health condition and saliva flow in southern Chinese with Sjögren´s syndrome. Int Dent J, 2004; 54(3):159-65. [ Links ]
43. Schiødt M, Christensen LB, Petersen PE, Thorn JJ. Periodontal disease in primary Sjögren´s syndrome. Oral Dis, 2001; 7(2):106-8. [ Links ]
44. Escalona LA, Rivera H. Evaluación inicial de índices periodontales en pacientes con Síndrome de Sjögren. Acta Odont Venz Vol, 2004; 42(1):29-33. [ Links ]
45. Albandar JM, Rams TE. Periodontol 2000 Global epidemiology of periodontal diseases 29. Copenhagen, Denmark: Munksgaard Blackwell, 2002. [ Links ]
46. Valisena M y Escalona LA. Manejo terapéutico del paciente con Xerostomía. Acta Odontológica Venezolana, 2001; 39(1):70-79. [ Links ]
47. Ikawa K, Ikawa M, Shimauchi H, Iwakura M, Sakamoto S. Treatment of gingival overgrowth induced by manidipine administration. A case report. J Periodontol, 2002;73(1):115-22. [ Links ]
48. Payne AG, Lownie JF, Van Der Linden WJ. Implant-supported prostheses in patients with Sjögren's syndrome: a clinical report on three patients. Int J Oral Maxillofac Implants, 1997; 12:679-685. [ Links ]
49. Al-Hashimi. I. The management of Sjögrens syndrome in dental practice. JADA, 2001;132, [ Links ]
50. Fejerskov O. Concepts of dental caries and their consequences for understanding the disease. Community Dent Oral Epidemiol, 1997;25:5-12. [ Links ]
51. Featherstone JDB. Prevention and reversal of dental caries: role of low level fluoride. Community Dent Oral Epidemiol, 1999;27:31-40. [ Links ]
52. Kleinberg I. A mixed-bacteria ecological approach to understanding the role of the oral bacteria in dental caries causation: an alternative Streptococcus mutans and the specific-plaque hypothesis. Crit Rev Oral Biol Med, 2002;13(2):108-125. [ Links ]
53. Axxelson P. Risk markers for oral disease: dental caries. Markers of high risk group and individuals. Cambribge University Press, 2000; Vol. 1:159-171. [ Links ]
54. Ten Cate JM. Biofilms, a new approach to the microbiology of dental plaque. Odontology, 2006 Sep;94(1):1-9. [ Links ]
55. Loesche WJ, Hockett RN, Syed SA. The predominant cultivable flora of tooth surface plaque removed from institutionalized subjects. Archs Oral Biol. 1973;17:1311-25. [ Links ]
56. Loesch WJ. Role of streoptococcus Mutans in human dental decay. Microbiol Res, 1986; (50): 353-80 [ Links ]
57. Newbrun E. effectiveness of Water Fluoridation. J Public health Dent, 1989; (49): 279-289. [ Links ]
58. Featherstone JDB, Rodgers BE. The effect of acetic, lactic and other organic acids on the formation of artificial carious lesinos. Caries Res, 1981;15:377-85. [ Links ]
59. Featherstone JDB, Melberg JR. Relative rates of progress of artificial carious lesions in bovine, ovine and human enamel. Caries Res, 1981;15:109-14. [ Links ]
60. Geddes DAM. Acids produced by human dental plaque metabolism in situ. Caries Res, 1975;9:98-109. [ Links ]
61. Featherstone JDB. Diffusion phenomena and enamel caries development. Cariology Today. International congress, Zurich, 1984. Karger;1984.259-68 [ Links ]
62. Department of Cariology. Faculty of Odontology, Lund University, Sweden. (1997). Caries Risk Assesment [on-line]. Disponible en: http://www.db.odont.lu.se/car/carhome.html [ Links ]
63. Fox P, Van-der-Ven P, Sonies B, Weiffenbach J, y col. Xerostomía: Evaluation of a symptom with increasing significance. Am Dent Assoc, 1985; 110:519-525. [ Links ]
64. Matis B, Cochran M, Carlson T. Longevidad de los materiales de restauración de ionómero de vidrio: resultados de una evaluación de 10 años. Quintessence, 1997; 10:348-357. [ Links ]
65. Abate P. Capítulo 11 Resinas restauradoras. Adhesivos. En: La Nata E. Operatoria dental estética y adhesión. Buenos Aires argentina. Editorial Médica panamericana 3ra edición, 1988. p: 90-116. [ Links ]
66. Henostroza G. Adhesión en odontología restauradora. Primera edición. Editora Maio. Panamá- Brasil, 2003. p:139-161. [ Links ]
67. Papagiannoulis L, Kakaboura A, Eliades G. In vivo vs in vitro anticariogenic behaviour of glass-ionomero and resin composite restorative materials. Dent Materials, 2002; 18:561-569. [ Links ]
68. Mount GJ. Glass Ionomers: A review of their current status. Operative Dentistry, 1999; 24:115-124. [ Links ]
69. Kilpatrick NM. Glass ionomer cements; their application I children, part 2. Dent Update, 1996; 23:288-94. [ Links ]
70. Sidhu SK. Marginal contraction gap formation of lightcure glass ionomers. Am J Dent, 1994; 7(2):115-8. [ Links ]
71. Atkinson JC. Consideration oral and dental in Sjögren Syndrome. J Am Dent Assoc, 1993; 125:74-86. [ Links ]
72. Haveman CW, Summmitt JB, Burgess JO, Carlson K. Three restorative materials and topical fluoride gel used in xerostomic patients: a clinical comparison. J Am Dent Assoc, 2003; 134(2):177-84. [ Links ]
73. Wood RE, Maxymiw WG, Mc Comb D. A clinical comparison of glass ionomero and silver amalgam restorations in the treatment of class 5 caries in xerostomic head and neck cancer patients. Oper Dent, 1993; 18(3):94-102. [ Links ]
74. Macchi R. Materiales dentales. Tercera edición. Editorial panamericana. Madrid-España, 2000. p:183-199. [ Links ]
75. Chain MC, Baratieri LN. Reinas compuestas. En: Chain MC y Baratieri LN. Restauraciones Estéticas con resinas compuestas en dientes posteriores. Sao Paulo. Editora Artes Médicas Ltda., 2001. p: 11-26. [ Links ]
76. Chiang SF, Liu JK, Chao CC, Liao FP, Melody Chen YH. Effects of flowable composite lining and operator experience on microleakage and internal voids in class II composite restorations. J Prost Dent, 2001; 85:177-83. [ Links ]
77. Jackson RD, Morgan M. Las nuevas resinas posteriors y una técnica de colocacion simplificada, J Am Dent Assoc, 2001: 4:41-51. [ Links ]
78. Cobb DS, MacGregor KM, Vargas MA, Denehy GE. The physical properties of packable and conventional posterior resin-based composite: a comparison. J Am Dent Assoc, 2000; 131:1610-1615. [ Links ]
79. Mc Comb D, Erickson RL, Maxymiw WG, Wood RE. A clinical comparison of glass ionomero, resin modified glass ionomero and resin composite restorations in the treatment of cervical caries in xerostomic head and neck radiation patients. Oper Dent, 2002; 27(5):430-7. [ Links ]
80. Mallat E. Desplats TP. Prótesis parcial removible. Editorial Harcourt Brace. 1998, España- Madrid. p: 3-17. [ Links ]
81. Fischer J. Prótesis parcial removible desde el punto de vista de la estética, en: Scharer P, Rinn L, Kopp F. Principios estéticos en odontología restauradora. Editorial Doyma. 1991, Barcelona-España. [ Links ]
82. Binon P, Fowler C. Implant Supported fixed prothesis treatment of a patient with Sjögren´s Syndrome: A clinical report. Int J Oral Maxillofac Implants, 1993; 8:54-60. [ Links ]
83. Zarb G, Charles B, Judson C, Gunnar E. Prostodoncia total de Boucher. Editorial Interamericana. 1990, México. [ Links ]
84. Langer A. Prosthodontic failures in patients with systemic disorders. Journal of Oral Rehabilitation, 1979; 6:13-19. [ Links ]
85. Márton K, Boros I, Fejérdy P, Madléne M. Evaluation of unstimulated flow rates of whole and palatal saliva in healthy patients wearing complete dentures and in patients with Sjögren´s Syndrome. J Prosthet Dent, 2004; 91:577-81. [ Links ]
86. Sinclair G, Certed LC , Frost PM, Walter JD. New design for an artificial saliva reservoir for the mandibular complete denture. J Prosthet Dent, 1996; 75:276-80. [ Links ]
87. Vergo TJ, Kadish SP, Mass W. Dentures as artificial saliva reservoirs in the irradiated edentulous cancer patient with xerostomia: a pilot study. Oral Surg, 1981; 51:229-33. [ Links ]
88. Misch CE. Implantología contemporánea. Madrid: Editorial Mosby/Doyma Libros;1995.p:3-18. [ Links ]
89. Payne A, Lownie J, Dip H, Van Der Linden W. Implant- supported prostheses in patients with Sjögren Syndrome: A clinical report on three patients. Int J Oral Maxillofac Implants, 1997; 12:679-685. [ Links ]
90. Sanchis JM, Donado A, Peñarrocha M. Diagnóstico. En: Peñarrocha M. Implantología Oral. Barcelona: medicina Stm Editores, 2001. p:35-50. [ Links ]
91. Isidor F, Brondum K, Hansen HJ, Jensen J, Sindet-Pedersen S. Outcome of treatment with implant-retained dental protheses in patients with Sjögren Syndrome. Int J Oral Maxillofac Implants, 1999; 14:736-743. [ Links ]
92. Listgarten MA, Lang NP, Schroeder HE, Schroeder A. Periodontal tissues and their counterparts around endosseous implants. Clin Oral Implants Research, 1991;2:1-19. [ Links ]
93. Bascones A. Aspectos médicos en el paciente implantológico y periodontal. En: Bascones A, Bodereau E, Maddalena A, Maddalena L. Odontología restauradora contemporánea, implantes y estética. Madrid: Ediciones Avances Médico- Dentales, 2002. p:37-49. [ Links ]
94. Beikler T, Femming T. Implants in the medically compromised patient. Crit Rev Oral Biol Med, 2003; 14(4):305-316. [ Links ]
95. Jorhjend L, Johansson A. Periodontitis, caries and salivary factors in Sjögrens Syndrome patients compared to sex-and age-matched controls. Journal of Oral Rehabilitation, 2003; 30:369-378. [ Links ]
96. Newbrun E. Current treatment modalities of oral problems of patients with Sjögrens Syndrome: caries prevention. Adv Dent Res, 1996; 10(1):29-34,138. [ Links ]
97. Kalpakam S. Implant success in patients with Sjögrens Syndrome. AAOMS, 2005. [ Links ]
98. Mathwes SA, Kurien BT and Scofield RH. Oral manifestations of Sjogren Syndrome. J Dent Res 2008; 87(4):308-314. [ Links ]