Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Archivos Venezolanos de Puericultura y Pediatría
versión impresa ISSN 0004-0649
Arch Venez Puer Ped vol.77 no.2 Caracas jun. 2014
Hidratación parenteral en diarrea aguda
Huníades Urbina-Medina (1), Issis Lunar Solé (2), Ricnia Vizcaíno Tenías (3), Magdalena Sánchez (4), Carmen Luisa Rosario (5)
(1) Médico Pediatra-Intensivista. Director de PG de Medicina Crítica Pediátrica, UCV, Jefe del Servicio de Urgencias-Terapia, Hospital de Niños JM de los Ríos, Caracas, Venezuela
(2) Médico Pediatra-Nefrólogo, Adjunto del Servicio de Nefrología, Hospital Universitario Dr. Manuel Núñez Tovar, Maturín, Venezuela.
(3) Médico Pediatra-Nefrólogo. Jefe del Servicio de Nefrología Pediátrica; Hospital Universitario Dr. Luis Razetti, Barcelona, Venezuela.
(4) Pediatra-Inmunólogo
(5) Médico Pediatra-Intensivista. Director Médico Clínica María Edelmira Araujo, Valera, Venezuela
Autor corresponsal: Huníades Urbina urbinamedina@gmail.com
RESUMEN
Los términos deshidratación y depleción de volumen se suelen utilizar indistintamente, pero se refieren a diferentes condiciones fisiológicas que resultan del tipo de pérdida de fluidos. La rehidratación oral es el método de elección para el tratamiento de las deshidrataciones leves y moderadas debidas a la diarrea. Sin embargo, se presentan situaciones clínicas en las cuales la hidratación endovenosa (EV) está formalmente indicada. La deshidratación es la complicación más frecuente y grave de las diarreas en los niños. Los siguientes son los objetivos que se deben tener presente: corregir el déficit de volumen, los trastornos de osmolaridad (sodio), el desequilibrio ácido-base, los iones específicos (K, Na, Ca) y aportar calorías. Establecer un acceso vascular es vital para la administración de líquidos al paciente con compromiso circulatorio. El lugar predilecto es aquel que permita el acceso vascular más sencillo. En caso de no lograr un acceso venoso periférico rápido, se considera que la vía intraósea es la mejor alternativa para obtener un acceso vascular, debido a la facilidad, rapidez y seguridad de la técnica. La guía ecográfica debe utilizarse siempre que sea posible para facilitar la visualización directa al colocar los accesos venosos.
Palabras clave: Deshidratación, diarrea, desequilibrio hidroelectrolítico, acceso vascular
Parenteral hidratation in acute diarrhea
SUMMARY
The terms of dehydration and volume depletion are often used interchangeably, but they relate to different physiological conditions resulting from various types of fluid loss. Oral rehydratation is the method of choice for the treatment of mild to moderate dehydration due to diarrhea. However, there are clinical situations in which intravenous hydration is formally recommended. Dehydration is the most common and serious complication of diarrhea in children. The following are the objectives that must be present: correction of volume deficit, osmolality disorders, acid-base imbalance, specific ions (K, Na, Ca) alterations, and provide calories. To establish a vascular access is vital to the administration of fluids to patients with circulatory compromise. The favorite place is the one that allows easy vascular access. In case of failure to achieve a fast peripheral venous access, the intraosseous route is the best alternative for vascular access, due to the ease, speed and safety of the technique. Ultrasound guidance should be used whenever possible to facilitate direct visualization by placing venous access.
Key words: Dehydration, diarrhea, fluid and electrolyte imbalance, vascular access
INTRODUCCIÓN
Los términos de la deshidratación y la depleción de volumen se suelen utilizar indistintamente pero se refieren a diferentes condiciones fisiológicas que resultan del tipo de pérdida de fluidos. La depleción de volumen indica disminución del volumen circulante eficaz en el espacio intravascular, mientras que la deshidratación denota la pérdida de agua libre en mayor proporción que de sodio. La distinción es importante porque la depleción de volumen y la deshidratación pueden existir de forma independiente o al mismo tiempo y el tratamiento para cada una es diferente. Sin embargo, gran parte de la literatura clínica no diferencia las dos condiciones. (1,2)
La terapia de rehidratación oral (TRO) es el método de elección para el tratamiento de las deshidrataciones leves y moderadas debidas a la diarrea. Sin embargo, hay situaciones clínicas en las cuales la hidratación endovenosa (EV) está formalmente indicada, tales como:
1. Insuficiencia circulatoria con shock hipovolémico.
2. Deshidratación grave (más del 10% de pérdida de peso).
3. Hiponatremia severa ([Na+] < 120 mEq/L) o hipernatremia severa ([Na+] > 160 mEq/L)
4. Fracaso de hidratación oral: vómitos persistentes (más de 4 vómitos por hora) distensión abdominal o íleo.
5. Alteración del estado de conciencia o convulsiones durante la hidratación oral.
6. Pérdidas gastrointestinales de tan alto volumen y frecuencia que no puedan ser restituidas por la ingesta de suero oral (volumen fecal mayor de 20-30 cc/kg /hora).
7. Deterioro del cuadro clínico o ausencia de mejoría clínica a las 8 horas de haber iniciado la vía oral. (2,3)
La reposición de líquidos por vía EV se utiliza para tratar rápidamente el estado de choque hipovolémico, denominado Plan C de tratamiento. La meta es revertir en corto tiempo el estado de choque en los pacientes y complementar su hidratación por vía oral. Los siguientes son los objetivos del tratamiento: corregir el déficit de volumen, los trastornos de la osmolaridad (sodio), el desequilibrio ácido-base, las alteraciones de iones específicos (K, Na, Ca) y aportar calorías (básales).(4,5)
El déficit se calcula de acuerdo al peso de ingreso del paciente según lo siguiente:
Deshidratación grado I (leve): 5% de pérdida de líquidos (50mL/Kg) cuando se encuentra la mucosa bucal seca y pérdida de la turgencia cutánea.
Deshidratación grado II (moderada): Con 10% de pérdida de líquidos (100 mL/Kg), cuando además de los hallazgos anteriores hay fontanela deprimida, ojos hundidos, extremidades frías, piel marmórea.
Deshidratación grado III (grave/shock). Con un 15% de pérdida de peso (150 ml/Kg), cuando además de los datos anteriores se encuentra alteración de la consciencia y manifestaciones de shock. (5-7) (Tabla 1),
Déficit de líquidos. Para el cálculo de líquidos en un niño deshidratado, sin un peso previo de referencia, se debe utilizar el peso real o sin deshidratación, que resulta de la suma del peso en estado de deshidratación más el déficit calculado, utilizando la siguiente fórmula:
Peso real = (Peso deshidratado x 100) / 100 - % de deshidratación
Si la deshidratación es de 5%, se dividirá entre 95%, que es el porcentaje actual del peso real; si se calculó en 10%, se divide entre 90% y si es del 15%, entre 85%.
A este cálculo se agregará el líquido que el niño perdió, es decir, en pacientes con deshidratación leve o del 5% se calcula un déficit de 50 ml/kg; en deshidratación moderada o del 10% un déficit de 100 ml/kg y en deshidratación severa o del 15% un déficit de 150 ml/kg. El 50% del déficit de líquidos se repone en las primeras ocho horas de inicio del tratamiento y el restante en las próximas 16 horas, lo cual se suma a los líquidos de mantenimiento. (8,9)
Las necesidades basales de líquidos se realizan por la regla de Hollyday-Segar de acuerdo a la siguiente tabla:
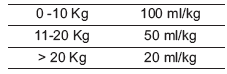
De estas necesidades basales, aproximadamente 2/3 corresponden a las pérdidas renales y el tercio restante a las pérdidas insensibles, que varía según la edad, la temperatura, la frecuencia respiratoria y la actividad física.
Necesidades basales de electrólitos
Sodio: 2,5 a 3 mEq/kg/día.
Potasio: 2 a 2,5 mEq/kg/día
Cloruro: 4,5 a 5,5 mEq/kg/día
Déficit de sodio según los tipos de deshidratación
Hipotónica: 10 a 14 mEq/kg/día
Isotónica: 7 a 10 mEq/kg/día
Hipertónica: 2 a 4 mEq/kg/día
Es muy importante tener en cuenta las pérdidas de líquidos que continúan después del momento de la determinación del déficit, por ello la importancia de un balance estricto de líquidos. Éstas pueden ser secundarias a vómito y diarrea, aspirados de sonda nasogástrica, poliuria secundaria a diuresis osmótica, colecciones intraabdominales en íleo, peritonitis, entre otras. Dependiendo del origen y cantidad se realiza la reposición del líquido perdido. Las pérdidas gastrointestinales deben ser repuestas por vía parenteral mientras la vía enteral no se establezca, mediante solución salina al 0,45% o 0,9%. (2, 8,10)
Fiebre: Cuando hay fiebre, agregar 20 ml/kilo de peso por cada grado de aumento de temperatura. Es importante comprobar el nivel de glucosa a la cabecera del paciente que luzca letárgico. Se debe tratar la hipoglucemia rápidamente, la dosis apropiada es de 0,5 g / kg de glucosa EV. (10,11)
Tratamiento del paciente en shock hipovolémico: Administrar solución fisiológica o Ringer Lactato a 20 ml /kg en 20 a 30 minutos EV, después del primer bolo, reevaluar y en caso de pobre respuesta repetir el bolo. El volumen máximo total a administrar en la fase de expansión es de 60 a 80mL/kg en una hora. Si la respuesta al segundo bolo no es adecuada, considerar afectación de otro órgano o la necesidad del monitoreo de la presión venosa central antes de administrar un tercer bolo. Si el paciente responde a la administración de los bolos EV y es rescatado del shock, debe continuarse con los planes de hidratación ya descritos. (12,13)
Los coloides (albúmina 5%) no se recomiendan en niños deshidratados previamente sanos y la solución de Ringer-lactato, que ha sido propuesta como alternativa del NaCl 0,9% en esta fase, debe utilizarse con alguna reserva ya que la hipoperfusión hepática puede comprometer la metabolización del lactato como fuente de HCO3 en lactantes pequeños con insuficiencia circulatoria. Una vez restituida la volemia y superada la insuficiencia circulatoria, se debe planificar la hidratación en el paciente para continuar con un plan B en rehidratación oral o una deshidratación con déficit de 10% para hidratación por vía EV. (10,12)
Cálculo del déficit de sodio: Déficit de Na+ en mEq = (Na deseado – Na actual) x 0,6 x Kg
Si la hiponatremia es igual o menor a 120 mEq/L o el paciente presenta signos de edema cerebral se trata de una emergencia y por lo tanto es necesario llevar rápidamente la natremia a un valor aproximado de 125 mEq/L. Se calcula el déficit según la fórmula ya descrita y se indica en NaCl 10% más la misma cantidad en agua destilada por vía EV, solución a pasar en 30 minutos - 1hora, aproximadamente. (13,14)
A continuación se muestran las características distintivas del tipo de deshidratación según los niveles de sodio (tabla 2).
Deshidratación Isonatrémica: Natremia: entre 130-150 mEq/L. Es aquella en la cual existe un déficit de volumen y la natremia se mantiene dentro de límites normales. Cabe destacar que a pesar de que la natremia es normal existe un déficit de Na+ que se calcula aproximadamente en 8-10 mEq por cada 100 ml de agua de déficit. Este tipo de deshidratación es la más frecuente y se ve en 58-60 % de los casos. El riñón responde al déficit de volumen reteniendo Na+ y agua. Generalmente, el Na+ urinario se encuentra por debajo de 20 mEq/L. (6,14-16)
Ejemplo de cálculo para hidratación en deshidratación isonatrémica.
Paciente de 7 kg de peso, deshidratación del 10%, sodio sérico en 137mEq/L.
Calculo del déficit hídrico = % de deshidratación x kg x 10
= ml del déficit hídrico.
10 x 7 x 10 =700 ml (déficit)
Déficit de sodio = déficit hídrico x 0,6 x 145
(concentración de sodio mEq/L en LEC):
0,7 l x 0,6 x 145 = 61.
Calculo de necesidades hídricas de Na y K para 24 horas por Holliday-Segar.
Necesidades hídricas: 7 kg x 100ml/kg/día = 700 ml
Necesidades de sodio: 3 mEq/kg/día = 7 kg x 3 mEq= 21 mEq
Necesidades de potasio: 2 mEq/kg/día. = 7 kg x 2 mEq = 14 mEq.
Administrar de la siguiente manera:
La mitad del déficit de líquidos y electrolitos más 1/3 del mantenimiento de líquidos y electrolitos en las primeras 8 horas:
350 ml más 230 cc = 580 ml
Sodio: 30 más 7= 37meq
Potasio: 20 más 5 = 25 mEq
Solución a utilizar: solución dextrosa al 0,30% en < 2 años y solución dextrosa al 0,45% en > 2 años.
En las próximas 16 horas administrar: La mitad del déficit más las 2/3 partes del mantenimiento ya calculado.
Líquidos: 350 ml más 460 ml = 810 ml
Sodio: 30 más 14 mEq = 44 mEq
Potasio: 20 más 10 mEq = 30 mEq
Solución a utilizar: Dextrosa al 0,30% en < 2 años y dextrosa al 0,45% en > 2 años. Una vez que se restituya la diuresis agregar KCL a 20 mEq/L a la bolsa de solución. (5, 11,13-16)
Deshidratación hiponatrémica: Natremia inferior a 130 mEq/L, ocurre en aproximadamente el 30% de los casos de deshidratación por diarrea. Este es el caso que más frecuentemente se presenta con sintomatología de edema cerebral, ya que no da tiempo a la instalación de los mecanismos compensadores. Pone en riesgo la vida del paciente y amerita ser tratado sin demoras.
Se produce cuando las pérdidas de Na+ y agua han sido repuestas con agua o líquidos muy hipotónicos. Generalmente se ve en pacientes que tienen un cuadro de diarrea de varios días de evolución o en pacientes desnutridos. El Na+ urinario se mantiene por debajo de 20 mEq/L cuando las pérdidas se han producido por una causa extrarrenal como en el cuadro diarreico. (6, 14-16)
La corrección se hace mediante la siguiente fórmula: (125 – Na+ real) x Kg x 0,6= mEq de Na+ a administrar en 24 horas.
La corrección no debe ser mayor de 1,5-2 mEq por hora para las dos primeras horas, luego a 1 mEq/L/h o 12 mEq/L en 24 horas, debido al riesgo de producir cambios osmolares en el sistema nervioso central; con el potasio se procede de la misma manera que en la deshidratación isonatrémica, aportando los líquidos por vía parenteral, eligiendo alguna solución de las indicadas en el tabla 3. (10, 13-15)
Deshidratación hipernatrémica: Es aquella en la cual el déficit de volumen se asocia a una natremia mayor de 150 mEq/L. Es la menos frecuente y se ve en un 10% de los casos de deshidratación por diarrea. Hipernatremia significa déficit de agua libre e hiperosmolaridad. La sintomatología provocada por la hipernatremia incluye hipertermia, taquipnea, debilidad muscular con hiperexcitabilidad, decaimiento, letargia, convulsiones, coma y hasta muerte. Con menos frecuencia suceden complicaciones trombóticas, que incluyen accidente cerebrovascular, trombosis de seno dural, trombosis periférica y de las venas renales. A medida que la osmolaridad del extracelular aumenta, se produce movimiento de agua desde el intracelular hacia el extracelular hasta que la osmolaridad en ambos compartimentos sea igual, lo que provoca deshidratación celular. Si esta ocurre en forma rápida en el sistema nervioso central (SNC) ocasionaría la mielinolisis pontina, también puede provocar rotura de las venas puente que van desde la duramadre a la corteza y hemorragia (subdural, subaracnoidea y parenquimatosa). (10,12, 14,15)
El déficit de agua libre se debe corregir en 48 horas cuando la natremia es igual o menor a 170 mEq/L y en 72 horas si es mayor de 170 mEq/L a un ritmo de 10 a 15 mEq/L/día o 0,5- 1,0 mEq/L/hora. La osmolaridad plasmática ha de descender de 1-2 mOsm/kg/hora. La restitución del déficit de agua amerita realizarse en un tiempo equivalente al doble del que se emplearía en una deshidratación normonatrémica. (14-17)
El agua libre se calcula a partir de la fórmula: Lt agua libre a corregir = 0,6 x peso [(Na+ real/ Na+ ideal)-1]
Ejemplo práctico:
Paciente de 10 kg con natremia de 180 mEq/L, intentamos reducir 0,5 mEq/hora en las siguientes 12 horas, es decir 6 mEq/L:
0,6 x 10 x [(180/174)-1]
6 x [(1,034)-1]
6 x 0,034 =0,206 l de H2O libre= 206 ml de agua libre
La restauración del déficit se realiza en 1 a 4 días según la natremia obtenida:
Na+ de 145 a 157 mEq/L: en 24 horas
Na+ de 158 a 170 mEq/L: en 48 horas
Na+ de 171 a 183 mEq/L: en 72 horas
Na+ de 184 a 194 mEq/L: en 84 horas
Con el potasio se procede de la misma forma que en los anteriores casos. Si no es posible administrar agua por VO, aportar líquidos por vía parenteral eligiendo alguna solución de las indicadas en el tabla 4.
Acidosis metabólica: Es el trastorno ácido-base más frecuentemente descrito en diarrea; recordando que la compensación respiratoria secundaria se inicia en minutos y es completa en 12 a 24 horas. Se produce por los siguientes mecanismos:
a) Pérdida de base por líquido intestinal,
b) Mayor absorción de ion H+,
c) Aumento de producción de cuerpos cetónicos,
d) Incremento del metabolismo anaeróbico,
e) Disminución de la excreción del ion H+ por hipoperfusión renal,
f) Compensación parcial por hiperventilación. (1, 3,13)
En la diarrea la acidosis metabólica se produce esencialmente por pérdida del ión HCO3 a través del tubo digestivo, adicionalmente la brecha aniónica es normal. El líquido en la diarrea contiene una concentración elevada de HCO3 y baja de CL- con relación al plasma, de modo que mientras más frecuentes y voluminosas sean las evacuaciones, mayor será la pérdida del ión HCO3. Se pierden además grandes cantidades de K+ en la diarrea, lo cual da por resultado hipopotasemia (1, 10,14)
En términos generales, la acidosis leve se corregirá al hidratar al paciente y no necesitará soluciones alcalinizantes. La acidosis severa requiere, en la mayoría de los casos, soluciones alcalinizantes. La corrección está indicada en pacientes con pH menor a 7,10 o CO3 menor de 10 mEq/L, exceso de base menor de – 12 mEq/l, y se calcula por medio de la siguiente fórmula:
HCO3 (mEq/L) = Déficit de base x peso(kg) x 0,3 ó por la fórmula:
mEq de NaHCO3 = 24 - HCO3 real x 0,6 x peso (kg)
Debiéndose administrar al paciente de un cuarto a la mitad de la cantidad resultante de HCO3 en 2 a 4 horas y revaluar la respuesta con pH y gases arteriales. Un cuarto de la dosis equivale aproximadamente a 1 mEq/kg(peso) de HCO3. (16,17)
Cuando la acidosis es muy grave y pone en riesgo la vida del paciente, se puede aportar bicarbonato hipertónico en infusión EV lenta (media hora), en una cantidad igual al 1/3 del déficit, diluido en igual volumen de agua destilada. Es necesario aportar gluconato de calcio al 10% en dosis de 1-2 mL/kg inmediatamente después, para así evitar la tetania postacidótica. EL gluconato de Ca se infunde por una vena diferente a la que se utiliza para aportar el bicarbonato. (12, 15, 18,19)
Hipopotasemia: Es una complicación frecuente de la diarrea y se produce por la pérdida del potasio a través de las evacuaciones. El potasio generalmente no se administra hasta que se haya comprobado la diuresis y se indican 2-3 mEq/kg en forma de cloruro de potasio 10% (KCl). No prescribir más de 30 mEq/L de solución.
La hipopotasemia se trata sólo con incremento del aporte diario en pacientes asintomáticos, aumentando la concentración del potasio en las soluciones a 60–80 mEq/L; pero en pacientes con sintomatología, como arritmias, debilidad muscular importante o dificultad respiratoria atribuible a ésta, requieren ser estrechamente monitoreados y administrar KCl a razón de 0,1–0,2 mEq/kg/h. En el caso de la hipopotasemia con alteraciones del ritmo cardiaco que pongan en peligro la vida, la infusión de K+ debe ser de 0,3 mEq/kg/h, siempre mediante monitoreo electrocardiográfico continuo y la administración por bomba de infusión y en una gran vena. El nivel sérico de potasio se ve alterado en forma inversamente proporcional por los desequilibrios del estado acido básico. Así, por cada 0,1 que desciende el pH, el nivel de potasio se incrementa entre 0,6 mEq/l. (20,21)
Déficit de potasio según los tipos de deshidratación:
Hipotónica: 8 a 10 mEq/kg/día
Isotónica: 8 a 10 mEq/kg/día
Hipertónica:0 a 4 mEq/kg/día
Alcalosis metabólica: Puede estar asociada en la diarrea cuando existen vómitos como elemento predominante en el cuadro clínico, en cuyo caso la causa es esencialmente por pérdida neta de hidrogeniones. En la mayoría de los casos la alcalosis metabólica se corrige con la administración de cloruro sódico o cloruro potásico (si el paciente está hipopotasémico). El tratamiento también debe involucrar la causa subyacente, como por ejemplo, la administración de bloqueante de bomba de protones en los pacientes que presentan vómitos a repetición. (1, 3,20)
El tratamiento con medicamentos antieméticos ha sido reportado para facilitar la terapia de rehidratación oral y para reducir al mínimo el riesgo de deshidratación y la necesidad de hidratación endovenosa y de la hospitalización. Varios estudios han demostrado que los medicamentos antieméticos se prescriben comúnmente en el tratamiento de la gastroenteritis y que los eventos adversos son poco comunes, como el ondansetrón. (21-24)
Vías de administración: Establecer un acceso vascular es vital para la administración de líquidos al paciente con compromiso circulatorio y el lugar predilecto es aquel que permita el acceso vascular más sencillo. El cateterismo venoso periférico es el método de acceso vascular de elección en pacientes con deshidratación. Las venas periféricas más adecuadas, por su mayor tamaño y localización anatómica, son la vena cubital mediana del codo y la safena interna en el tobillo, sin embargo, en los niños con deshidratación grave, puede ser técnicamente difícil y consumir mucho tiempo. Los accesos venosos centrales utilizados habitualmente son la vena femoral, subclavia, yugular interna y axilar. (11,25)
En caso de no lograr un acceso venoso periférico rápido, se considera que la vía intraósea es la mejor alternativa para obtener un acceso vascular, debido a la facilidad, rapidez y seguridad de la técnica. La utilización de la técnica de infusión intraósea se basa en el hecho de que la cavidad medular de los huesos largos está ocupada por una red de capilares sinusoides que drenan a un gran seno venoso central, el cual no se colapsa ni siquiera en situación de shock y permite pasar los fármacos y líquidos a la circulación general con una rapidez similar a la administración venosa, tanto en recién nacidos como en adultos. (13-16, 26)
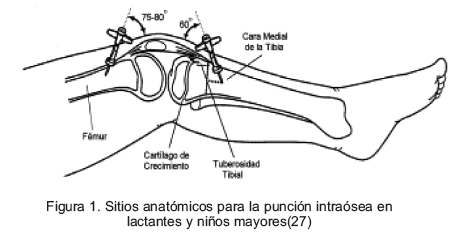
El sitio anatómico recomendado para la infusión intraósea en recién nacidos, lactantes y menores de 6 años es el segmento proximal de la tibia (1 a 3 cm por debajo de la tuberosidad tibial en la superficie antero interna), mientras que en mayores de 6 años y adolescentes es el segmento distal de la tibia (1-2 cm por encima del maléolo interno) (27) (Figura 1).
Los dispositivos utilizados son: agujas intraóseas especiales con estilete, bisel corto y multiperforadas 15G-18G (COOK®). En caso de no disponerse de las agujas especiales se recomienda utilizar agujas para punción de médula ósea 13G-16G (Tipo Jamshidi) y como última alternativa, agujas hipodérmicas 18G-20G o agujas epicraneales 16G- 18G(26,28) (Figura 2)
Existen dispositivos automáticos de inserción de agujas intraóseas, como la pistola de inyección intraósea (BIG Bone Inyection Gun®) y el sistema de inyección intraóseo EZ-IO (Vidacare®) que ofrecen un acceso rápido y seguro al sistema vascular para todas las edades. Su uso se recomienda, en especial, para el acceso a nivel de la tibia y en niños mayores de 6 años, adolescentes y adultos. (25-28) (Figura 3).
La guía ecográfica debe utilizarse siempre que sea posible para facilitar la visualización directa al colocar los accesos venosos. En recién nacidos y lactantes, el acceso a la vena yugular interna puede ser difícil a causa de los cuellos cortos.
La venodisección o flebotomía es de utilidad para el acceso emergente y reanimación sólo cuando el acceso intraóseo no está disponible. El sitio típico es la vena safena distal, que es anterior y superior al maléolo medial. (26-28)
Conclusión: Existen múltiples esquemas en la bibliografía acerca de la correcta hidratación intravenosa en pediatría. El objetivo de esta revisión ha sido aglutinar los conocimientos actuales y adecuarlos a la práctica clínica diaria por constituir un desafío terapéutico de cada día.
REFERENCIAS
1.- Steiner MJ, DeWalt DA, Byerley JS. Is this child dehydrated?. JAMA 2004;291(22):2746-2754. [ Links ]
2.- Pieścik-Lech M, Shamir R, Guarino A, Szajewska H. The management of acute gastroenteritis in children. Aliment Pharmacol Ther 2013;37:289–303. [ Links ]
3.- Guarino A, Albano F, Ashkenazi S, Gendrel D, Hoekstra J, Shamir R. European Society for Paediatric Gastroenterology, Hepatology and Nutrition/European Society for Paediatric Infectious Diseases Evidence based Guidelines for the Management of Acute Gastroenteritis in Children in Europe. J Pediatr Gastroenterol Nutr 2008;46 (2): S81-S122. [ Links ]
4.- Spandorfer PR, Alessandrini E, Joffe M, Localio R, Shaw K. Oral versus intravenous rehydration of moderately dehydrated children: a randomized, controlled trial. Pediatrics 2005;115(2):295-301. [ Links ]
5.- Hom J, Sinert R. Evidence-based emergency medicine/systematic review abstract. Comparison between oral versus intravenous rehydration to treat dehydration in pediatric gastroenteritis. Ann Emerg Med 2009;54(1):117-119. [ Links ]
6.- Rojas I, Castro M, Chacón L, De Pablos J, López N, Urbina- Medina H. Hidratación parenteral. Arch Venez Puer Ped 2009;72(4):154-156. [ Links ]
7.- Jiménez Treviño S, Rodríguez Suárez J. Deshidratación Aguda. Rehidratación. Bol Pediatr 2006;46(1):84-90. [ Links ]
8.- Piqué J, Soriano A. Diarrea aguda. En: Ponce García J, editor. Tratamiento de las enfermedades gastroenterológicas. 1.ª ed. Barcelona: Doyma, 2001.pp: 141-148.
9.- Haas N. Clinical review: vascular access for fluid infusion in children. Crit Care 2004; 8(6):478-484. [ Links ]
10.- Douglas M, Ford, M. Fluid, Electrolyte, & Acid-Base Disorders. En: William W. Hay, Myron J. Levin, Judith M Sonheimer. Eds. Therapy Current Diagnosis & Treatment in Pediatrics 19th Edición. The Mcgraw-Hill Companies, Inc 2009.pp:1245-1253.
11.- Ramirez J, Ghezzi L. Alteraciones del balance de agua y del sodio. En .Ferraris J, Briones L. Nefrologia Pediatrica. 2da edición. Buenos Aires: FUNDASAP Ediciones; 2008.pp:.278- 284.
12.- Limis G, Kalogirou M, Vasilios S. Therapeutic approach in patients with dysnatremias. Nephrol Dial Transplant. 2006;21:1564-1569. [ Links ]
13.- Velasquez J, Mota H. Agua. Trastornos clínicos de agua y electrolitos. Vol.1. México. McGraw-Hill; 2004.p.30-36.
14.- Román E, Barrio J, López M. Protocolos diagnóstico-terapéuticos de Gastroenterología, Hepatología y Nutrición Pediátrica SEGHNP-AEP. Disponible en: http://www.aeped.es/documentos/protocolos-gastroenterologia-hepatologia-y-nutricion. Fecha de consulta: 09 Septiembre 2013.
15.- Rowensztein H, Rodríguez S, Turconi A, Ibáñez J. Manejo de las alteraciones de la homeostasis del sodio. Disponible en: http://www.garrahan.gov.ar/index.php/equipo-de-salud/guiasclinicas/145-gap-2009. Fecha de consulta 15 Septiembre 2013.
16.- Jonguitud A, Villa H. ¿Es frecuente la deshidratación hipernatrémica como causa de readmisión hospitalaria en recién nacidos?. Rev Chil Pediatr 2005;76 (5):471-478. [ Links ]
17.- Yeates K, Singer M, Morton R. Salt and water: a simple approach to hyponatremia. CMAJ 2004;170(3): 365-369. [ Links ]
18.- Vazquez A. Homeostasis del agua y el sodio. En Gordillo G, Exeni R, De La Cruz J. Nefrologia Pediatrica.3era edición. España:ELSERVIER;2009.p. 122-144.
19.- Wathen JE, MacKenzie T, Bothner JP. Usefulness of the serum electrolyte panel in the management of pediatric dehydration treated with intravenously administered fluids. Pediatrics 2004;114(5):1227-1234. [ Links ]
20.- Velasquez JL, Mota HF. Sodio. Trastornos clínicos de agua y electrolitos. Vol.1. México. McGraw-Hill; 2004.p.65-73.
21.- Singhi SC, Shah R, Bansal A, Jayashree M. Management of a child with vomiting. Indian J Pediatr 2013;80(4):318-325. [ Links ]
22.- Vreeman RC. Ondansetron reduces vomiting in children with acute gastroenteritis J Pediatr 2009;154(3):461. [ Links ]
23.- Kersten H. Oral ondansetron decreases the need for intravenous fluids in children with gastroenteritis. J Pediatr 2006;149(5):726. [ Links ]
24.- Freedman S, Adler M, Seshadri R, Powell E. Oral ondansetron for gastroenteritis in a pediatric emergency department. N Engl J Med 2006;354(16):1698-1705. [ Links ]
25.- Román E, Barrio J, López M. Protocolos diagnóstico-terapéuticos de Gastroenterología, Hepatología y Nutrición Pediátrica SEGHNP-AEP. Disponible en: http://www.aeped.es/documentos/protocolos-gastroenterologia-hepatologia-y-nutricion. Fecha de consulta: 09 Septiembre 2013.
26.- Uberos J, Ramírez F, Gallego M, Muñoz A. Canalización de vías venosas. En: Muñoz Hoyos A, Ruiz Cosano C, Martín González M, Gallegos Hoyos MA, editores. Urgencias en enfermería pediátrica (III). 1 ed. Jaén: Formación Alcalá; 2001. pp: 233-247.
27.- Lozon MM. Pediatric vascular access and blood sampling techniques. En: Roberts JR, Hedges JR. Clinical Procedures in Emergency Medicine, 4th ed. Philadelphia: WB Saunders; 2004. pp:357-358.
28.- Yung M, Keeley S. Randomised controlled trial of intravenous maintenance fluids. J Paed Child Health 2009;45:9-14. [ Links ]