Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Venezolana de Oncología
Print version ISSN 0798-0582
Rev. venez. oncol. vol.22 no.1 Caracas Mar. 2010
Supervivencia de pacientes con cáncer de pulmón de célula no pequeña en cuatro instituciones de Colombia.
Andrés Felipe Cardona1,3,4-6, Hernán Carranza2,3, Carlos Alberto Vargas2,3, Jorge Miguel Otero2,3, Ludovic Reveiz3,4, Noemí Reguart7, Esther Carrasco1, Edgar Ospina4, Oswaldo Sánchez5,6, Vanessa Ospina5,6, Ángela Viviana Cabrera6, Diana Carolina Ramírez6, Juan Carlos Pérez6, Liliana Patricia Torres6, Carolina Vélez6, Silvia Juliana Serrano3, Carlos Castro2,3
1Grupo Oncología Médica, Instituto Catalán de Oncología, Hospital Universitario Germans Trias I Pujol, Barcelona, España. 2 Grupo Oncología Clínica, Instituto de Oncología Fundación Santa Fe de Bogotá, Bogotá D.C., Colombia. 3 Fundación para la Investigación Clínica y Molecular Aplicada del Cáncer (FICMAC), Bogotá D.C., Colombia; Investigador Asociado Oncolgroup. 4 Grupo Colombiano de la Colaboración Cochrane. 5 Grupo Oncología Clínica, Centro Javeriano de Oncología, Hospital Universitario San Ignacio, Bogotá D.C., Colombia. 6 Facultad De Medicina, Pontificia Universidad Javeriana, Bogotá D.C., Colombia. 7Grupo Oncología Médica, Sección Neoplasias del Tórax, Hospital Clínico de Barcelona, España.
Correspondencia: Dr. Andrés Felipe Cardona, Grupo Oncología Médica, Instituto Catalán de Oncología, Hospital Universitario Germans Trias i Pujol. Vía Canyet, s/n 08917, Badalona, Barcelona, España. Tel: (+34) 608703798.E-mail: a_cardonaz@yahoo.com.
RESUMEN
OBJETIVOS: Describir los resultados del tratamiento en pacientes con carcinoma de células no pequeñas avanzado. El 70 % de los pacientes debutan con enfermedad avanzada con supervivencia global de 5 años menor del 13 %. MÉTODOS: Se analizaron variables clínicas de 176 pacientes tratados en Bogotá. RESULTADOS: Promedio de edad 64 años, 64 % hombres 51 % tenía ECOG ≤1. El 90 % tenía compromiso metastásico principalmente a nivel pulmonar y en sistema nervioso central. El 76 % recibió terapia combinada como primera línea; 126 sujetos fueron tratados con (cisplatino 38/21,6 % y carboplatino 88 / 50.% más algún agente de tercera generación o etopósido. Treinta y cuatro pacientes recibieron monoterapia, ocho, erlotinib. Se suministraron 3,7 ± 1,7 ciclos por paciente, la tasa de respuesta global fue 29 %, beneficio clínico 39.%, la mediana del tiempo de progresión 3,4 meses. La tercera parte de la población recibió segunda línea; en este grupo tasa de respuesta completa 15,8 %, beneficio clínico 33,8 % la mediana de tiempo libre de progresión 3,1 meses. El 69,3 % había muerto, la mediana de sobrevida global para la población total fue 9,2 meses, la proporción de sujetos vivos a 1 año 26 %. Variables como sexo, estado funcional, historia de tabaquismo, administración de segunda línea, adenocarcinoma, influyeron sobre la supervivencia. CONCLUSIONES: El comportamiento clínico y los objetivos del tratamiento de los pacientes incluidos en este estudio son similares a los reportados en la literatura médica.
PALABRAS CLAVE: Cáncer, pulmón, célula no pequeña, quimioterapia, supervivencia global, supervivencia libre de progresión, toxicidad.
SUMMARY
OBJECTIVE: Describing results of treatment in patients suffering advanced no small cell according to routine clinical practice. The 70 % of patients suffering debut with advanced disease are determining less than 13 % overall survival in 5 years. METHODS: 176 patients treated in Bogotá. RESULTS: The mean age was 64 years; 64 % were male 51 % had ≤1 ECOG. The 90 % had metastasis, mainly in the lung and in central nervous system. 76 % received combined therapy as the first line of intervention; 126 subjects were treated with a platinum compounds (cisplatin 38/21.6 % carboplatin 88/50 %) plus some third generation agent or etoposide. Thirty-four received monotherapy and eight erlotinib; 3.7 ± 1.7 cycles per patient were supplied on average, overall response rate was 29 %, clinical benefit 39 % and the median time to progression was 3.4 months. Only the third part of the population received a second line intervention; in this group overall response was 15.8 %, clinical benefit 33.8 % and free time progression was 3.1 months. When follow-up finished, 69.3 % had died, median the overall survival was 9.2 months 26 % of the subjects lived for up to one year. Some variables such gender, functional state, history of smoking, administering second line agent and a diagnosis of adenocarcinoma influenced in superlife. CONCLUSIONS: Clinical behaviour and outcomes treatment of patients included in this study were similar to those previously reported in the medical literature.
KEY WORDS: Cancer, lung, non-small cell, chemotherapy, overall survival, progression free survival, toxicity.
Recibido: 16 /08/2009 Revisado: 03/09/2009 Aceptado para publicación: 06/10/2009
INTRODUCCIÓN
Globalmente, el 13 % de todos los casos nuevos de cáncer por año se originan en el pulmón (1,3 millones de casos/año); de estos, el 85 % ocurre en personas mayores de 65 años, y el 60.% mueren tempranamente por progresión de la enfermedad (1,2). En México, el cáncer de pulmón (CP) es la causa más importante de muerte por neoplasias malignas en los varones, y en Colombia, representa la cuarta neoplasia en frecuencia (3,4). Aunque existe poca información sobre el comportamiento de esta enfermedad en América Latina y el Caribe, se ha establecido que el humo que genera la combustión del tabaco, particularmente en la forma de cigarrillos, es el principal factor de riesgo para su desarrollo (5).
A pesar de la dificultad para encontrar datos consistentes entre los diferentes países de nuestra región, la información extraída de catorce encuestas poblacionales demostró que la prevalencia de tabaquismo entre los hombres varía del 24,1 % (Paraguay) al 66,3 % (República Dominicana), mientras que para las mujeres, las proporciones son inferiores, y oscilan entre el 5,5.% (Paraguay) y el 26 % (Uruguay) (5). Varios estudios que realizaron proyecciones globales de la mortalidad por CP a partir del período comprendido entre 1955 y 1989, encontraron que para el decenio de 1990, el consumo de tabaco fue responsable de un millón de muertes por esta causa cada año, y que en caso de no cambiar la tendencia, para el año 2020 habrán muerto más de 10 millones de personas por CP, de las cuales, el 70 % serán habitantes de países en vía de desarrollo (6,7).
No hay información respecto del comportamiento clínico del CP en Colombia; la única publicación al respecto describió una población de 184 pacientes diagnosticados en dos instituciones hospitalarias de Bogotá D.C., en los que se encontró predominancia del sexo masculino (59 %), un promedio de edad de 60 años, y una mayor proporción de adenocarcinomas (38 %). El diagnóstico se hizo en el 60 % de los pacientes mediante biopsia realizada durante algún procedimiento endoscópico y en el 21.% por punción transtorácica. El 73 % de los sujetos se catalogaron como fumadores, y según la clasificación TNM se encontró que el 6,6 % tuvieron estado I, 5 % estado II, 7,7 % estado IIIA, y el 71 % restante fueron estados IIIB y IV (8).
El cáncer de pulmón de células no pequeñas (CPCNP) representa la variedad histológica más frecuente, en la que el 40 % de los casos incidentes debutan con enfermedad avanzada susceptible de ser tratada con quimioterapia(9). Una revisión sistemática demostró que el uso de diversos agentes citostáticos de tercera generación en combinación con algún platino incrementan la supervivencia global (SG) a un año en 10 %, lo que se traduce en una ganancia en la mediana del tiempo de vida de 2,4 meses, datos que se encuentran a favor del uso regular de la quimioterapia cuando se compara con el soporte paliativo (10). De forma similar, Naime y col. encontraron en 564 pacientes con CPCNP tratados en tres hospitales de Sao Paulo (Brasil), que el 59,4 % recibió quimioterapia con la que se logró una SG de 8,3 meses y una proporción de sujetos vivos a un año de 37 %, hallazgos que fueron significativamente superiores a los encontrados para el grupo de pacientes que sólo recibió tratamiento sintomático (11). Otra serie regional evaluó diferentes tratamientos en 86 pacientes con CPCNP estados IIIB y IV, encontrando una mayor SG entre quienes recibieron quimioterapia o quimio-radioterapia (12). Para esta población, la mediana de SG fue de 7 meses (IC 95 % 4 a 11 meses); por el contrario, para aquellos manejados con radioterapia la mediana fue de 3,2 meses, y en los que sólo tuvieron soporte paliativo fue de 2 meses (12).
En la literatura médica no se han reportado estudios que evalúen el impacto del tratamiento farmacológico sobre múltiples desenlaces de pacientes con CPCNP avanzado en Colombia. Por tal motivo, el ONCOLGroup promovió la realización de un estudio retrospectivo que permitió realizar un análisis detallado del manejo de una población de pacientes con esta enfermedad tratado en cuatro instituciones hospitalarias de Bogotá D.C.
MÉTODOS
Se revisaron las historias clínicas de 345 pacientes con diagnóstico de CPCNP tratados en cuatro centros hospitalarios de tercer y cuarto nivel de Bogotá D.C., Colombia, entre enero de 2000 y noviembre de 2007. Todos se identificaron a través los registros institucionales de cáncer y mediante las bases de datos de los servicios de oncología de los establecimientos descritos. Se seleccionaron 176 sujetos (80 del Instituto de Oncología de la Fundación Santa Fe de Bogotá, Bogotá D.C., Colombia; 47 del Centro Javeriano de Oncología, Bogotá, D.C., Colombia; 46 del Instituto Nacional de Cancerología, Bogotá D.C., Colombia; y 3 de la Clínica SaludCoop, Bogotá D.C., Colombia), que cumplieron con los criterios de inclusión considerados en el estudio: edad mayor de 18 años y diagnóstico confirmado de CPCNP estado IIIB (con derrame pleural) o IV (según la clasificación AJCC/TNM 2002) (13), tratados con alguna intervención farmacológica. Los pacientes que fueron tratados según algún protocolo de investigación nacional o internacional fueron excluidos del análisis.
La información extraída de las historias clínicas fue valorada por dos pares independientes de investigadores, quienes registraron los datos en un formato diseñado para el estudio; posteriormente, fueron digitados en una base de datos donde se examinaron usando el paquete estadístico SPSS® 11.0 (SPSS Inc. Headquarters, Chicago, IL). Se consideraron y analizaron diversas variables clínicas, el subtipo histológico, la localización y el número de lugares comprometidos por metástasis; la pérdida de peso y ganancia del mismo después del inicio del tratamiento, los regímenes utilizados, la toxicidad de las intervenciones (cuantificada según el National Cancer Institute Common Terminology Criteria for Adverse Events, CTCAE version 3.0, United States) (14), el grado de con-morbilidad (mayor o menor, definidas como cualquier déficit orgánico severo que comprometiera la calidad de vida o alguna condición patológica menor sin implicación sintomática, respectivamente), el estado al final del seguimiento y diversos desenlaces como la tasa de respuesta global (TRG) con cada una de las diferentes líneas de tratamiento, el tiempo libre de progresión (TLP), la SG y la mortalidad (para la valoración de estos desenlaces se utilizaron los criterios RECIST 1.0) (15). También se desarrolló una evaluación diferencial de los pacientes dependiendo del tipo de cubrimiento de la seguridad social (regímenes contributivo y subsidiado del Sistema Nacional de Seguridad Social en Salud de Colombia, SNSSS).
En una pequeña cohorte de pacientes (10 casos) se realizó el análisis de las mutaciones del receptor para el factor de crecimiento epidérmico (EGFR, exones 19 y 21) por la extracción de ADN genómico a partir de secciones de tejido parafinado, utilizando el método de proteinasa K y de purificación fenólica tras micro disección de las áreas ricas en tejido tumoral. La identificación de mutaciones se realizó mediante secuenciación cíclica fluorescente bidireccional del producto amplificado por proteína c reactiva (PCR). En este subgrupo de pacientes también se estudió sobre secciones completas de tejido,la expresión de EGFR (clon 31G7. Zymed Lab. Inc®, S. Francisco, CA), estableciendo cuatro categorías: 0 (expresión nula), 1 (expresión débil), 2 (expresión moderada) y 3 (expresión intensa); las categorías 2 y 3 fueron consideradas como sobre-expresión. Ante la evidencia de expresión heterogénea se consignó la del área más representativa. Los estudios genómicos y de inmunohistoquímica se llevaron a cabo en el Laboratorio de Genómica Tumoral del Instituto Catalán de Oncología (Barcelona, España), y en un centro de referencia independiente (Biopatología molecular, Barcelona, España), respectivamente. Todos los análisis se realizaron previa obtención del consentimiento de los pacientes.
Los resultados se obtuvieron y describieron por medio de la determinación de frecuencias absolutas, relativas, medidas de tendencia central y de dispersión. El cruce de variables se realizó con tablas de contingencia sometidas a pruebas de dependencia y asociación usando el estadístico Chi cuadrado (X2) o el test exacto de Fisher cuando fue necesario. Para todos los casos, el nivel de significancia fue P < 0,05. Las estimaciones de supervivencia se hicieron utilizando el modelo no paramétrico del límite del producto (método de Kaplan-Meier), y sus funciones se compararon mediante la prueba Log-rank. Con el fin de valorar los factores que influyeron sobre la mortalidad se realizó un análisis multivariado usando el modelo de riesgo proporcional (Cox).
RESULTADOS
Un total de 176 pacientes con edades entre los 28 y 99 años fueron incluidos en el estudio (media 64 ± 13); de estos, 64 % eran hombres (n = 113) y 45 % (n = 67) tenía un estado funcional según el índice ECOG (Eastern Cooperative Oncology Group) igual a 0 ó 1. Al momento del diagnóstico 18 sujetos (10,2 %) tuvieron una enfermedad clasificada como estado IIIB, y el 89,8 % tenía compromiso metastásico. La distribución de los pacientes según el centro de tratamiento fue: 45,5 % del Instituto de Oncología de la Fundación Santa Fe de Bogotá; 26,7 % del Centro Javeriano de Oncología, Hospital Universitario San Ignacio; 26,1 % del Instituto Nacional de Cancerología, y 3 pacientes de la Clínica SaludCoop (1,7 %).
CARACTERÍSTICAS DE LOS PACIENTES
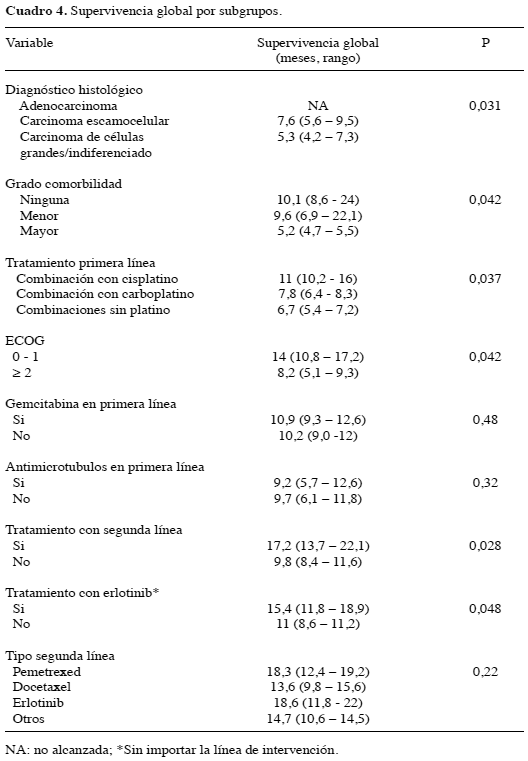
El 71 % (n = 57) de los hombres tenía un estado funcional mayor de 2 al momento del diagnóstico, compromiso que sólo se observó en el 29 % (n = 23) de las mujeres (P = 0,049). No hubo mayor deterioro funcional en el subgrupo de sujetos mayores de 65 años (P = 0,95), ni en aquellos con más de dos sitios de metástasis (P = 0,06). Sin embargo, se encontró una relación positiva entre la con-morbilidad mayor y la puntuación por la escala ECOG superior a 2 (P = 0,002).
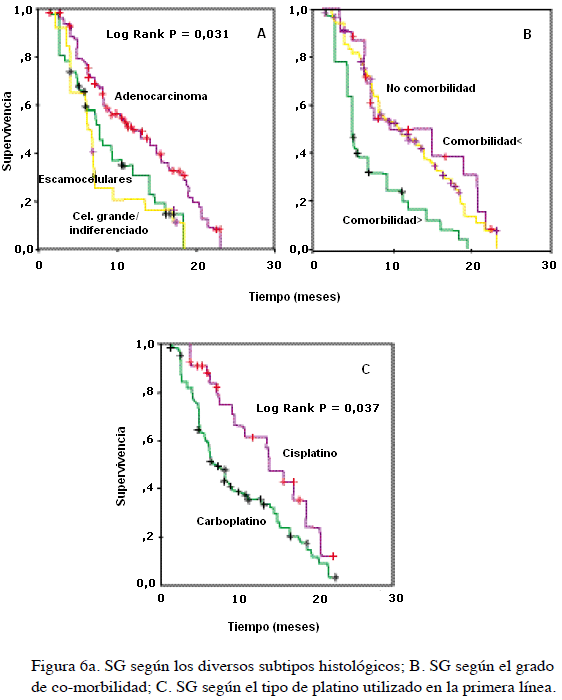
La presentación de los adenocarcinomas fue dominante en el sexo femenino (mujeres 65 %/hombres 59 %), no hubo diferencias respecto de esta variable para el diagnóstico de los carcinomas escamocelulares (hombres 24 %/mujeres 24 %), y por el contrario, las neoplasias de células grandes y de patrón indiferenciado fueron más frecuentes entre los hombres (hombres 17 %/mujeres 11 %). Sesenta y cuatro pacientes con diagnóstico de adenocarcinoma (59,8 %), 37 (88 %) con neoplasias escamosas, y 21 (81 %) con lesiones de células grandes o indiferenciadas, tenían historia de exposición al humo por combustión del tabaco; esta relación fue estadísticamente significativa para los sujetos con tumores escamocelulares (P = 0,0002). Entre los 122 pacientes con antecedente de tabaquismo, 94 (77 %) eran hombres y 28 (23 %) mujeres, y la población de no fumadores estuvo constituida prácticamente por mujeres (n = 34/64,2 %; P = 0,0001).
El 82 % (n = 144) de los pacientes tenía menos de dos sitios de metástasis, y el resto 3 o más. El sitio principal de compromiso a distancia fue el pulmón, seguido en frecuencia por el sistema nervioso central, los huesos (especialmente a nivel axial), pleura y pericardio, hígado y las glándulas suprarrenales. Las lesiones del sistema nervioso central (32/46) y el compromiso pleuropericárdico (15/24) fueron más frecuentes en los sujetos con adenocarcinoma (P = 0,015), y en aquellos menores de 65 años (P = 0,01). Setenta y nueve pacientes (45 %) recibieron radioterapia con intención paliativa, y en 135 sujetos se pudo determinar el peso al momento del diagnóstico, que en promedio fue 61 ± 12,2 kg; 75 (61,5 %) pacientes presentaron una pérdida de peso menor del 10 % y en el resto fue mayor. El Cuadro 1 presenta las principales características clínicas de la población general.
PRIMERA LÍNEA DE TRATAMIENTO
El 76 % (n = 134) de los pacientes recibió terapia en combinación como primera línea de intervención; 126 sujetos fueron tratados con platino (cisplatino 38/21,6 % y carboplatino 88/50.%) más gemcitabina, algún taxano, etopósido o vinorelbine, 34 recibieron monoterapia por compromiso del estado funcional (27 sujetos con ECOG ≥ 2) o por tener una edad mayor de 70 años (n = 9), y en 8 casos, se administró un inhibidor tirosin-quinasa.
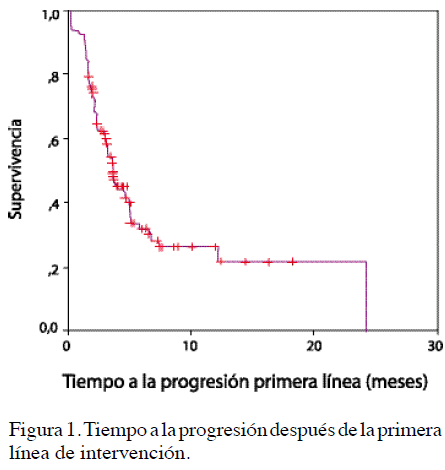
En promedio se colocaron 3,7 ciclos por paciente (DE ± 1,7), el 64 % recibió entre 3 y 6 series con una mediana para el intervalo entre cada evento de 26 días (rango, 20 a 42). La respuesta fue evaluable en 143 casos; la tasa de respuesta completa (TRG) al esquema de primera línea para estos pacientes fue del 29 %, el beneficio clínico (BC) fue 39 %, y la mediana del tiempo a la progresión fue 3,4 meses (rango, 0,2 a 24 meses) (Figura 1). Ochenta y siete pacientes progresaron (60,8 %), 36 (25,2.%) alcanzaron respuesta parcial (RP), 6 (4,2 %) respuesta completa (RC), y 14 (9,8 %) enfermedad estable (EE).
El tiempo libre de progresión progresión (TLP) fue mayor para el grupo de pacientes que recibieron combinaciones con cisplatino (4,7 meses vs. 3,2 meses para aquellos tratados con carboplatino; P = 0,057), en los que no tuvieron co-morbilidad (4,9 meses vs. 3,3 meses para los que tuvieron con-morbilidad menor y 2,7 meses para los que presentaban con-morbilidad mayor; P = 0,038), y en aquellos con ECOG ≤ 1 (5,1 meses vs 3,7 meses; P = 0,027). No se encontraron diferencias en el TLP respecto de las combinaciones que incluyeron gemcitabine o algún taxano (P = 0,26), según el sexo (P = 0,34), ni por la edad (P = 0,41). La mediana de la ganancia de peso en los pacientes respondedores fue de 3,4 kg (rango, 1,4 a 5 kg).
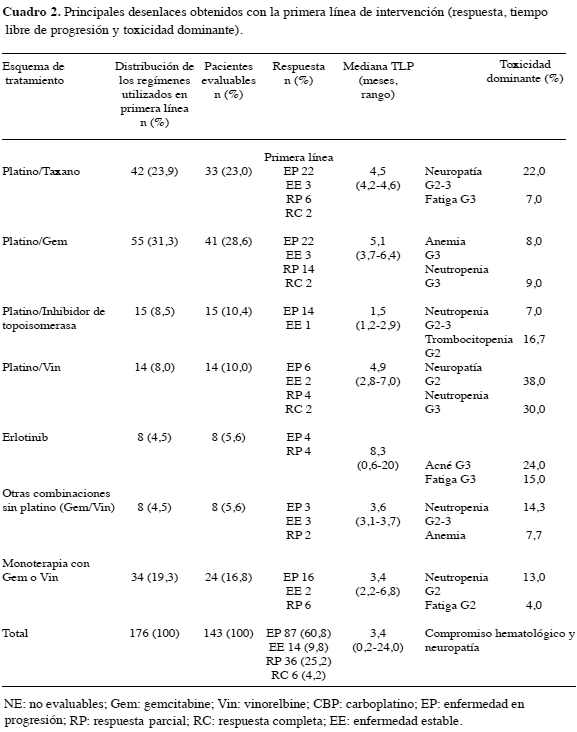
En 122 (85 % de los sujetos con respuesta evaluable) pacientes se registró toxicidad grado 2 a 4 después de completar al menos dos ciclos de tratamiento; el principal efecto adverso fue la neutropenia, seguida por la neuropatía, náuseas y la toxicidad cutánea que fue dominante en los que recibieron el inhibidor tirosin-quinasa. Se resume la tasa de respuesta global, la mediana del tiempo a la progresión y la toxicidad de los diferentes subgrupos de intervención en primera línea (Cuadro 2).
SEGUNDA LÍNEA DE TRATAMIENTO
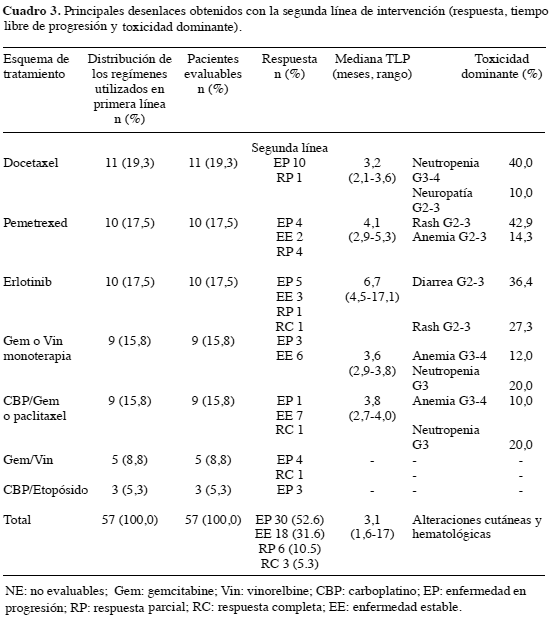
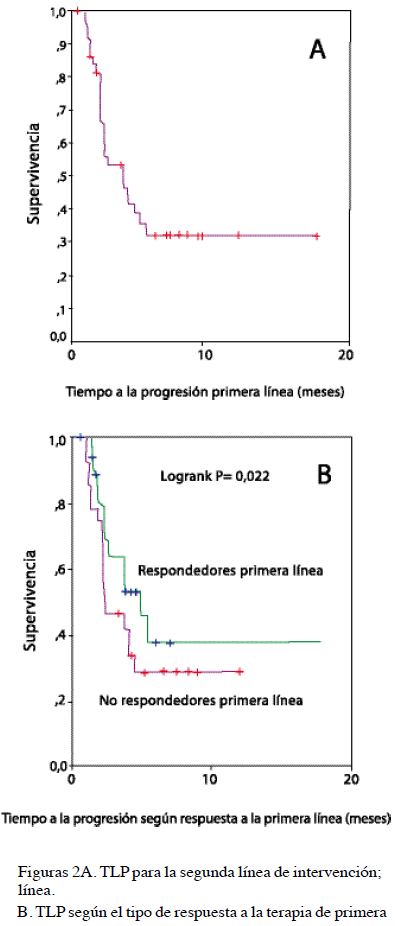
Sólo la tercera parte de la población en estudio (57/32,7 %) recibió una segunda línea de tratamiento (Cuadro 3); la respuesta fue evaluable en todos los casos, en los que se documentó una TRG del 15,8 % y un BC del 33,8 %. La mediana del TLP fue 3,1 meses (rango, 1,6 a 17 meses) (Figura 2), 30 (52,6 %) pacientes progresaron, 18 (31,6 %) lograron EE, 6 (10,5 %) RP y 3 (5,3 %) RC.
El promedio de ciclos administrados por paciente fue 3,6 ± 1,6, 40,3 % recibió más de 4 series, y al término del seguimiento 2 sujetos han completado más de 10 meses con erlotinib. El TLP para la segunda línea fue superior en las mujeres (4,1 vs. 2,2 meses; P = 0,025), en quienes no tenían historia de consumo de tabaco (4,2 vs. 3,2; P = 0,045), en el grupo con ECOG ≤ 1 (5,4 vs. 3,9 meses; P = 0,052), en los que recibieron cisplatino como parte del tratamiento de primera línea (3,8 vs. 2,1 meses; P = 0,027), en los adenocarcinomas (4,7 vs. 2,3 meses para los escamocelulares; P = 0,037) y para los pacientes que respondieron a la intervención inicial (4,9 vs. 2,3 meses; P = 0,022) (Figura 2b). La co-morbilidad mayor no influyó en el TLP de la segunda línea (P = 0,26), al igual que la edad (P = 0,35).
En 42 sujetos (73 % de los sujetos con enfermedad evaluable) se presentaron efectos adversos grado 2 a 4 después de completar al menos dos series de tratamiento; la toxicidad hematológica fue más prevalente en los casosque recibieron quimioterapia combinada con o sin carboplatino y en los tratados con docetaxel, mientras las manifestaciones cutáneas y la diarrea se encontraron en aquellos manejados con erlotinib. Se muestra el perfil de respuesta y seguridad para la segunda línea de intervención (Cuadro 3).
TERCERA LÍNEA Y SUCESIVAS
Veinte pacientes (11,3 % de la población global) recibieron algún tratamiento de tercera línea con el que se logró una tasa de respuesta global del 45 %, un BC del 55 % y un TLP de 5,9 meses (rango, 3,9 a 11,8). En promedio se administraron 4,5 ± 2,5 ciclos por paciente, en 35 % se logró RP (3 pacientes con erlotinib, 3 con pemetrexed y 1 sujeto que recibió docetaxel), el 10 % presentó EE (1 paciente con pemetrexed y otro con una combinación con base en carboplatino), y 2 pacientes que recibieron pemetrexed tuvieron RC. El mayor TLP se alcanzó con erlotinib (mediana 9,7 meses, rango 4,6 a 11,8) y la toxicidad dominante fue la cutánea (n = 5).
En ocho (4,5 % de la población en estudio) pacientes se administró una cuarta línea; con esta intervención se registró una RP (erlotinib) y dos sujetos con EE (pemetrexed). Para todos los casos el intervalo libre de progresión no superó los 3 meses y la toxicidad acumulada limitó la continuidad del tratamiento en 1 caso. Sólo 3 sujetos recibieron más de 5 líneas, todas sin beneficio.
SUPERVIVENCIA
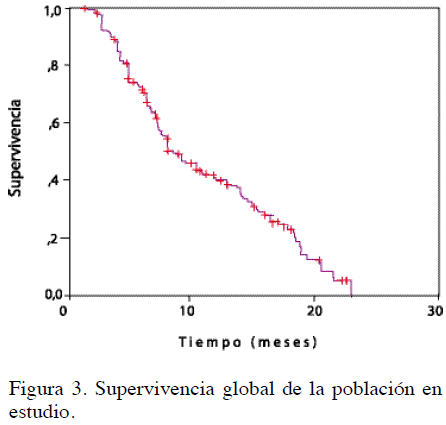
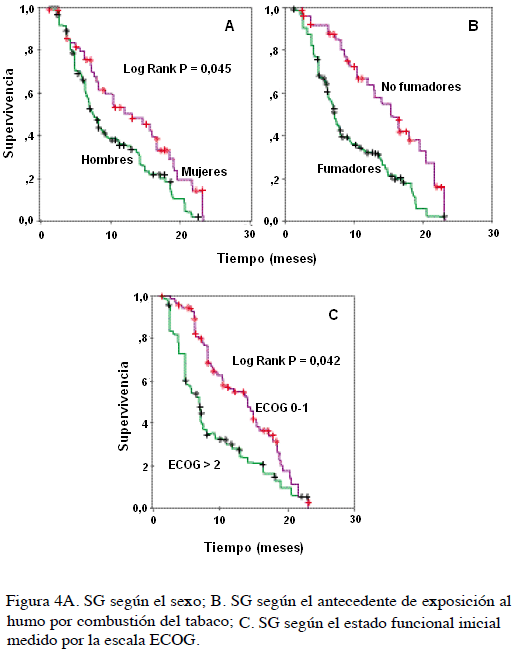
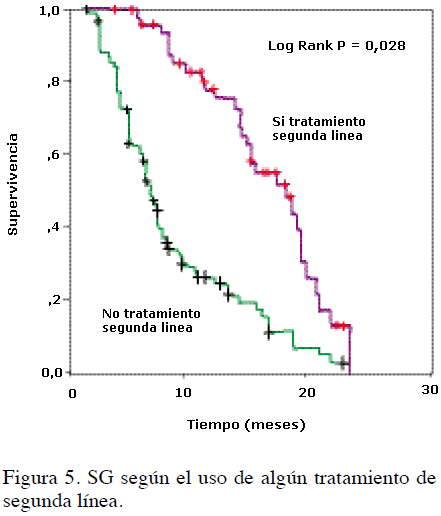
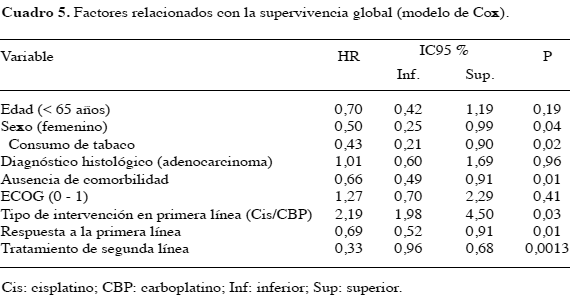
Al término del estudio, el 69,3 % (n = 122) de los pacientes había muerto, 108 por causas relacionadas con la progresión de la enfermedad, 3 por toxicidad atribuible al tratamiento y 11 sin explicación. La mediana de seguimiento y de SG para la población total fueron 12,6 (rango, 7 a 19) y 9,2 (rango, 1,2 a 24) meses, respectivamente (Figura 3). La proporción de sujetos vivos a 1 año fue 26 % y se encontró que la SG fue superior en las mujeres (mediana no alcanzada vs. 8,3 para los hombres), en los que iniciaron el tratamiento con un ECOG menor de 1 (14 vs. 8,2 meses para aquellos con ECOG ≥ 2), en el subgrupo de no fumadores (mediana no alcanzada vs. 6,9 meses para los fumadores) (Figura 4a, b y c), y en quienes recibieron una segunda línea (17,9 vs. 9,8 meses para los pacientes que sólo fueron tratados con una sola línea) (Figura 5). Este período también fue mayor en aquellos con diagnóstico de adenocarcinoma, en quienes no tuvieron con-morbilidad y en los que recibieron cisplatino como parte del esquema de primera línea (Figura 6a, b y c). En oposición, no hubo diferencias en la SG respecto del uso de gemcitabina (P = 0,48) o algún antimicrotúbulo en primera línea (P = 0,32), del tipo de tratamiento de segunda línea (P = 0,22), ni por la utilización de intervenciones posteriores (P = 0,16) (Cuadro 4).
Las mediana de SG para los pacientes tratados bajo el régimen contributivo y subsidiado fueron 10,1 (rango, 2,1 a 23) y 5,9 (rango, 2,0 a 16) meses, respectivamente; la diferencia de 4,2 meses a favor del primer grupo fue estadísticamente significativa (P = 0,047). El análisis multivariado determinó que los factores relacionados con una mayor SG fueron el sexo, la ausencia de comorbilidad, la administración de combinaciones con cisplatino en primera línea, la respuesta obtenida con este esquema y la administración de una segunda intervención terapéutica (Cuadro 5).
MUTACIONES Y EXPRESIÓN DEL EGFR
El perfil mutacional del EGFR (exones 19, 20 y 21) se realizó en 10 pacientes (9,3 %) altamente seleccionados por sus características clínicas (mujeres no fumadoras) o por haber presentado buena respuesta al tratamiento con erlotinib. En cuatro pacientes se encontró la deleción del E19; dos de estos sujetos presentaron una inserción de tres nucleótidos ricos en serina (L747_S750), que corresponde a una mutación no reportada previamente, y que posiblemente, condicionó una RP máxima. Dos pacientes presentaron la mutación del E21 (L858R) y en un caso se encontró la mutación del E20 (T790M) en el tejido basal. El estudio por inmunohistoquímica determinó que 2 pacientes tuvieron expresión débil (1 sujeto con mutación del E21), en 1 paciente fue moderada (1 paciente con deleción del E19), en 4 la expresión proteica fue intensa (3 pacientes con la deleción del E19), y en 2 casos fue nula (1 paciente con deleción del E19). Entre los pacientes con mutaciones, la TRG al erlotinib fue del 85 % y en 5 casos la SG fue mayor de 16 meses.
DISCUSIÓN
Según estimaciones de la IARC (International Agency for Research on Cancer), en el año 2002, hubo en Colombia alrededor de 70 750 casos nuevos de cáncer, 38 648 en mujeres y 32 102 en hombres. Para ese mismo año se registraron 28 629 muertes por esta causa, 13 987 en la población masculina y 14 642 en la femenina (16). Dentro de la estructura de mortalidad nacional, los tumores malignos ocuparon en 1960 el sexto lugar, representando el 3,7 % de las muertes; para el año 2000, se ubicaron en tercer lugar, luego de las enfermedades cardiovasculares y de la violencia, representando el 14,7 % de todas las defunciones (16). Entre los hombres y mujeres de nuestro país la tasa estandarizada de incidencia para CP es de 20 y 9,9 casos por cada 100 000 habitantes/año, respectivamente. Durante las últimas dos décadas las tendencias epidemiológicas del país han demostrado un incremento progresivo en la proporción de mujeres enfermas por CP, con estabilización de las cifras para los hombres; en la actualidad esta enfermedad constituye la segunda causa de muerte por cáncer en Colombia (17,18).
La información sobre CPCNP publicada en América Latina insinúa una transición epidemiológica de la enfermedad, debido al incremento en la frecuencia de los adenocarcinomas, especialmente, en la población de no fumadores (19,20). En promedio, este subtipo histológico se encontró en el 54,7 % de los pacientes de los estudios publicados regionalmente (19); no obstante, la frecuencia de adenocarcinomas es superior en la serie de sujetos tratados en Bogotá, donde la cifra alcanzó el 60,8 %. En nuestra serie, la presentación de los adenocarcinomas fue dominante en el sexo femenino, que también constituyó la población de afectos no fumadores.
Las tasas estandarizadas (TAE) para la incidencia del CPCNP en Colombia demuestran una tendencia ascendente en la presentación de la enfermedad a partir de los 55 años, especialmente entre los hombres (TAE 51,8/100 000 hombres/año), sexo en el que la cifra alcanza a ser tan alta como 300 casos/100 000 hombres año después de los 80 años (3); no obstante, entre los pacientes incluidos en el registro del ONCOLGroup llama la atención la alta proporción de sujetos menores de 65 años (46 %). No hubo mayor deterioro funcional en el subgrupo de sujetos mayores de 65 años, ni en aquellos con más de dos sitios de metástasis, sin embargo, se encontró una relación positiva entre la co-morbilidad mayor y la puntuación por la escala ECOG superior a 2. Por otra parte, el 58 % de los sujetos incluidos en el estudio tenía más de 2 sitios de metástasis al momento del diagnóstico, pero sólo el 2 % más de cuatro.
Sorprende la cantidad de pacientes con enfermedad metastásica cerebral, hallazgo similar al descrito en Brasil (11,18) y que podría ser atribuible, al menos en parte, a la preponderancia histológica de los adenocarcinomas, a la evolución natural de la enfermedad (45 % de los sujetos tenían un estado funcional ≥2 lo que supone un diagnóstico más tardío), y posiblemente, por una frecuencia mayor de alteraciones en el EGFR. Está reconocido el neurotropismo de las células del CPCNP que presentan sobre-expresión del EGFR, no obstante, desconocemos la proporción de sujetos de raza hispánica que tienen mutaciones en este gen. En paralelo al presente estudio hemos evaluado el perfil mutacional del EGFR de una pequeña cohorte de sujetos con adenocarcinoma respondedores a erlotinib (indistintamente de la línea en que se haya utilizado esta medicación), encontrando cuatro pacientes con alteraciones en el exón 19, dos con una modificación no reportada previamente, por lo que su relación con la respuesta a los inhibidores de tirosina quinasa es anecdótica; pese a esta consideración, los dos sujetos presentaron respuesta parcial máxima. Aproximadamente el 70 % a 80 % de las neoplasias pulmonares son originadas por la exposición al humo del tabaco (21), esta relación se mantuvo entre los pacientes del presente estudio (69,8 %), y es similar a lo descrito entre los 1 362 pacientes con CPCNP metastásico incluidos en las 5 series publicadas desde 1990 en América Latina (19).
Una revisión sistemática reciente integró la información de 121 experimentos clínicos que evaluaron 263 intervenciones con quimioterapia y 11 brazos tratados con soporte paliativo integral en 42 768 pacientes con CPCNP avanzado, encontrando una mejoría significativa en la SLP (0,12 meses/año) y en la SG (0,0617 meses y 1 851 días) cuando se utilizaron combinaciones con platino en primera línea (22). Varios estudios integrados complementarios, han confirmado este beneficio, en especial cuando se utiliza cisplatino más algún medicamento de tercera generación (23,24); estas dupletas incrementan la SG a 1 año (RR 1,16, IC 95 % 1,06-1,27, P = 0,001), la tasa de respuestas completas (RR 2,29, IC 95.% 1,08-4,88, P = 0,03) y parciales (RR 1,19, IC 95 % 1,07-1,32, P = 0,002), a expensas de una mayor toxicidad representada principalmente por la anemia, náuseas, la neuro y nefrotoxicidad(24). No obstante, al comparar la proporción de mortalidad relacionada con la toxicidad y los efectos adversos graves entre los grupos que recibieron combinaciones con y sin platino no se encontraron diferencias (25). En nuestra serie, dos terceras partes de los pacientes recibieron terapia en combinación como primera línea de intervención, la gran mayoría de estos utilizando carboplatino como medicamento base. Los datos de eficacia resultaron ser consistentes con aquellos reportados previamente por múltiples metaanálisis, el beneficio fue mayor para los sujetos que recibieron cisplatino (1,5 meses mas sin progresión de la enfermedad), en los que no tuvieron con-morbilidad (2,2 meses más a favor de los que tuvieron con-morbilidad menor), y en aquellos con un ECOG ≤1 (1,4 meses sin progresión).
Hasta el año 2000, no había evidencia para soportar el uso de alguna intervención farmacológica como segunda línea de tratamiento para el CPCNP, desde entonces, se han publicado 24 estudios fase III que incluyeron más de 4500 pacientes, demostrando el beneficio del uso regular de la quimioterapia y de los inhibidores tirosin-quinasa en este escenario (26,27). La TRG agrupada para los tratamientos es del 6,8 %, la proporción de sujetos que logran el BC es del 42,4 %, y la mediana de SG es de 6,6 meses(26); todas estas variables son dependientes de la condición clínica de los pacientes, de la respuesta a la primera línea y de la toxicidad acumulada(26). Otra revisión meta-analítica que comparó el uso de docetaxel semanal vs. administrado de forma convencional (75 mg/m2 cada 21 días), encontró que el 80 % de los pacientes tratados tenía un estado funcional según la escala ECOG entre 0 y 1, y que la mediana de SG para las dos intervenciones fue de 6,4 meses (28).
En general, cerca del 40 % de los pacientes con CPCNP que presentan enfermedad avanzada son candidatos para recibir tratamiento después de progresar a una intervención inicial (21), sin embargo, la cuarta parte de esta población recibe el tratamiento en promedio un mes antes del fallecimiento, lo que puede ser explicado en parte por la demanda de nuevos procedimientos instaurada por los pacientes y sus familias (23). En la serie de pacientes tratados en Bogotá, sólo el 32,7 % recibió una segunda línea con la que se documentó una TRG superior a la descrita previamente en la literatura, pero con un BC equivalente. En nuestro caso, la mediana del tiempo a la progresión fue 3,1 meses y la de la SG fue 6,1 meses, datos que son inferiores a los reportados en los estudios integrados descritos.
La administración de una segunda línea de intervención constituyó uno de los factores más influyentes sobre la SG, principalmente, entre quienes respondieron a la intervención inicial y en las mujeres con adenocarcinoma. Globalmente, esta línea contribuyó con un TLP de 3,1 meses, pero en algunos pacientes, el tiempo sin evidencia de progresión llegó a ser cinco veces mayor, hallazgos descritos ocasionalmente para las mujeres y en los sujetos con mutaciones del EGFR tratados con erlotinib o gefitinib.
En nuestro estudio la mediana de SG de la población total al término del seguimiento fue de 9,2 meses, y la proporción de sujetos vivos a 1 año fue del 26 %, datos que son similares a los de otros estudios realizados en América Latina. Clásicamente, se ha considerado en la práctica clínica habitual que la quimioterapia prolonga la SG, aunque este beneficio se limita a los pacientes con buen estado funcional, particularmente si la pérdida de peso no supera el 10 % y se utiliza una combinación con base en platino como intervención inicial (6). Localmente, la SG fue superior en las mujeres, en los que iniciaron el tratamiento con un ECOG menor de 1, en el subgrupo de no fumadores y en quienes recibieron tratamiento después de la primera línea. El análisis multivariado determinó que los factores relacionados con una mayor SG fueron el sexo, la ausencia de co-morbilidad y de historia de exposición al humo por combustión del tabaco.
Por otra parte, la mediana de SG para los pacientes tratados bajo el régimen subsidiado fue menor en que aquellos seguidos y controlados bajo el sistema contributivo. La diferencia entre las dos poblaciones puede explicarse por los hallazgos de varios estudios comunitarios como el EuroCare-4 y el proyecto ELDCARE, que determinaron que los pacientes con un bajo estrato social, con menor perfil educativo, y aquellos provenientes de áreas rurales, presentan una reducción en la probabilidad de supervivencia por CP a uno y cinco años, que oscila entre el 30 % y el 50 % (31-33). La complejidad del sistema de salud Colombiano limita temporalmente la regularidad de la administración de los tratamientos, que constituye uno de los principios básicos para el uso de quimioterapia: la intensidad de dosis.
Recientemente, Ospina y col., demostraron en una breve serie de pacientes con cáncer de mama metastásico tratados bajo el régimen subsidiado en una institución de referencia nacional, que la media para la intensidad de dosis de la primera línea de manejo para la enfermedad avanzada no superó el 60 % (34). De forma complementaria, el estudio determinó que el promedio de tiempo entre los ciclos fue de 32 ± 5,9 días, y que la mediana de la SG para este grupo de 39 mujeres fue la cuarta parte de lo reportado mundialmente a partir de 1990 para esta enfermedad (35,36).
El presente estudio no permite valorar el impacto de nuevos esquemas de tratamiento que incluyen terapias como el bevacizumab, cetuximab y el pemetrexed en primera línea. En el año 2006, el ECOG condujo un estudio que incluyó 878 pacientes con adenocarcinoma de pulmón que recibieron de forma aleatoria una dupleta de quimioterapia con base en platino más bevacizumab, vs. el mismo grupo de citostáticos sin el antiangiogénico (37); el ensayo clínico encontró una diferencia en la mediana de la SG de 2 meses a favor del esquema que utilizó el monoclonal, un beneficio neto para la SLP en el mismo grupo de 1,7 meses, y un incremento significativo en la tasa de respuesta del 20 % (37). Recientemente, otro estudio fase III de grandes dimensiones evaluó el papel del cetuximab en combinación con cisplatino y vinorelbine contra el mismo esquema de quimioterapia, encontrando una discreta diferencia en la SG, hallazgo que fue similar al del experimento que probó la no inferioridad del antifolato vs. la combinación de platino/gemcitabina (39).
Recientemente, Mok y col. presentaron los resultados del estudio IPASS (IRESSA Pan-ASia Study) que valoró la efectividad del gefitinib contra carboplatino más paclitaxel como intervención de primera línea en pacientes asiáticos con adenocarcinoma de pulmón avanzado, seleccionados por ser no fumadores o fumadores no pesados (definidos como aquellos ex-fumadores que cumplieran más de 15 años desde el cese de la exposición y tuvieran un consumo menor a 10 paquetes año). El 79 % de los pacientes incluidos fueron mujeres y la mediana de SG para ambos grupos fue similar (alrededor de los 17 meses); no obstante, el análisis de los desenlaces según la presencia de mutaciones en el EGFR de 261 sujetos, encontró una TRG del 79 % en los que recibieron gefitinib, del 43 % en los mutados tratados con quimioterapia, y del 1.% y 23 % entre los no portadores de la mutación tratados con la combinación con platino y el inhibidor tirosin-quinasa, respectivamente (40). El registró monográfico de seguimiento SLADB (Spanish Lung Adenocarcinoma Data Base) desarrollado por el Grupo Español de Cáncer de Pulmón (GECP) determinó una prevalencia de mutaciones en el EGFR del 16 % en la población caucásica, condición que fue más frecuente entre las mujeres (73 %), en los no fumadores (68 %) y en sujetos con ECOG 1 (59 %). La deleción del exón 19 se encontró en el 62 %, y en el resto se halló la mutación L858R. Al igual que múltiples estudios experimentales de menor dimensión, el análisis de este registro encontró una TRG al erlotinib utilizado en primera y segunda línea entre la población de mutados del 70,6 %, una mediana de SLP de 14 meses (rango, 11,3 a 16,7 meses) y una SG de 27 meses (rango, 2,7 a 31,3 meses) (41). Los resultados obtenidos para la breve serie de casos mutados documentados en Bogotá son similares a lo previamente descrito.
Las diferencias entre los resultados del estudio de las mutaciones del EGFR y su expresión medida por inmunohistoquímica han sido comentadas con anterioridad por otros autores (42). La discordancia entre la inmunohistoquímica, la evaluación de la amplificación por hibridación in situ con fluorescencia (FISH), y del perfil mutacional por secuenciación directa es superior al 30 %, hallazgos que motivaron la conformación de un grupo multidisciplinario de trabajo (International Non-Small-Cell Lung Cancer Working Group) que por el momento se inclina por la selección de la tercera prueba para predecir la respuesta a los inhibidores tirosin-quinasa (42), presunción soportada por la evidencia. Los resultados del tratamiento del cáncer de pulmón distan de ser óptimos, pero están cambiando a favor de los pacientes gracias a la correcta selección de las intervenciones, basada en una sumatoria de factores genómicos, clínicos e histológicos.
AGRADECIMIENTO
Este estudio se realizó gracias al apoyo del Grupo Colombiano para la Investigación Clínica y Molecular del Cáncer (ONCOLGroup), y fue presentado en plataforma durante el XVII Congreso Colombiano de Cancerología (Cáncer 2008); también fue presentado parcialmente en el Congreso ASCO 2009 (American Society of Clinical Oncology; e19097). Un análisis posterior de la cohorte de pacientes con adenocarcinoma de pulmón se publico recientemente en la Revista Acta Médica Colombiana (Acta Med Colomb. 2009;32:1-9.).
DECLARACIÓN DE CONFLICTOS DE INTERÉS
Carlos Alberto Vargas trabaja como asesor externo del Laboratorio Productos Roche de Colombia S.A., Édgar Ospina es asesor del departamento de trasplantes de Novartis de Colombia S.A, Jorge Miguel Otero fue asesor externo de Glaxo Smith-Kline, y Andrés Felipe Cardona recibió en el pasado un estipendio de los laboratorios Pfizer S.A y de Productos Roche de Colombia S.A.
REFERENCIAS
1. Jemal A, Siegel R, Ward E, Murray T, Xu J, Smigal C, et al. Cancer statistics, 2006. CA Cancer J Clin. 2006;56(2):106-130. [ Links ]
2. Ferlay J, Autier P, Boniol M, Heanue M, Colombet M, Boyle P. Estimates of the cancer incidence and mortality in Europe in 2006. Ann Oncol. 2007;18(3):581-592. [ Links ]
3. Murillo R, Piñeros M, Hernández G. Atlas de mortalidad por cáncer en Colombia. Instituto Nacional de Cancerología, Bogotá, Colombia, 2004. [ Links ]
4. Lazcano EC, Tovar VJ, Meneses F, Rascan RA, Hernández M. Trends of Lung Cancer in Mexico. Arch Med Res. 1997;28:4:565-570. [ Links ]
5. Da Costa e Silva VL, Koiftman S. Tabaquismo en América Latina. Cad Saude Pública. 1998;14(Supl 3):99-108. [ Links ]
6. Boffetta P, La Vecchia C, Levi F, Lucchini F. Mortality patterns and trends for lung cancer and other tobaccorelated cancers in the Americas, 1955-1989. Int J Epidemiol. 1993;22:3:377-384. [ Links ]
7. Brown CC, Kessler IG. Projections of lung cancer mortality in the United States 1985-2025. J Natl Cancer Inst. 1988;80:43-51. [ Links ]
8. Martínez CE, Morón FE, Meléndez P. Síntomas respiratorios en pacientes con cáncer pulmonar: una comparación del tiempo de consulta entre fumadores y no fumadores. Rev Colomb Neumol. 2003;15(3):105-109. [ Links ]
9. Schiller JH, Harrington D, Belani CP, Langer C, Sandler A, Krook J, et al. Comparison of four chemotherapy regimens for advanced non-small cell lung cancer. N Eng J Med. 2002;346(2):92-98. [ Links ]
10. Non-small Cell Lung Cancer Collaborative Group. Chemotherapy in non-small cell lung cancer: A meta-analysis using updated data on individual patients from 52 randomised clinical trials. Nonsmall Cell Lung Cancer Collaborative Group. BMJ. 1995;311(7010):899-909. [ Links ]
11. Naime FE, Younes RN, Kersten BG, Anelli A, Beato CAM, Andrade RM, et al. Metastatic non-small cell lung cancer in Brazil: Treatment heterogeneity in routine clinical practice. Clinics. 2007;62(4):397-404. [ Links ]
12. Suárez L, Delgado L, Afonzo Y, Barrios B, Musé I, Viola A. Sobrevida de pacientes con cáncer de pulmón a células no pequeñas estadio IV. Posible beneficio de la quimioterapia en la práctica asistencial. Rev Med Uruguay. 2004;20:187-192. [ Links ]
13. Lung Cancer. In: American Joint Committee on Cancer: AJCC Cancer Staging Manual. 6a edición. Nueva York, NY: Springer Verlag; 2002.p.67-181. [ Links ]
14. Therasse P, Arbuck SG, Eisenhauer EA, Wanders J, Kaplan RS, Rubinstein L, et al. New guidelines to evaluate the response to treatment in solid tumors. European Organization for Research and Treatment of Cancer, National Cancer Institute of the United States, National Cancer Institute of Canada. J Natl Cancer Inst. 2000;92(3):205-216. [ Links ]
15. National Cancer Institute. Common Terminology Criteria for Adverse Events(CTCAE) Disponible en: URL: http://www.fda.gov/cder/cancer/toxicityframe.htm [ Links ]
16. Globocan 2000. Lyon: International Agency for Research on Cancer; 2000. [ Links ]
17. Piñeros M, Ferlay J, Murillo R. Cancer incidence estimates at the national and district levels in Colombia. Salud Pública Méx. 2006;48(6):455-465. [ Links ]
18. Piñeros M, Hernández G, Bray F. Increasing mortality rates of common malignancies in Colombia: An emerging problem. Cancer. 2004;101(10):2285-2292. [ Links ]
19. Younes RN, Deutsch F, Badra C, Gross J, Haddad F, Deheinzelin D. Non small cell lung cancer: Evaluation of 737 consecutive patients in a single institution. Rev Hosp Clin Fac Med S Paulo. 2004;59(3):119-127. [ Links ]
20. Anelli A, Lima CA, Younes RN, Gross JL, Fogarolli R. Chemotherapy versus best supportive care in stage IV non-small cell lung cancer, non metastatic to the brain. Rev Hosp Clin Fac Med S Paulo. 2001;56(2):53-58. [ Links ]
21. Meert AP, Sculier JP. What has the meta-analysis contributed to todays standard of care in the treatment of thoracic malignancies? Lung Cancer. 2008; doi:10.1016/j.lungcan.2008.03.014. [ Links ]
22. Hotta K, Fujiwara Y, Matsuo K, Suzuki T, Kiura K, Tabata M, et al. Recent improvement in the survival of patients with advanced nonsmall cell lung cancer enrolled in phase III trials of first-line, systemic chemotherapy. Cancer. 2007;110(11):2593-2594. [ Links ]
23. Ardizzoni A, Boni L, Tiseo M, Fossella FV, Schiller JH, Paesmans M, et al; CISCA (CISplatin versus CArboplatin) Meta-analysis Group. Cisplatinversus carboplatin-based chemotherapy in first-line treatment of advanced non-small-cell lung cancer: An individual patient data meta-analysis. J Natl Cancer Inst. 2007;99(11):847-857. [ Links ]
24. Rajeswaran A, Trojan A, Burnand B, Giannelli M. Efficacy and side effects of cisplatin and carboplatinbased doublet chemotherapeutic regimens versus nonplatinum-based doublet chemotherapeutic regimens as first line treatment of metastatic non-small cell lung carcinoma: A systematic review of randomized controlled trials. Lung Cancer. 2008;59(1):1-11. [ Links ]
25. Pujol JL, Barlesi F, Daurès JP. Should chemotherapy combinations for advanced non-small cell lung cancer be platinum-based? A meta-analysis of phase III randomized trials. Lung Cancer. 2006;51(3):335-345. [ Links ]
26. Hotta K, Fujiwara Y, Kiura K, Takigawa N, Tabata M, Ueoka H, et al. Relationship between response and survival in more than 50 000 patients with advanced non-small cell lung cancer treated with systemic chemotherapy in 143 phase III trials. J Thorac Oncol. 2007;2(5):402-407. [ Links ]
27. Noble J, Ellis PM, Mackay JA, Evans WK. Lung Cancer Disease Site Group of Cancer Care Ontarios Program in Evidence-based Care. Second-line or subsequent systemic therapy for recurrent or progressive non-small cell lung cancer: A systematic review and practice guideline. J Thorac Oncol. 2006;1(9):1042-1058. [ Links ]
28. Di Maio M, Perrone F, Chiodini P, Gallo C, Camps C, Schuette W, et al. Individual patient data metaanalysis of docetaxel administered once every 3 weeks compared with once every week second-line treatment of advanced non-small-cell lung cancer. J Clin Oncol. 2007;25(11):1377-1382. [ Links ]
29. Gridelli C, Ardizzoni A, Ciardiello F, Hanna N, Heymach JV, Perrone F, et al. Second-line treatment of advanced non-small cell lung cancer. J Thorac Oncol. 2008;3(4):430-440. [ Links ]
30. Murillo JR, Koeller J. Chemotherapy given near the end of life by community oncologists for advanced nonsmall-cell lung cancer. Oncologist. 2006;11:1095-1099. [ Links ]
31. Verdecchia A, Francisci S, Brenner H, Gatta G, Micheli A, Mangone L; EUROCARE-4 Working Group. Recent cancer survival in Europe: A 2000-02 period analysis of EUROCARE-4 data. Lancet Oncol. 2007;8:784-796. [ Links ]
32. Quaglia A, Vercelli M, Lillini R, Mugno E, Coebergh JW, Quinn M, et al. Socio-economic factors and health care system characteristics related to cancer survival in the elderly: A population-based analysis in 16 European countries (ELDCARE project). Critical Rev Oncol Hematol. 2005;54:117-128. [ Links ]
33. Ekberg-Aronsson M, Nilsson PM, Nilsson JA, Pehrsson K, Löfdahl CG. Socio-economic status and lung cancer risk including histological sub typing - A longitudinal study. Lung Cancer. 2006;51:21-29. [ Links ]
34. Ospina V, Cardona AF, Yepes A, Carrasco E, Otero JM, Carranza H, et al. Terapia combinada en cáncer de mama metastásico: papel real de la intensidad de dosis en una serie de pacientes del INC. XVII Congreso Colombiano de Cancerología (Cáncer 2008). Abstract T03. Disponible en: URL: www.congresocancer2008.com [ Links ]
35. Carrick S, Parker S, Wilcken N, Ghersi D, Marzo M, Simes J. Single agent versus combination chemotherapy for metastatic breast cancer. The Cochrane Database of Systematic Reviews 2005, Issue 2. Art. No.: CD003372. DOI: 10.1002/14651858. CD003372.pub2. [ Links ]
36. Wilking N. Karolinska Institutet: Benchmarking report of lung cancer care in selected countries. Disponible en: URL: http://www.comparatorreports.se/Lung_cancer_benchmarking_July_080910.pdf. [ Links ]
37. Sandler A, Gray R, Perry MC, Brahmer J, Schiller JH, Dowlati A, et al. Paclitaxel-carboplatin alone or with bevacizumab for non-small-cell lung cancer. N Engl J Med. 2006;355(24):2542-2550. [ Links ]
38. Pirker R, Pereira JR, Szczesna A, von Pawel J, Krzakowski M, Ramlau R, et al; FLEX Study Team. Cetuximab plus chemotherapy in patients with advanced non-small-cell lung cancer (FLEX): An open-label randomised phase III trial. Lancet. 2009;373(9674):1525-1531. [ Links ]
39. Scagliotti GV, Parikh P, von Pawel J, Biesma B, Vansteenkiste J, Manegold C, et al. Phase III study comparing cisplatin plus gemcitabine with cisplatin plus pemetrexed in chemotherapy-naive patients with advanced-stage non-small-cell lung cancer. J Clin Oncol. 2008;26(21):3543-3551. [ Links ]
40. Mok T, Wu YL, Thongprasert S, Yang CH, Chu D, Saijo N, et al. Phase III, randomized, open-label, first-line study of gefitinib vs. carboplatin / paclitaxel in clinically selected patients with advanced nonsmall-cell lung cancer (IPASS). ESMO, 2008, Abstract LBA2. Disponible en: URL: http://www.esmo.org/fileadmin/media/presentations/977/2061/Mok%20IPASS%20ESMO%20presentation%209%209%2008%20for%20uploading.ppt. [ Links ]
41. Sirera R, Catot S, Gonzalez-Larriba JL, Masutti T, Moran T, Camps C, et al. Customizing erlotinib in metastatic non-small cell lung cancer patients harboring EGFR mutations. ESMO 2008. Abstract LB124. Disponible en: URL: http://www.esmo.org/fileadmin/media/presentations/977/2061/Mok%20IPASS%20ESMO%20presentation%209%209%2008%20for%20uploading [ Links ]
42. Eberhard DA, Giaccone G, Johnson BE. Non-Small-Cell Lung Cancer Working Group. Biomarkers of response to epidermal growth factor receptor inhibitors in Non-Small-Cell Lung Cancer Working Group: Standardization for use in the clinical trial setting. J Clin Oncol. 2008;26(6):983-994. [ Links ]